重度肥胖产妇分娩方式对新生儿不良结局的影响
张欢欢,陈 琳
(十堰市妇幼保健院产科,湖北 十堰 442000)
随着社会经济水平的发展,肥胖率在我国呈现上升趋势[1]。研究表明,肥胖妊娠妇女的分娩时间更长[2]。与非肥胖产妇相比,肥胖产妇的胎儿窘迫、子痫前期、多胎、羊水异常和高出血量的发病率明显增多[3]。高身体质量指数(body mass index,BMI)妊娠妇女的最佳分娩方案一直存在争议。剖宫产术通常被认为是阴道分娩高危妊娠妇女中一种简单而安全的替代方法,但在某些情况下,技术上可能存在困难,从而对母亲和胎儿造成健康危害[4]。剖宫产术在肥胖妊娠妇女中有很大风险。在肥胖群体中麻醉相关并发症及孕产妇死亡率有所增加[5]。与阴道分娩相比,剖宫产的儿童更容易发生呼吸道感染、肥胖和哮喘症状[6]。有动物实验显示,剖宫产术是小鼠自闭症相关行为的危险因素[7]。阴道分娩的肥胖母亲与早产[8]、新生儿癫痫[9]、宫内胎儿死亡和新生儿死亡[10]等新生儿不良结局相关。对于肥胖妊娠妇女而言,随着BMI的增加,新生儿不良结局的风险亦会增加[11]。相对于普通肥胖妊娠妇女,重度肥胖妊娠妇女可能具有更高的新生儿不良结局发病风险。本研究将重度肥胖产妇作为研究对象,探讨不同分娩方式下新生儿结局的差异。
1研究对象与方法
1.1研究对象
选择2011年1月至2021年1月在十堰市妇幼保健院住院分娩的重度肥胖产妇(孕前BMI≥35kg/m2)4 827例,年龄为20~40岁,平均(29.99±4.92)岁;孕周为38~42周,平均(40.06±1.52)周;孕前BMI为35~45kg/m2,平均(39.93±4.33)kg/m2;分娩时BMI为35~49kg/m2,平均(41.75±6.71)kg/m2。根据产妇分娩方式将其分为阴道试产组(2 789例)与计划剖宫产组(2 038例),并进一步将阴道试产组分为阴道分娩组(2 152例)与中转剖宫产组(637例)。
新生儿1min Apgar评分为2~10分,平均为(8.07±0.52)分,5min Apgar评分为4~10分,平均为(8.92±0.66)分;体重为2 489~4 792g,平均为(3 562.95±918.46)g;身长为43~55cm,平均为(49.15±4.01)cm。
1.2纳入与排除标准
纳入标准:①产妇年龄≥18岁;②符合孕前重度肥胖标准(BMI≥35kg/m2)[12];③孕38~42周分娩;④单胎、头位妊娠。
排除标准:①其他明确剖宫产指征,如前置胎盘、严重器官病变、臀位、疤痕子宫、胎儿严重畸形等;②脐带隐性脱垂或脐带先露;③双胎或多胎妊娠;④可能导致新生儿不良结局的产妇及其配偶生理性、遗传性疾病;⑤病历中重要数据缺失;⑥因社会因素剖宫产;⑦不符合阴道分娩指征;⑧可能导致新生儿不良结局的其他严重妊娠并发症,如甲状腺功能异常、肾病、羊水过少或过多等;⑨既往异常妊娠病史,如死胎、死产、异位妊娠、早产、难产等。
1.3研究方法
应用回顾性队列研究方法,数据来自本院产妇和新生儿病历资料。记录产妇的社会人口学资料、孕前病史、生殖生育史、受孕方式、分娩孕周,同时记录新生儿相关资料,如性别、体重等。
本研究中计划剖宫产指征主要包括:孕妇合并高度近视、心脏病、脐带绕颈、胎膜早破、宫内感染、尖锐湿疣、巨大儿、宝贵儿、高龄初产。
本研究对新生儿不良结局的评估主要应用3个指标:新生儿死亡;Apgar评分(1min Apgar评分≤7分、5min Apgar评分≤7分);入住新生儿重症监护病房(neonatal intensive care unit,NICU)(原因多为出生窒息、感染、严重黄疸、呼吸困难等)。
1.4统计学方法

2结果
2.1一般临床资料情况
本次共纳入4 827例产妇,阴道试产2 789例,计划剖宫产2 038例。阴道试产组产妇的年龄、受教育年限、孕次、产次、分娩孕周、新生儿出生体重与计划剖宫产组比较差异均有统计学意义(P<0.05),阴道试产组产妇的产前定期检查、初产妇、孕前高血压、妊娠期高血压疾病、孕前糖尿病、妊娠期糖尿病、孕前冠心病、新生儿男性的分布与计划剖宫产组比较差异均有统计学意义(P<0.05),这些差异均符合一般临床实践,也与不同分娩方式的适应症相吻合,见表1。

表1 阴道试产组与计划剖宫产组产妇及新生儿一般临床资料的比较Table 1 Comparison of general clinical data of the parturients and the newborns between the trial vaginal delivery group and the planned cesarean section
2.2产妇分娩后新生儿不良结局情况
在2 789例阴道试产产妇中,阴道分娩2 152例,阴道试产中转剖宫产637例,中转剖宫产率为22.84%。
2.2.1阴道试产组与计划剖宫产组新生儿不良结局情况
阴道试产组与计划剖宫产组均无新生儿死亡病例;阴道试产组的新生儿1min Apgar评分≤7分、5min Apgar评分≤7分的分布与计划剖宫产组比较差异均无统计学意义(P>0.05);阴道试产组新生儿入住NICU的比例明显低于计划剖宫产组,经比较差异有统计学意义(P<0.05),见表2。
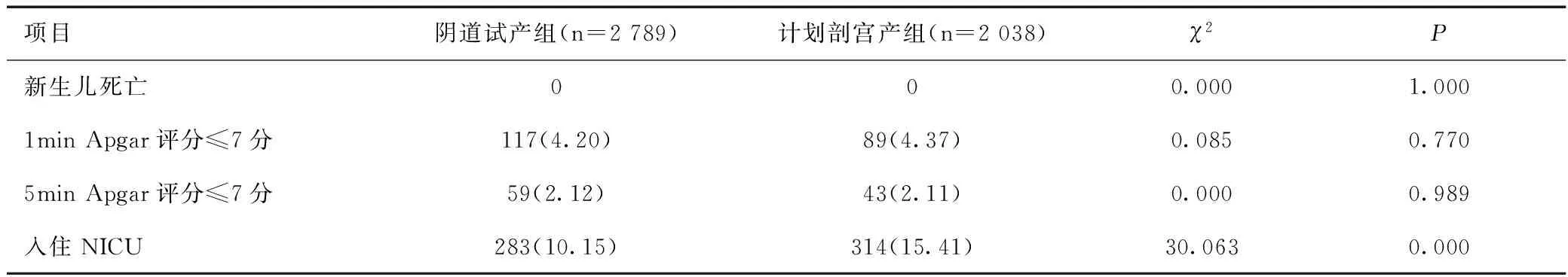
表2 阴道试产组与计划剖宫产组新生儿不良结局的比较[n(%)]Table 2 Comparison of neonatal adverse outcomes between the trial vaginal delivery group and the planned cesarean section group[n(%)]
2.2.2阴道分娩组与中转剖宫产组新生儿不良结局情况
在阴道试产组的阴道分娩组与中转剖宫产组中,阴道分娩组与中转剖宫产组均无新生儿死亡病例;阴道分娩组的新生儿1min Apgar评分≤7分、5min Apgar评分≤7分及入住NICU的分布均明显低于中转剖宫产组,经比较差异均有统计学意义(P<0.05),见表3。
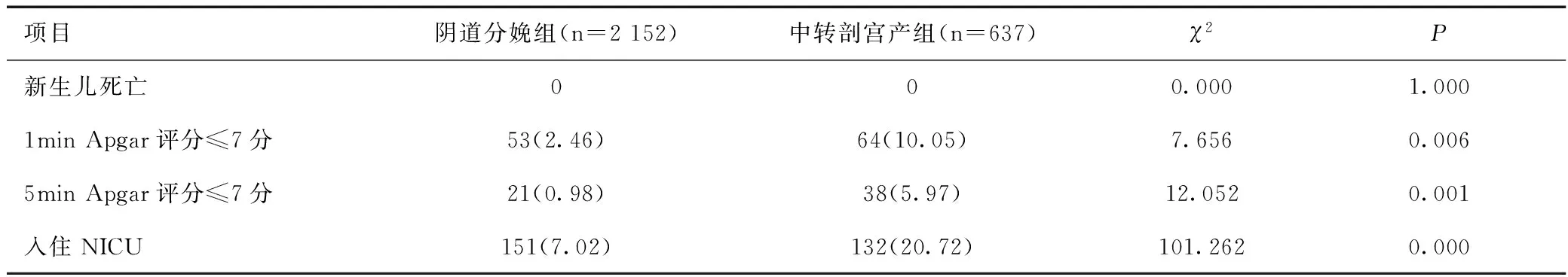
表3 阴道分娩组与中转剖宫产组新生儿不良结局的比较[n(%)]Table 3 Comparison of neonatal adverse outcomes between the vaginal delivery group and the transitional cesarean section group[n(%)]
2.3分娩方式对新生儿不良结局的影响
分别以新生儿不良结局(新生儿死亡、1min Apgar评分≤7分、5min Apgar评分≤7分、入住NICU)为因变量(否=0,是=1),以产妇及新生儿一般资料作为自变量进行全模Logistic回归分析。由于样本中无新生儿死亡病例,因此忽略该指标。为描述清晰起见,一般资料中自变量指标的回归结果不做陈述。
主要的回归结果为:
阴道试产与计划剖宫产对新生儿不良结局均无明显影响(P>0.05),见表4。相较于计划剖宫产,阴道分娩是新生儿入住NICU的保护因素(P<0.05),见表5。相较于计划剖宫产,中转剖宫产是新生儿1 min Apgar评分≤7分、5min Apgar评分≤7分、入住NICU的危险因素(P<0.05),见表6。
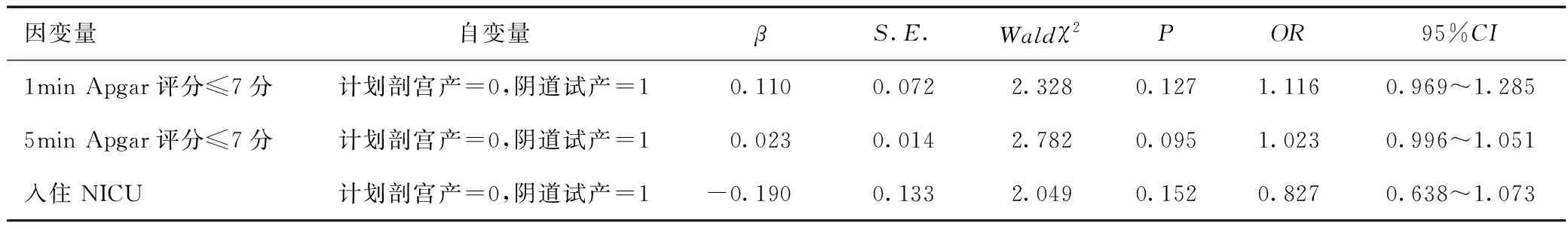
表4 阴道试产与计划剖宫产对新生儿不良结局影响的Logisitic回归分析Table 4 Logistic regression analysis of effects of trial vaginal delivery and planned cesarean section on adverse neonatal outcomes
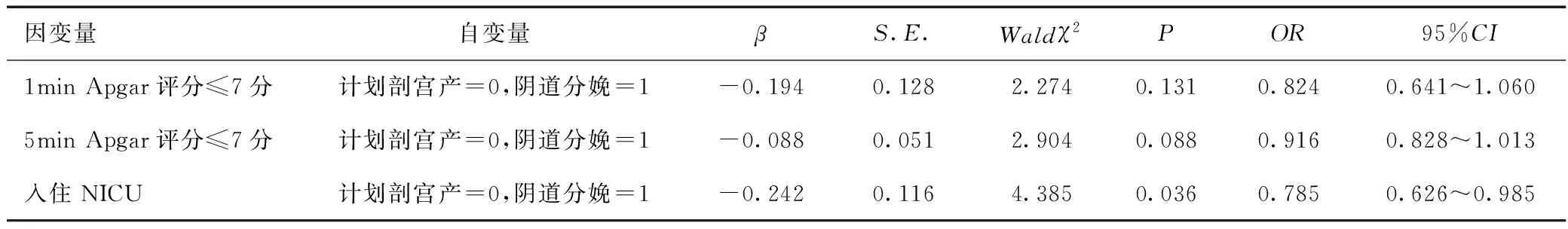
表5 阴道分娩与计划剖宫产对新生儿不良结局影响的Logisitic回归分析Table 5 Logistic regression analysis of effects of vaginal delivery and planned cesarean section on adverse neonatal outcomes
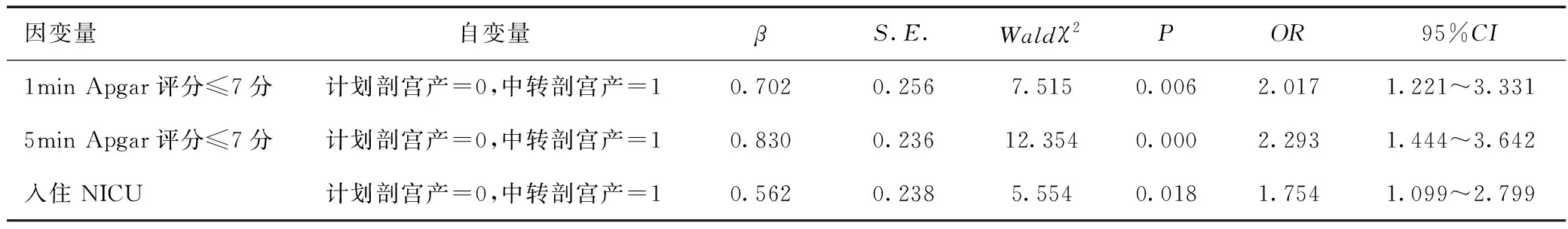
表6 中转剖宫产与计划剖宫产对新生儿不良结局影响的Logisitic回归分析Table 6 Logistic regression analysis of effects of transitional cesarean section and planned cesarean section on adverse neonatal outcomes
3讨论
3.1重度肥胖产妇不同分娩方式下的新生儿结局分析
肥胖是影响母亲及后代健康的最常见疾病[13]。与妊娠41周时BMI正常的孕妇相比,高BMI(BMI≥30.0kg/m2)者会增加足月死产的风险[14]。既往研究显示,与阴道分娩的婴儿相比,剖宫产的婴儿患非传染性疾病的风险更大[15]。重度肥胖妇女更可能患有糖尿病和高血压,在怀孕期间体重增加更多,分娩时BMI更高。为了限制这些共病和其他混杂因素的影响,本研究进行了多变量分析。本研究显示,与计划剖宫产产妇比较,阴道试产并未增加新生儿不良结局发生率。虽然阴道试产组新生儿入住NICU的比例明显低于计划剖宫产组(P<0.05),但根据多因素分析可见,相较于计划剖宫产,阴道试产不是新生儿入住ICU的影响因素(P>0.05)。然而,与计划剖宫产比较,成功的阴道试产可以降低新生儿不良结局发生率,而失败的阴道试产不利于新生儿结局。中转剖宫产的发生可能与母亲及胎儿的肥胖程度存在关联。世界卫生组织(WHO)对2004年—2008年全球82 280名单胎足月妊娠初产妇分娩方式的调查报告显示,母亲肥胖是剖宫产的危险因素[16]。一项对初产妇的队列研究发现,阴道试产转剖宫产的风险有一个梯度,肥胖Ⅱ级和Ⅲ级(Ⅰ级肥胖BMI为25~ <30kg/m2,Ⅱ级肥胖BMI为30~<35kg/m2,Ⅲ级肥胖BMI≥35kg/ m2)的产妇风险最高[17]。胎儿体重与肥胖初产妇中转剖宫产相关[18]。
3.2重度肥胖产妇分娩方案的产前咨询
肥胖产妇阴道分娩的可能性较低[19]。本研究显示中转剖宫产率为22.84%,略高于既往研究中高龄经产妇中转剖宫产率的18.09%[20]。英国一项针对重度肥胖产妇的研究发现,BMI>35kg/m2的初产妇具有更高的紧急剖宫产风险;经产妇更易行阴道试产,初产妇更易行剖宫产[21]。本研究结果提示剖宫产和阴道分娩这两种分娩方式都适合重度肥胖产妇。临床上对重度肥胖产妇及其家属进行分娩方式的产前咨询时,应考虑到新生儿结局。由于阴道试产失败更有可能对新生儿产生不良后果,因此有必要认真评估选择。对肥胖孕妇产前咨询的关键点在于其是否准备好承担紧急剖宫产的风险,以及可能存在的新生儿不良结局风险,以获取阴道分娩的益处。
随着经济的发展,中国肥胖人口增多,肥胖已成为中国医疗体系的一大挑战[22]。孕产妇肥胖对各种产科因素都有负面影响。因此对育龄妇女应在孕前提倡健康的生活方式[23]。鉴于肥胖是一个可改变的危险因素,肥胖育龄妇女应在受孕前对与怀孕相关的具体风险进行咨询,以优化妊娠结局[24]。流行病学证据表明,孕前BMI≥40kg/m2的妇女应在怀孕期间减重[25]。本研究不足之处在于缺乏对产妇结局的观察。鉴于相当大比例产后并发症会在患者出院后发病,因此本文选择不报告产妇发病状况。期待未来的大样本、前瞻性研究可以对本次研究结论进行论证、补充。

