不同时机的硬膜外镇痛对初产妇母婴结局影响分析
苏 飞,郭 英,杨延冬,肖 琰
(滨州医学院附属医院1.妇产科;2.麻醉科,山东 滨州 256600)
分娩是孕产妇必经的过程,分娩疼痛带来的恐惧和焦虑可降低经阴道分娩率,并对妊娠、新生儿结局及产妇产后恢复造成不良影响[1-2]。在目前生育政策下,再次妊娠的孕妇持续增加,虽已采取多项措施降低剖宫产率,但剖宫产率仍无明显下降,社会心理因素占据较大比重,对分娩疼痛的恐惧感是造成剖宫产率难以下降的关键因素[3]。随着围产医学的发展,分娩镇痛已成为产科医生关注的重点。目前,各地助产机构已大规模开展分娩镇痛工作。不同镇痛时机对产妇的产程、妊娠结局及新生儿结局的影响有待深入研究,且国内外相关文献报道较少。基于此,本文对400例单胎初产妇的最佳分娩镇痛时机进行了探讨,以期提高产科分娩质量,降低剖宫产率,为临床工作提供理论指导。
1研究对象与方法
1.1研究对象
选取2020年1月至2021年10月在滨州医学院附属医院住院分娩的初产妇400例进行回顾性研究。纳入标准:①单胎头位;②初产妇;③无妊娠合并症;④麻醉医师评估排除麻醉禁忌症;⑤产妇及其家属自愿签署知情同意书。排除标准:①胎心监护发现异常;②妊娠合并精神异常;③药物过敏;④凝血功能障碍。
按照产妇宫颈口扩张情况,将400例初产妇分为A、B、C三组实施分娩镇痛,其中宫颈口扩张≤3cm者259例为A组,宫颈口扩张至>3~4cm者95例为B组,宫颈口扩张>4cm者46例为C组。
各组产妇的年龄、文化程度、孕前体质量指数(body mass index,BMI)、分娩时BMI、孕期BMI增值比较差异均无统计学意义(P>0.05),见表1。

表1 三组产妇一般情况的比较Table 1 Comparison of the general conditions among the three
1.2分娩镇痛方法
对产妇采用硬膜外阻滞镇痛:开放静脉通路,常规消毒,产妇取左侧卧位,准备局麻药(2.0%利多卡因60mg+0.9%氯化钠注射液2mL)。严格按椎管内穿刺操作规范进行硬膜外穿刺[4],选择L2~L3间隙进行穿刺,置入硬膜外导管,采用18G硬膜外穿刺针进行操作,穿刺成功后连接电子镇痛泵,以(8~10mL)/h流量自控式给药(1%罗哌卡因100mg+0.1μg芬太尼2mL+0.9%氯化钠注射液100mL),最大剂量不超过19mL/h,持续监测产妇生命体征。对产妇行疼痛视觉模拟评分(visual analogue scale,VAS),观察产妇的宫缩、胎心改变及产程。宫口开全停止给药,分娩结束观察2h,产妇无异常情况离开产房时拔除硬膜外导管,并持续监测心率、血压及血氧饱和度等。
1.3观察指标
①产程时间:观察并记录第一产程、第二产程、第三产程、总产程时间;②妊娠结局指标:记录产妇各产程的VAS评分、会阴侧切情况、中转剖宫产情况、导尿情况及产后出血量;③新生儿结局指标:新生儿1min和5min Apgar评分、脐动脉血血气的pH值、动脉血氧分压(partial pressure of oxygen,PaO2),以及转新生儿重症监护室(neonatal intensive care unit,NICU)情况。
1.4统计学方法

2结果
三组产妇回病房后均处于清醒状态,其体温、脉搏、心率、血压未见异常。
2.1三组产妇的妊娠结局
2.1.1三组产妇各产程时间情况
A组有15例、B组有2例、C组有2例中转剖宫产。剔除中转剖宫产产妇后,对三组产妇产程时间进行比较。A组第一产程用时显著长于B组和C组,差异有统计学意义(P<0.05),A组与B组比较、A组与C组比较、B组与C组比较,差异均有统计学意义(t值分别为0.015、0.036、0.008,P<0.05);三组第二产程和第三产程用时比较差异均无统计学意义(P>0.05);A组总产程用时显著长于B组和C组,差异有统计学意义(P<0.05),A组与B组比较、A组与C组比较、B组与C组比较,差异均有统计学意义(t值分别为0.035、0.016、0.048,P<0.05),见表2。
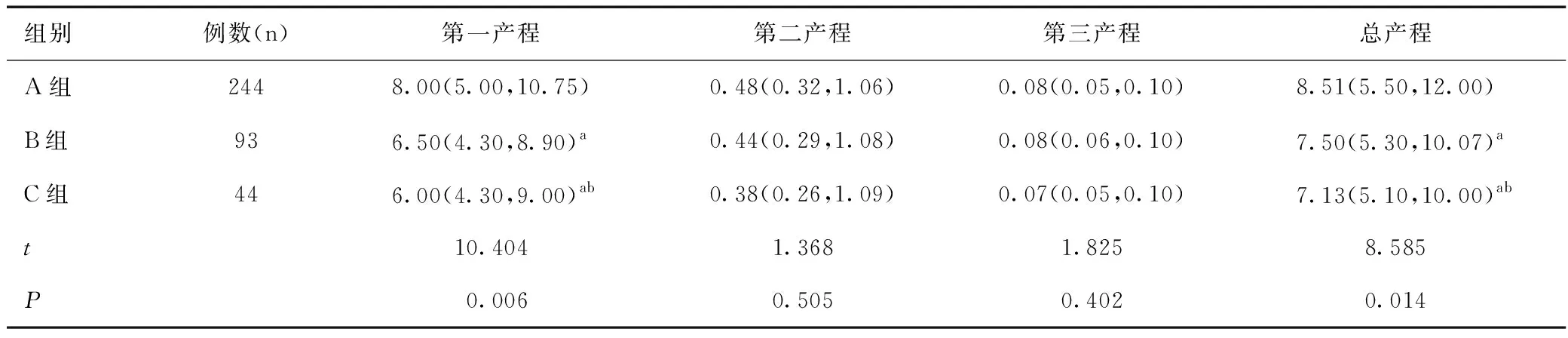
表2 三组产妇各产程时间的比较[h,M(P25,P75)]Table 2 Comparison of the duration of each labor process among the three groups[h,M(P25,P75)]
2.1.2三组产妇各产程VAS评分情况
A组第一产程的VAS评分均显著低于B组和C组,差异有统计学意义(P<0.05),A组与B组比较、A组与C组比较、B组与C组比较,差异均有统计学意义(t值分别为0.005、0.016、0.048,P<0.05);A组第二产程的VAS评分均显著低于B组和C组,差异有统计学意义(P<0.05),A组与B组比较、A组与C组比较、B组与C组比较,差异均有统计学意义(t值分别为0.017、0.034、0.004,P<0.05);三组第三产程的VAS评分比较差异无统计学意义(P>0.05),见表3。

表3 三组产妇各产程VAS评分的比较Table 3 Comparison of VAS scores of each labor process among the three
2.1.3三组产妇会阴侧切及产后出血等情况
在三组产妇中,A组的导尿、会阴侧切、产后出血、中转剖宫产的发生率均高于B组和C组,但三组比较差异均无统计学意义(P>0.05),见表4。

表4 三组产妇导尿、会阴侧切、产后出血、中转剖宫产发生率的比较[n(%)]Table 4 Comparison of incidences of urinary catheterization,lateral perineal incision,postpartum hemorrhage andconversion cesarean section among the three groups[n(%)]
2.2三组产妇的新生儿结局情况
三组新生儿1min、5min Apgar评分比较差异均无统计学意义(P>0.05);三组新生儿脐动脉血血气pH值、PaO2比较差异均无统计学意义(P>0.05);三组新生儿出生体重比较差异无统计学意义(P>0.05);A组和B组新生儿转NICU的发生率均低于C组,但三组比较差异无统计学意义(P>0.05),见表5。
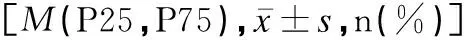
表5 三组产妇的新生儿评分及血气分析的比较Table 5 Comparison of neonatal scores and blood gas analysis among the three
3讨论
随着医疗水平的发展等诸多因素[5],使剖宫产成为了一种重要的分娩方式,但剖宫产可能增加诸如产后大出血、瘢痕憩室、子宫内膜异位症等并发症[6-7]。邓松清等[8]研究显示,在多孩生育政策背景下,无相对及绝对指征的孕妇要求剖宫产率有所下降,其中以初产妇剖宫产率下降为主,阴道分娩率随之升高。经阴道分娩是一个自然生理过程,产后恢复快并能减少胎儿吸入性肺炎及新生儿窒息发生率[9]。但在社会因素的影响下,很多初产妇仍选择剖宫产,伴随多孩政策的放开,瘢痕子宫比例随之升高。近年来,随着分娩镇痛的广泛开展,以及对剖宫产危害和顺产优点的认识,初产妇成为降低剖宫产率的主要人群。Wassen等[10]研究报道,分娩镇痛对妊娠结局(肩难产、产后出血、会阴裂伤、助产分娩等)及新生儿结局无不利影响,而Wu等[11]研究显示,不同镇痛时机的选择对初产妇产程、妊娠结局及新生儿结局的影响尚存在争议。本文对初产妇的最佳分娩镇痛时机进行了探讨。
3.1分娩镇痛对产妇各产程的影响
3.1.1对第一产程的影响
国内外缺少分娩疼痛对产程时间的影响分析,分娩疼痛对各产程的影响争议不断。1948年Reynolds等提出,硬膜外阻滞镇痛是通过影响子宫内电活动并干扰电信号传播速度,致宫底部信号源受抑制,向宫体传播的信号被阻断而延长产程时间。李燕等[12]研究显示,分娩镇痛后产妇疼痛明显减轻,使子宫收缩协调,盆底肌肉放松,宫颈扩张速度加快,故第一产程时间较未实施镇痛者明显缩短,两者有显著性差异。
本研究显示,产妇宫颈口扩张≤3cm实施硬膜外阻滞镇痛,第一产程用时明显长于宫颈口扩张至>3~4cm和>4cm实施硬膜外阻滞镇痛者,其原因有两点[3]:①产妇体内激素过早发生变化,抑制了早期的子宫收缩;②麻醉前过早开放静脉通路,过多液体稀释了缩宫素,使其浓度减低。但是,在第一产程中,宫颈口扩张≤3cm实施硬膜外阻滞镇痛的VAS评分均明显低于宫颈口扩张至>3~4cm和>4cm实施硬膜外阻滞镇痛者,提示早期实施麻醉可明显缓解初产妇的疼痛感。
3.1.2对第二产程和第三产程的影响
本研究显示,产妇宫颈口扩张≤3cm实施硬膜外阻滞镇痛,第二产程用时长于宫颈口扩张至>3~4cm和>4cm实施硬膜外阻滞镇痛者;产妇宫颈口扩张>4cm实施硬膜外阻滞镇痛,第三产程用时短于宫颈口扩张≤3cm和>3~4cm实施硬膜外阻滞镇痛者,但差异均无统计学意义。Leighton等[13]研究显示,分娩镇痛对第一产程影响甚微,可延长产妇第二产程。这与本研究结果不同。因此需要对更多样本进行深入研究分析。本研究显示,第二产程中宫颈口扩张≤3cm实施硬膜外阻滞镇痛的VAS评分均明显低于宫颈口扩张至>3~4cm和>4cm实施硬膜外阻滞镇痛者,再次提示早期实施无痛分娩可明显缓解初产妇的疼痛感。
3.1.3对总产程的影响
本研究显示,产妇宫颈口扩张≤3cm实施硬膜外阻滞镇痛,总产程用时明显长于宫颈口扩张至>3~4cm和>4cm实施硬膜外阻滞镇痛。罗丽兰等[14]研究显示,分娩镇痛时机越早,总产程越短,可尽早减轻产妇分娩痛苦。这与本研究结果不同,因此需要收集更多临床样本进一步研究分析。
3.2分娩镇痛对产妇妊娠结局及新生儿结局的影响
本研究显示,不同时机实施分娩镇痛的产妇妊娠结局发生率(导尿、会阴侧切、产后出血、中转剖宫产)比较差异均无统计学意义;虽然三组的导尿发生率比较差异无统计学意义,但A组(34.75%)大于B组(30.53%)大于C组(17.39%),即A组产后麻醉并发症(尿储留、尿失禁)发生率相对较高;三组中转剖宫产发生率中,A组(5.79%)高于B组(2.11%)和C组(4.35%),可见当宫颈口扩张≤3cm实施硬膜外阻滞镇痛麻醉中转剖宫产发生率较高,但差异缺乏统计学意义,其可能与样本量较少有关,因此需积累经验进行大样本研究,以降低中转剖宫产发生率。
俞菊红等[15]研究显示,罗哌卡因可有效阻滞感觉神经,又不会对运动神经造成干扰,因此该药物对胎儿的不良影响较小。新生儿Apgar评分和新生儿脐动脉血血气均能反应新生儿生命体征状况[16]。本研究显示,三组新生儿1min、5min Apgar评分,以及新生儿脐动脉血血气pH值、PaO2比较差异均无统计学意义;三组新生儿转NICU发生率比较差异无统计学意义。这与宋佳等[17]的研究结果相符,更进一步证实了不同镇痛时机对新生儿结局的安全性。
综上所述,本研究结果显示,产妇宫颈口扩张≤3cm实施分娩镇痛虽相对延长第一产程和总产程,但第一产程、第二产程的VAS评分均较低;三组产妇导尿、会阴侧切、产后出血、中转剖宫产的发生率,以及三组新生儿1min和5min Apgar评分、新生儿脐动脉血血气pH值和PaO2、新生儿转NICU的发生率差异均无统计学意义,对产妇及新生儿结局无不利影响。但本研究所涉及的样本量较少且缺乏对照组,故尚需进行大样本的对照研究,为探究最佳镇痛时机寻找可靠依据。

