儿童急性淋巴细胞白血病诱导治疗结束时外周血淋巴细胞数与预后的关系
薛晓锐 薛晓艳 张广超
(ThePracticalJournalofCancer,2023,38:0056~0058)
急性淋巴细胞白血病为源自淋巴细胞的B系或T系细胞在骨髓内异常增生的恶性疾病,主要为遗传因素、化学因素、物理因素等造成,临床常表现为出血、感染、发热、贫血等[1-2]。临床对于急性淋巴细胞白血病患儿,选用诱导治疗为主要治疗方案,但不同化疗方案的治疗效果不同,且对机体影响也不尽相同,虽均可在短期内,将白血病细胞最大程度消灭,缓解病情,但预后存在复发或第二肿瘤等风险,影响预后。临床目前主要评判急性淋巴细胞白血病患儿预后情况指标为治疗早期检测微小残留白血病,微小残留白血病是患儿预后复发的主要因素,可用于评估患儿治疗反应,指导治疗方案,但在部分欠发达国家中或地区推广较差。外周血淋巴细胞数主要是指血液循环中淋巴细胞数量,包含T和B细胞,均由骨髓生成,可在各种作用下抵抗机体内瘤细胞及异体细胞等[3]。基于此,选取我院86例行诱导治疗的急性淋巴细胞白血病患儿,分析诱导治疗结束时预后影响因素。详情如下。
1 资料与方法
1.1 一般资料
本研究选取我院2018年5月至2021年1月86例行诱导治疗的急性淋巴细胞白血病患儿,男性60例,女性26例;年龄3~14岁,平均年龄(5.81±1.90)岁;体质量指数17~25 kg/m2,平均体质量指数(20.81±0.70)kg/m2。
1.2 选取标准
纳入标准:①经血常规、骨髓活检等检查确诊为急性淋巴细胞白血病;②均存在出血、感染、发热、贫血等临床症状;③均行诱导治疗;④均为首次治疗;⑤年龄≤14岁。排除标准:①急性混合型白血病;②继发于免疫缺陷病;③存在唐氏综合征;④存在明显慢粒急变;⑤存在其他血液性疾病;⑥存在凝血功能障碍。
1.3 方法
1.3.1 检测方法 治疗前空腹取外周静脉血5 ml,以1∶20肝素抗凝送检,之后使用离心机,在转速3 000 r/min下,离心10 min,分离获得血清与血浆,置于-75 ℃环境中冷藏待检,选用丹麦Medonic CA620全自动分析仪计数ALC,按照说明书操作执行。
1.3.2 资料收集 采用我院自制《儿童急性淋巴细胞白血病诱导治疗结束时预后情况影响因素》调查问卷,收集患儿性别、年龄、危险度分级、血小板恢复时间、治疗结束时ALC信息和5年无事件生存率信息,予以统计分析。共发放86份调查问卷,全部有效回收。经预试验,本量表内部一致性信度Cronbach'sα系数为0.81,各维度分别为0.65~0.79;重测信度为0.86,各维度分别为0.65~0.78,内容效度为0.92。
1.4 观察指标
(1)第33天(D33)不同ALC水平5年无事件生存率。(2)相同危险度患儿D33不同ALC水平5年无事件生存率,统计对比标危、中危、高危患儿中低ALC者和高ALC者5年无事件生存率情况。(3)预后影响因素分析。
1.5 统计学方法
2 结果
2.1 D33不同ALC水平5年无事件生存率
D33不同ALC水平5年无事件生存率对比无显著差异(P>0.05)。见表1。

表1 D33不同ALC水平5年无事件生存率
2.2 相同危险度患儿D33不同ALC水平5年无事件生存率
标危、高危患儿中低ALC者5年无事件生存率均低于高ALC者,但对比无显著差异(P>0.05),中危患儿中低ALC者5年无事件生存率较高ALC者低(P<0.05)。见表2。

表2 相同危险度患儿不同D33 ALC水平5年无事件生存率
2.3 单因素分析
性别与儿童急性淋巴细胞白血病诱导治疗预后无明显关联性(P>0.05);年龄、ALC、血小板恢复时间是影响儿童急性淋巴细胞白血病诱导治疗预后的因素(P<0.05)。见表3。

表3 单因素分析
2.4 多因素回归分析
Logistic回归分析显示,年龄、ALC、血小板恢复时间是影响儿童急性淋巴细胞白血病诱导治疗预后的危险因素(P<0.05)。见表4。
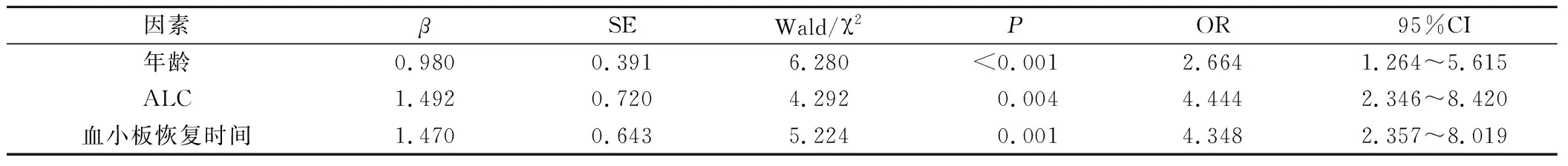
表4 多因素回归分析
3 讨论
白血病为临床常见造血干细胞导致的恶性克隆性疾病,克隆的白血病细胞存在增殖失控、凋亡受阻、分化障碍等现象,致使其停滞在细胞生长的不同阶段[4]。而白血病细胞的过多累积,会对其他器官组织产生浸润,抑制骨髓或其他造血组织正常造血功能[5]。临床可依据白血病患儿的不同特点,再将其细分为混合细胞白血病、髓细胞白血病、淋巴细胞白血病等,其中淋巴细胞白血病中急性多见于儿童,是我国儿童恶性肿瘤发病率较高的恶性疾病[6-10]。针对此类疾病,临床多选用不同化疗方案诱导治疗缓解病情,逐渐将患儿体内白血病细胞灭杀,但因对治疗后效果评估不足,或会造成治疗不足或过度等现象,影响患儿预后,而对预后危险度进行评估,可促使治疗方案更具针对性,提高治疗效果[11-15]。
本研究选取86例行诱导治疗儿童急性淋巴细胞白血病,分析诱导治疗结束时预后的影响,结果显示,不同D33 ALC水平5年无事件生存率对比无显著差异(P>0.05),但中危患儿中低ALC者5年无事件生存率较高ALC者低(P<0.05),提示中危患儿中低ALC者5年无事件生存率较低。儿童4~6岁之前,免疫系统会逐渐发育成熟,ALC水平较中性粒细胞高,故在诱导治疗结束时,若ALC水平较高,则表明患儿机体内免疫系统功能恢复较为良好,可抵抗胞内感染,增加机体抵抗力,减少化疗副作用,降低术后复发等,改善预后,故对于年龄≤6岁的儿童,可应用ALC作为预后影响重要指标。ALC是免疫细胞的主要成分,是由骨髓内造血干细胞形成的淋巴系统祖细胞进入血流后,部分在胸腺激素的作用下发育成T细胞,另一部分在其他组织内发育为B淋巴细胞,均可反映机体免疫监视潜在对抗恶性细胞的作用,还可反映化疗治疗肿瘤细胞时,肿瘤细胞敏感性、正常细胞与肿瘤细胞之间作用及正常细胞质量等,预测指标包含较多,且更为综合。血小板是除红细胞外,血管内最常见血液成分,是调节血栓和止血形成的主要细胞。血小板不仅可内吞病原体、释放抗菌蛋白抵抗入侵病原体,可利用与多种免疫细胞的作用,激活对患儿机体内具有有益作用的适应性和先天性免疫应答,加之血小板和中性粒细胞的相互作用是诱发机体免疫反应的核心,还可与淋巴细胞相互作用,促进免疫蛋白形成,故血小板恢复时间可反映急性淋巴细胞白血病患儿诱导治疗结束后的预后感染情况,与预后感染风险呈反相关。年龄、ALC、血小板恢复时间是影响儿童急性淋巴细胞白血病诱导治疗预后的单因素(P<0.05),提示年龄、ALC、血小板恢复时间与儿童急性淋巴细胞白血病诱导治疗预后有明显关联性。Logistic回归分析显示,年龄、ALC、血小板恢复时间是影响儿童急性淋巴细胞白血病诱导治疗预后的危险因素(P<0.05),可见年龄、ALC、血小板恢复时间是儿童急性淋巴细胞白血病诱导治疗结束时预后的独立危险因素。在诱导治疗结束时,对患儿依据上述危险因素进行评估,可有效提高临床治疗效果,降低化疗后毒副作用,改善预后,延长患儿无事件生存率。
综上所述,年龄、ALC、血小板恢复时间是影响儿童急性淋巴细胞白血病诱导治疗预后的危险因素,其中ALC对≤6岁患儿预后生存影响较为明显。

