胆囊良恶性病变超声造影征象及鉴别诊断分析
于颂
胆囊息肉样病变是临床常见病,发生率也因地区不同而差异显著[1]。目前阶段,体积的差异是区分各种类型胆囊息肉的主要观察指标之一。同时,许多学者共同认为,如果胆囊息肉直径≥1.0 cm 时就必须手术将其切除。然而,还有观察证实,直径≥1.0 cm 的胆囊息肉不都是可以恶化为肿瘤的。有报道指出,临床上确诊的胆囊息肉病变绝大部分是非肿瘤性质的,其所占比例是90%左右,所以绝大多数的非肿瘤息肉不需要进行胆囊切除术,主要还是定期进行超声复诊。但是,将息肉的体积大小当做是否进行胆囊摘除的参考依据,其证据并不完全充分。虽然超声一直是鉴别各种胆囊病变的主要形式,但有许多报道认为超声鉴别胆囊息肉病变并不可靠。而超声造影可以清晰展示各系统、脏器的微小血管通畅情况,可以对诊断各种实质性占位病变提供准确可靠的帮助。本研究通过使用超声造影分析胆囊病变的良恶性,并进行鉴别诊断,现报告如下。
1 资料与方法
1.1 一般资料 选取2019 年6 月~2020 年6 月大连市金州区第一人民医院收治的60 例胆囊息肉样病变患者,根据手术病理结果分为肿瘤组与非肿瘤组,各30例。肿瘤组男17 例,女13 例;年龄36~71 岁,平均年龄(58.5±4.8)岁;其中胆囊腺瘤23 例,腺瘤伴恶变7 例。非肿瘤组男18 例,女12 例;年龄35~72 岁,平均年龄(56.3±5.1)岁;均为胆囊胆固醇性息肉。两组一般资料比较,差异均无统计学意义(P>0.05),具有可比性。
1.2 纳入标准 超声提示胆囊息肉病变的体积≥1.0 cm。
1.3 排除标准 ①患有急性胆囊炎;②对造影剂有过敏史;③年龄<18 岁;④孕妇及哺乳期的妇女。
1.4 仪器与方法 仪器:常规超声和超声造影仪器都采用西门子的S2000 HELX 型超声仪器,并使用单独的影响成形软件,选用C5-1 与C4-1 型号的探头,其操作频率分别选择1~5、1~4 MHz。选用对比指数要<0.1,选用Bracco 公司研制的Sonovue 造影剂(六氟化锂微泡)。常规超声与超声造影方法:术前患者先进行胆囊息肉病变的常规超声检查,再进行超声造影检查。将50 mg 的SonoVue 造影剂注入5 ml 的0.9%氯化钠溶液中混合充分,制成悬混液,通过肘正中静脉注入,剂量以0.02 ml/kg 为标准,再静脉推注5 ml 的0.9%氯化钠溶液将输液管冲净。打开计时器,开始记录动态影像。在所有检查的流程中要始终坚持其探头方向,每个检查都记录2 min 的造影动态影像。超声图像分析指标与方法:常规超声:胆囊的大小、息肉的个数、息肉所在的位置和大小。若有大量的息肉则挑选一个直径≥1.0 cm 的息肉进行观察,记录息肉的回声、息肉内血液情况,同时判断是否有胆囊结石等。超声造影图像:记录图像增强的程度、增强的方式、息肉内血流的方式、息肉底部的大小、息肉连接胆囊壁的形态等。胆囊超声造影的过程共有两个阶段,包括动脉期和静脉期(晚期)。动脉期是从注射造影剂后至30~35 s 的时间段,静脉期(晚期)是从注射造影剂30~35 s 后直至造影从体内消失的时间段[2]。增强程度是动脉期时用胆囊壁的增强程度作比较,胆囊息肉样病变的造影增强程度和胆囊壁比较,共有4 级,分别是高增强、等增强、低增强及无增强。增强模式是动脉期时,根据造影剂在息肉中散布是否平均分为均匀增强模式和非均匀增强模式。息肉内血管形态是动脉期时,息肉内血管的位置和相互联系,一共可有4 种,分别是点状、单支型、分支型、不规则型。息肉连接胆囊壁的形态是动脉期时,观察胆囊壁各解剖形态是否完整,若胆囊壁不完整,或者增殖和息肉相融,超声造影发现是高或低增强。常规超声及超声造影的阅片,通过两位不同的医师采用双盲法分组,比较所有患者的常规超声及超声造影的各个参数。所有的医师和技师都有4 年以上的工作经历。
1.5 观察指标 比较两组常规超声特征、超声造影特征、超声造影增强时间(开始时间、达峰时间、消退时间、平均渡越时间)以及两种检查方法诊断的准确性、敏感性。
1.6 统计学方法 采用SPSS20.0 统计学软件处理数据。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 两组患者的常规超声特征比较 两组患者的息肉回声情况和血液流动状态比较,差异有统计学意义(P<0.05)。见表1。
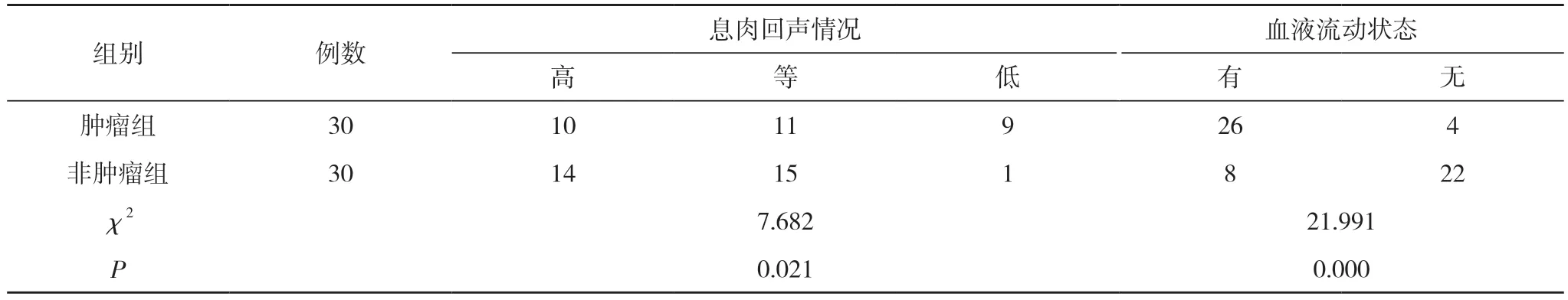
表1 两组患者常规超声特征比较(n)
2.2 两组患者超声造影特征比较 肿瘤组患者超声造影显示基底部宽度(3.79±1.67)mm、血管不规则6 例、血管规则24 例,高增强25 例、非高增强5 例,胆囊壁完整19 例、胆囊壁不完整11 例;非肿瘤组患者超声造影显示基底部宽度(2.20±0.57)mm,血管不规则1 例、血管规则29 例,高增强7 例、非高增强23 例,胆囊壁完整26 例、胆囊壁不完整4 例。两组患者息肉基底部宽度、内部血管情况、增强情况以及胆囊壁完整情况比较,差异有统计学意义(P<0.05)。见表2。
表2 两组患者超声造影特征比较(,n)

表2 两组患者超声造影特征比较(,n)
注:两组比较,P<0.05
2.3 两组患者超声造影增强时间比较 肿瘤组患者开始时间(15.3±2.1)s、达峰时间(28.2±3.5)s 均长于非肿瘤组的(12.4±2.4)、(22.6±3.2)s,消退时间(37.8±7.2)s、平均渡越时间(9.7±4.0)s 短于非肿瘤组的(47.0±9.5)、(22.3±6.5)s,差异均具有统计学意义(P<0.05)。见表3。
表3 两组患者超声造影增强时间比较(,s)
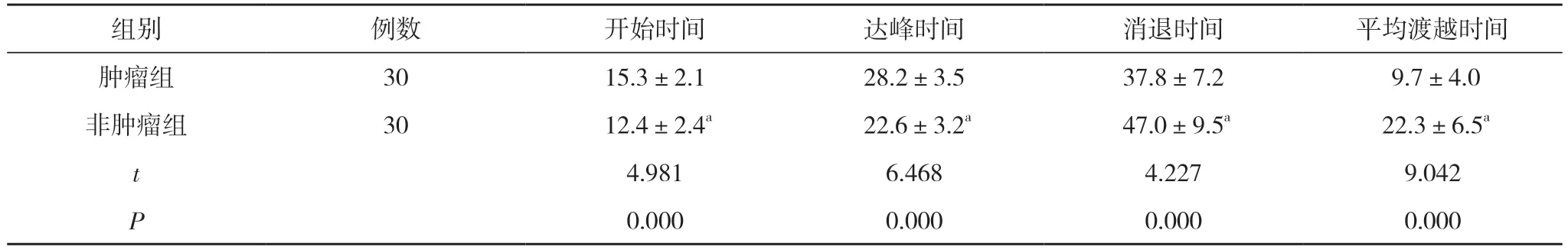
表3 两组患者超声造影增强时间比较(,s)
注:与肿瘤组比较,aP<0.05
2.4 两种检查方法诊断准确性、敏感性比较 常规超声诊断的准确性63.3%、敏感性50.0%均低于超声造影的86.7%、80.0%,差异均具有统计学意义(P<0.05)。见表4。
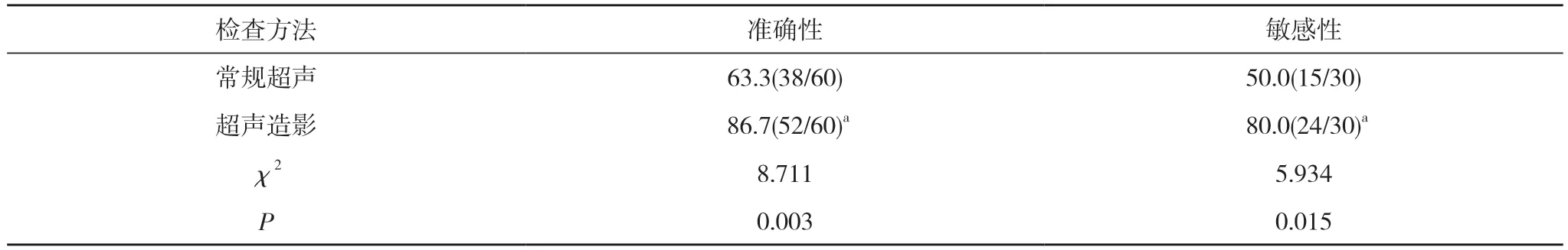
表4 两种检查方法诊断准确性、敏感性比较(%)
3 讨论
胆囊息肉样病变通常是指从胆囊黏膜表面突出到胆囊腔的一种疾病[3],其在消化科疾病中很多见。有研究发现,亚洲人种的胆囊息肉样病变的发病率远大于欧美人种[4]。胆囊息肉的形式可有许多变化,但一般可归纳在肿瘤性息肉和非肿瘤性息肉这两大类中。肿瘤性息肉中胆囊腺瘤最多见,而胆固醇息肉是最常见的非肿瘤性息肉[5]。对于胆囊息肉人群是否能采取恰当的方法进行治疗,主要取决于能否准确判断息肉的良恶性质。常规超声对胆囊肉的诊断率较高,但对息肉的性质难以鉴别。超声造影则能够克服常规超声这方面的不足,超声造影技术可以体现实质器官的细小血管形态,胆囊壁不规则增殖,与息肉融合,证实可能有侵袭性恶性息肉的生成[6]。目前临床上对直径≥1.0 cm 的息肉的认识提示可能是肿瘤,本研究对直径≥1.0 cm 的息肉进行观察。超声造影对胆囊息肉的影像学表现:胆囊息肉呈均匀强化,早期高强化,晚期等强化;动脉期的超声造影血流形式多是平均的点状,部分较大的息肉却提示向心型;动脉期超声造影可以清晰体现息肉底部的构造,胆囊息肉的底部比较纤细;息肉与胆囊壁的连接比较完整,提示线状,质地平均[7]。胆囊腺瘤是胆囊常见的良性肿瘤,但有一定的恶性倾向,恶性度约为2.0%[8]。胆囊腺瘤的超声造影特点为:造影后大部分腺瘤增强均匀,早期高强化,晚期等强化;部分动脉分支是诊断腺瘤的重要标志,少数为单支动脉;腺瘤的基底部一般较胆囊息肉宽,但如基底部明显增宽,则表明腺瘤可能有恶变;腺瘤附着处胆囊壁连续完整,未见明显增厚[9]。如果附件处胆囊壁有异常强化或增厚,说明腺瘤可能是恶性的[10]。胆囊癌的常规超声采集通常分为3 种类型:结节型、肿块型、厚壁型,不同类型的胆囊癌超声血管造影特点也不同。超声造影显示结节性胆囊癌基底部增宽,连接处的胆囊壁持续受损,胆囊壁增殖或异常高增强,静脉相低强化;肿块型胆囊癌动脉期呈快速高强化。病灶较大时,内部常有非强化区[11]。血管形态不规则或呈树枝状,胆囊壁结构不正常;厚壁胆囊癌壁结构不正常,黏膜表面不规则[12]。
综上所述,超声造影可显示胆囊良恶性病变血流特征和胆囊壁的连续性情况,对辅助鉴别病变性质具有较高的临床应用价值。

