韦企平从肝论治Leber遗传性视神经病变临证经验
董叶青,韦企平,王子杨,郭宣辰,王子彤,孙艳红
Leber 遗传性视神经病变(Leber hereditary optic neuropathy,LHON)是一种母系遗传的视神经疾病,最早由Leber于1871年提出并命名。该病因线粒体脱氧核糖核酸(mtDNA)位点突变所致,自1988 年Wallance 等发现第1 个与LHON 相关的突变位点G11778A 以来,迄今已发现60 多个与LHON 相关的突变位点,其中G11778A,T14484C,G3460A 为原发突变位点。青少年男性发病居多,患者视力急性或亚急性下降、视野中心或旁中心暗点、色觉障碍,最终视力严重损害[1]。据流行病学统计,人群中约每30,000 人中就有1 例是LHON[2],国内双眼发病的病因不明的视神经疾病中约20%~40%最终确诊是LHON[3]。
韦企平教授(以下简称“韦老师”)是中医眼科世家韦氏眼科第四代学术继承人,临证时将眼底辨证与全身辨证相结合,形成“中西互参、病证结合”的诊断思路;其讲究以人为本,在诊治过程中重视整体、精神、环境等多方面因素对病情和治疗的影响,遵循“局部→双眼→全身→心理→社会”的诊疗思维模式。治疗LHON 时多从肝论治,现将韦老师治疗LHON的经验介绍如下。
1 中医对LHON的认识
LHON 病情发展,均可出现不同程度视神经萎缩,故中医将其归类于青盲范畴。青盲最早见于《神农本草经》,至隋代的《诸病源候论·目病诸候》[4]中云:“青盲者,谓眼本无异,瞳子黑白分明,直不见物耳”,对本病进行较详细的描述。中医学认为青盲与肝密切相关,如《黄帝内经》[5]云:“肝气通于目,肝和则目能辨五色矣”,肝主疏泄,调畅气机,肝气条达,玄府通畅则目能辨色,朱华英等[6]认为视神经萎缩的病机是以精阳之气失于升发、目中玄府闭塞为主,并以升阳开窍、宣通玄府为基本治则,在临床上采用头部穴位联合眼周穴位进行针刺,取得满意疗效。若情志抑郁,肝气不舒则失调达,气滞血凝,目失荣养而视物不见,孙河[7]通过多年临床经验将疏肝解郁,通窍明目作为青光眼视神经萎缩的基本治疗原则。韦老师[8]认为,气为人体一切功能活动正常运行的根本,气和则脏腑气机不失其度,相反则气、血、津液运行失常产生瘀血,瘀血不去,新血不生,不能上荣于目,神光不明。肝木藏血,肾水藏精,肾为肝之母,精能化血,肝肾同源,密不可分。目视精明赖以精血濡养,目窍通利依赖于肝肾之气充足。正如《圣济总录》[9]所云:“由肝肾气虚精血衰弱,不能上荣,故目盲而无所见也”。因此,目疾多责肝肾,亦是LHON 的重要致病因素。孙艳红等[10]对LHON 的中医体质学研究表明,LHON 发病与气郁质、阴虚质的中医体质联系紧密,故从肝论治是治疗LHON的重要思路。
2 从肝分期论治
韦老师认为本病发生与情志因素密不可分,病机多与肝郁相关。气机郁滞、肝肾不足、气血运行失常为本病基本病理。《素问·调经论》[11]曰:“气血不和,百病乃变化而生”,患者情志不遂使肝气郁结,肝失疏泄,气机不畅可致全身气血津液运行失常,津血停滞,不能上达于目,发为本病。本病发生年龄段多为青少年,正值青春期加之学业或就业压力大,突然快速双眼先后视力明显下降近失明,必有焦虑不安,情绪波动,甚者急躁易怒。
故疾病初期患者多因情志不遂致肝气不舒,气血运行受阻,不能上达于目而引发本病,为肝郁气滞证。临床可见双眼先后急性视力下降,无眼胀眼痛,全身伴有心烦,胸胁胀满,善太息,舌质红,苔白,脉弦细。眼底多见视盘色红或正常。方药以韦氏逍遥散验方加减为主,主要包括柴胡、当归、白芍、茯苓、白术、甘草、枸杞子、菊花等。本病病程长,病久必郁多瘀,加之无论中药或西药难以短期改善视力,肝郁气滞加重,可致肝气横逆犯脾,出现脾胃失调,气血生化不足,导致肝郁血虚证,四诊常有面色萎黄、头晕、纳呆、腹满、郁闷,失眠,脉弦细及舌淡苔白。眼底可见视盘颜色变淡萎缩。治法改为养血柔肝为主,疏肝理气为辅。方药用青盲一号化裁方加减,主要包括党参、当归、柴胡、炒白术、茯苓、枸杞子、菊花、石菖蒲、枳壳、女贞子、甘草等。肝郁日久,郁而化热,耗伤阴精,目窍失养萎闭,亦致此病。“气有余便是火”,疾病终末期,肝郁化火,火为阳邪,燔灼肝肾真阴,阴精耗伤,目窍失滋,神光不明。患者肝肾阴虚,临床为视力下降伴有咽干口燥,低热盗汗,五心烦热,舌色红,舌质偏干,苔少,脉细涩。眼底可见视盘苍白萎缩加重,治法以滋补肝肾,养阴明目,兼以疏肝。方剂用明目地黄汤加减,药物组成为柴胡、当归、五味子、熟地黄、山药、山萸肉、牡丹皮、泽泻、茯苓、楮实子、枸杞子、太子参、石菖蒲等。
3 病案举隅
3.1 病例1
冯某,男,13 岁,因双眼视力下降1 个月,于2020 年4 月17 日在北京东方医院眼科门诊就诊。患者1 个月前因感冒后(无发热)出现双眼视力下降,无眼球转动痛。当地医院诊断为“双眼球后视神经炎”,予泼尼松龙片等药物治疗,效果不佳。既往体健,无家族史。患者双眼视物模糊,平素性情急躁,舌质红,苔薄黄,脉弦。查视力:双眼0.2,矫正不提高;眼压:右眼20 mm Hg(1 mm Hg=0.133 kPa),左眼18 mm Hg。双眼前节无异常。眼底:双眼视盘边界清,颞侧偏淡,鼻侧红润,盘缘血管无明显扩张。Octopus 视野平均缺损度(mean defect,MD):右眼,-11.4 dB;左眼,-16.5 dB(图1A、1B);图形视觉诱发电位(picture-visual evoked potential,P-VEP):双眼P100 波潜伏期延迟,振幅降低。头部及眼部CT:未见异常。基因检测:线粒体DNA G11778A(+)。西医诊断:双眼Leber 遗传性视神经病变;中医诊断:青盲(肝郁气滞)。治法:疏肝解郁,清热凉血。方药:韦氏逍遥散验方加减,当归15 g、赤芍10 g、白芍10 g、茯苓15 g、白术15 g、甘草6 g、牡丹皮15 g、栀子10 g、枸杞子10 g、菊花10 g、柴胡10 g、郁金10 g。30剂,每日1剂水煎服,早晚饭后约1 h服药。
二诊(2020 年5 月14 日):服药近1 个月后患者自觉双眼视力提升。视力,右眼0.25,左眼0.4。眼底视盘颞侧色淡明显。视野双眼中心暗点,周边部不规则缺损。遂调整中药方剂,改用柴胡参术汤,治法:疏肝解郁,补肾明目。处方:生地黄10 g、熟地黄10 g、当归10 g、川芎10 g、白芍10 g、炒白术10 g、炙甘草10 g、党参10 g、柴胡10 g、青皮10 g。30 剂,服法同前。
患者服药期间自觉视力逐渐提升,又自行服上方60剂。
三诊(2020 年8 月26 日):视力,右眼0.8,左眼1.0。眼底视盘色淡,颞侧苍白。视野中心暗点消失,周边部仍有不规则缺损,敏感度较前明显好转。根据其眼底出现视神经萎缩的征象,改用明目地黄汤加减,柴胡10 g、当归10 g、五味子10 g、生地黄10 g、熟地黄10 g、山药10 g、山萸肉10 g、牡丹皮10 g、泽泻10 g、茯苓10 g、楮实子10 g、枸杞子10 g、太子参20 g、石菖蒲10 g,14剂,服法同前。
四诊(2020 年9 月9 日):患者双眼视力恢复至1.0。眼底视盘色苍白,边界清。视野(图1C、1D),MD,右眼-8.8 dB;左眼-7.9 dB。嘱患者交替服用明目地黄水蜜丸及杞菊地黄浓缩丸,以巩固疗效。
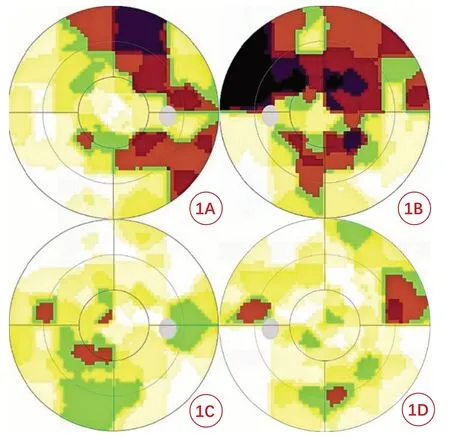
图1 患者冯某治疗前后的视野图
按语:本例患者就诊时病程尚短,眼底视盘颜色尚红润,未出现视神经萎缩的改变,属于疾病早期,患者平素性情急躁易怒,辨证为肝郁气滞型。考虑病机为肝气不舒,气滞血瘀,不能输精于目,视力下降。韦老师治疗以疏肝解郁为主,辅以清热凉血,并注重对患者进行心理疏导,嘱其调畅情志。方用韦氏逍遥散验方加减。该方在逍遥散(《太平惠民和剂局方》)的基础上加减化裁,去生姜、薄荷辛香耗散之品,柴胡疏肝解郁,调达肝气,为君药;白芍敛阴补血、养血柔肝,得柴胡,一散一敛,补肝体以助肝用,又防柴胡疏泄太过;当归养血兼可活血,血充则肝柔;归、芍与柴胡相配使血和而肝气柔;白术、茯苓、甘草健脾益气,助中焦枢机复运,得柴胡之升阳使清阳上注于目;赤芍、牡丹皮、栀子清热凉血;枸杞子、菊花清肝明目。二诊时,患者视力有所提升,但视野中心缺损仍明显,眼底视盘颞侧色淡加重,故将中药汤剂改为柴胡参术汤。该方较之韦氏逍遥散验方,在疏肝解郁的基础上加强益气养血。方中青皮善疏肝破气,助柴胡疏理肝气,使气机通利则血行无阻,党参、白术、甘草益气健脾使气血生化有源;生、熟地黄并用滋阴养血兼凉血;当归、白芍、川芎养血活血明目,且川芎为血中气药,和专司疏理气机的柴胡配合相得益彰,使补益气血之品药到病所。患者坚持服药后病情明显好转,视力恢复正常,视野也明显改善。三诊时患者虽视力正常,但眼底视盘已明显变白,遂将辨证思路调整为以滋补肝肾为主,方选用明目地黄汤加减,全方滋补肝肾,养阴明目。四诊时患者视力稳定恢复,嘱其继服中成药巩固疗效。
3.2 病例2
王某,男,19 岁,因双眼先后视力下降1 年,于2020年3月6日就诊于北京中医药大学东方医院眼科门诊。患者1年前无明显诱因发现右眼视物模糊,未予重视,10个月前左眼也出现视力下降,于当地医院诊断“右眼视神经炎,双眼Leber病待排”,予大量糖皮质激素冲击治疗及营养神经治疗,效果不佳。治疗过程中基因检测回报mtDNA T14484C(+),遂就诊于眼科门诊。既往体健,否认家族史。初诊时患者双眼视物模糊,两颧潮红、夜间低热、盗汗,易急躁,舌红苔薄黄,脉细数。视力:右眼0.04,左眼0.05,矫正不提高,眼压:右眼13 mm Hg,左眼15 mm Hg。双眼前节未见明显异常。眼底:双眼视盘色红,盘缘微血管扩张,边界清,黄斑中心凹反光不清。Octopus 视野检查:MD,右眼-24.0 dB,左眼-22.9dB(图2A、2D)。西医诊断:双眼Leber 遗传性视神经病变;中医诊断:青盲(肝肾阴虚)。治法:滋补肝肾,疏肝明目。方药:明目逍遥散化裁,当归10 g、白术15 g、银柴胡10 g、白芍10 g、茯苓20 g、枸杞子15 g、菊花10 g、枳壳10 g、石菖蒲15 g、黄芪15 g、女贞子15 g、炙甘草10 g,30剂,每日1剂,早晚冲服。
二诊(2020年4月2日):服药1个月后自觉左眼视物模糊减轻,面色萎黄,乏力头晕,无发热汗出。视力,右眼0.04,左眼0.08。眼底同前。视野检查(图2B、2E):MD,右眼-13.1 dB,左眼-8.9 dB。原方加香附10 g、党参10 g,改银柴胡为柴胡10 g,30 剂,服法同前。
三诊(2020 年5 月7 日):患者双眼视力明显提高,大便略干。视力,右眼0.12,左眼0.1。双眼视盘色淡边界清,为视神经萎缩征象。原方加生地黄20 g、熟地黄20 g、火麻仁10g,30剂,服法同前。
四诊(2020 年7 月23 日):患者双眼均提升至0.8,眼底未见明显变化。视野检查(图2C、2F):MD,右眼-10.8 dB,左眼-4.1 dB。继服前方以巩固疗效。

图2 患者王某治疗前后的视野图
按语:本例患者就诊时双眼视盘色红,为疾病早期,患者性情急躁,夜间低热、盗汗、两颧潮红,结合舌脉,辨证为肝肾阴虚型。治法为滋补肝肾,疏肝明目。病机为肝肾阴虚,虚火上炎,灼伤阴液,目窍失滋,视物模糊。韦老师治疗以滋补肝肾,疏肝明目为主。患者的阴虚之象,考虑与其在外院进行大剂量激素冲击治疗有关。韦老师认为糖皮质激素乃阳刚之品,大剂量使用易致阳亢而耗阴,常出现阴虚火旺之证。故用银柴胡滋阴清热;女贞子滋肝补肾明目,当归身、白芍养血柔肝而和脾;菊花清肝明目;枸杞子清肝、益肾明目;石菖蒲芳香开窍明目;黄芪益气补血以扶正。二诊时患者视物模糊好转,但面色萎黄,时有乏力,头晕,辨为肝郁血虚证。故改银柴胡为柴胡,银柴胡味甘性寒,具有清虚热、除疳热的功效,临床用于阴虚发热、骨蒸劳热等症;柴胡味苦微寒,为疏散退热、疏肝解郁、升阳举陷的要药,用于感冒发热、寒热往来、胸胁胀痛等,此处柴胡行气解郁,合香附以疏肝,肝气条达则脾气健运,加党参益气健脾。三诊患者视盘色淡提示视神经萎缩,故加熟地黄以补真阴不足,肾水亏虚,生地黄以滋阴退虚热,火麻仁润肠通便。本例患者于发病初期误诊为视神经炎而应用激素冲击治疗。韦老认为熟练掌握本病的临床特征,重视基因检测在诊断和鉴别诊断中的作用,能够更好帮助疾病诊治,及早发现并尽早治疗。
4 小结
目前临床诊断LHON 主要基于临床表现、基因检测结果、家族史、视敏度和视野等检查[12]。但西方文献认为本病预后和不同基因位点突变相关,如T14484C 突变患者,近50%可能病情自限而视力不同程度恢复,而G11778A 突变患者仅有4%~8%的病情自限率[13]。此2 例患者分别属于自限率最低的G11778A 突变和预后较好的T14484C 位点,经中医辨证论治治疗取得良好疗效。临床治疗LHON的方法主要有药物疗法(口服辅酶Q10),基因治疗(通过腺相关病毒作为载体介导的异位表达技术来实现[14]),干细胞治疗等。但都难以确认有效,大多数患者视力最后稳定在0.1 左右。中医药对治疗LHON 有值得肯定的疗效。韦老师提出从肝论治LHON 的思路及对本病进行分期治疗,并重视对患者情志的调控,临床已取得显著疗效,希望为临床治疗LHON提供新方向。

