视网膜激光光凝术联合玻璃体腔注射雷珠单抗治疗新生血管性青光眼疗效分析
杜磊 赵博 于亚东
1)河南开封市祥符区第二人民医院眼科 开封 475000;2)河南大学淮河医院眼科 开封 475000
新生血管性青光眼(Neovascular glaucoma,NVG)是常见的眼科疾病,近年来随着社会老龄化进程加剧,其发病率随之升高,以畏光、角膜水肿、眼痛为主要临床表现,可造成视网膜病变和视功能进行性损伤,是患者致盲的主要因素[1-2]。视网膜激光光凝术(Pan-Retinal laser Photocoagulation,PRP)是NVG常用的治疗手段,能抑制新生血管生长,在改善视功能方面有一定疗效,但术后存在复发风险,恢复效果欠佳[3]。有研究指出[4],血管内皮生长因子(VEGF)能诱导新生血管生成,促使NVG发生及进展,PRP术后联合抗VEGF药物能有效降低复发风险。雷珠单抗作为VEGF抑制剂,能抑制血管新生,避免血管渗漏,可有效控制眼压,有助于视功能恢复[5]。本研究拟通过病例对照分析,旨在从视力、血清相关因子水平,以及血液流变学等方面综合评估PRP联合雷珠单抗的优势。
1 资料与方法
1.1一般资料回顾性分析2019-07—2021-03我院眼科收治的NVG患者的临床资料。纳入标准:(1)荧光素眼底血管造影(FFA)、光学相干断层扫描(OCT)、眼压等检测结果均符合《我国原发性青光眼诊断和治疗专家共识》中NVG的相关诊断标准和PRP指征[6]。(2)单眼患病,均有畏光、眼痛、结膜充血、角膜浑浊水等症状。排除标准:(1)对本研究相关药物过敏者。(2)精神系统疾病、脏器功能异常、其他眼部疾病、凝血功能异常,以及接受其他治疗方案和视网膜出现不可逆损伤的患者。 研究共纳入符合上述标准的NVG患者96例,依据治疗方法不同分为PRP组和PRP联合雷珠单抗组(联合组),每组48例。2组患者的基线资料差异无统计学意义(P>0.05)。患者均签署知情同意书。
1.2方法术前行心肺功能、血常规等检查,检测患者的视力、眼压,行眼底血管造影等。PRP组:眼压过高者采用20%甘露醇静滴降压,复方托吡卡胺散瞳,奥布卡因行表面麻醉。激光仪(型号:VISULAS Trion,德国蔡司眼科)光凝范围:黄斑中心凹颞侧2.0 PD上下血管弓为界,视光盘鼻侧、上、下1.5 PD以外,前至赤道部。参数设置:后极部光斑200~300 μm,中周部300~500 μm。曝光时间0.2~0.3 s,电压:100~300 mV。光斑总数500~3 000点;分3~4次完成。 联合组:采用PRP联合雷珠单抗(批号:S20181010,Novartis Pharma Stein AG)玻璃体腔注射。PRP操作方法同激光组。术后1周雷珠单抗0.05 mL玻璃体腔注射:表面麻醉,眼部消毒,打开眼睑,角膜缘4 mm平坦处向玻璃腔垂直进针。注射结束棉签按压50 s,涂抹典必殊眼膏,无菌纱布包扎,予以抗生素眼药水点眼。
1.3观察指标(1)虹膜新生血管情况:虹膜新生血管消失率及消退时间。(2)术前及术后3个月:①统计病情指标:视网膜静脉循环时间,以非接触式眼压计(型号:HNT-1,Huvitz公司)测量眼压,以光学相干断层扫描(型号:CASIA2,多美公司)测量视盘中心视野(直径3.45 mm)缺损值、视神经纤维层(RNFL)厚度等。②视力水平:以国际标准视力检查量表测定。③血清因子水平:采集患者静脉血3 mL,室温静置30 min,离心分离血清,冷藏待测。以全自动生化分析仪(型号:A8020,成都恩普生医疗公司)测定血清同型半胱氨酸(Hcy)水平,以化学发光法测定维生素B12、叶酸等水平。④血液流变学水平:以血液流变分析仪(型号:MVIS-2040A,重庆天海医疗公司)测定红细胞压积(HCT)、血小板黏附率(PAdT)、血浆黏度(PV)水平。(3)并发症:前房出血、角膜水肿、疼痛、玻璃体积血。
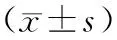
2 结果
2.1基线资料2组患者基线资料差异无统计学意义(P>0.05),见表1。
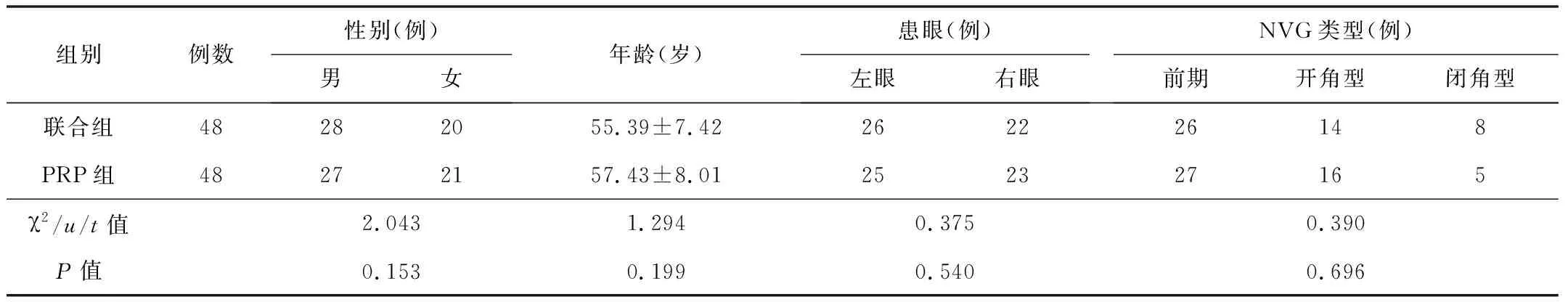
表1 2组患者的基线资料比较
2.2虹膜新生血管情况虹膜新生血管消失率:联合组95.83%(46/48)高于PRP组81.25%(39/48)(χ2=5.031,P=0.025);虹膜新生血管消退时间:联合组(6.73±0.82)d短于PRP组(9.05±1.07)d(t=11.975,P=0.000)。
2.3病情指标术前2组患者的眼压、视野缺损、RNFL、视网膜静脉循环时间差异无统计学意义(P>0.05)。术后3个月时,2组患者的眼压、视野缺损、RNFL、视网膜静脉循环时间均较术前改善,其中联合组患者的改善效果优于PRP组,差异均有统计学意义(P<0.05)。见表2。
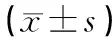
表2 2组患者手术前后的病情比较
2.4视力水平术前2组患者的视力水平差异无统计学意义(P>0.05)。术后3个月时,2组患者的视力水平均较术前改善,其中联合组的改善效果较优于PRP组,差异均有统计学意义(P<0.05)。见表3。

表3 2组患者手术前后的视力水平比较[n(%)]
2.5血清因子水平术前2组患者的血清Hcy、维生素B12、叶酸水平差异无统计学意义(P>0.05);术后3个月时,2组患者的血清Hcy、维生素B12、叶酸水平均较术前改善,其中联合组的改善效果优于PRP组,差异均有统计学意义(P<0.05)。见表4。
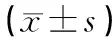
表4 2组患者手术前后的血清炎性因子水平比较
2.6血液流变学术前2组患者的PV、PAdT、HCT水平差异无统计学意义(P>0.05);术后3个月时,2组患者的PV、PAdT、HCT水平均较术前改善,其中联合组的改善效果优于PRP组,差异均有统计学意义(P<0.05)。见表5。
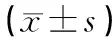
表5 2组患者手术前后的血液流变学指标比较
2.7并发症情况联合组并发症总发生率低于PRP组,差异有统计学意义(P<0.05)。见表6。
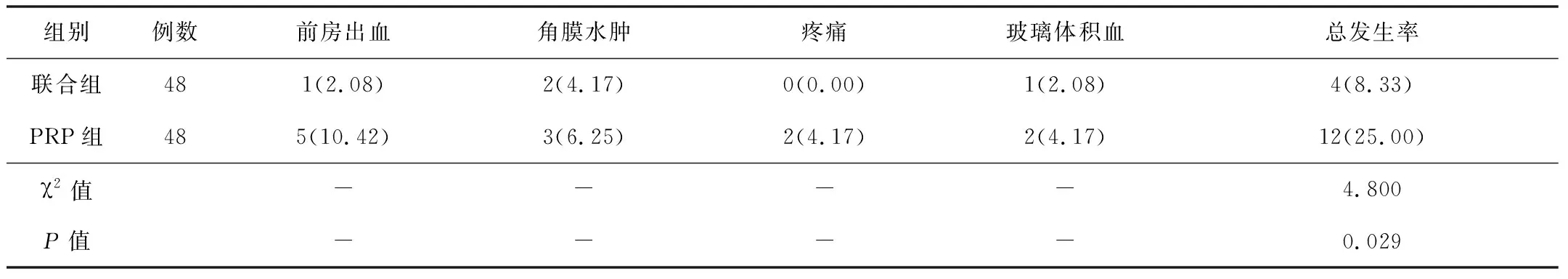
表6 2组并发症总发生率比较[n(%)]
3 讨论
NVG作为棘手的眼科疾病,发病机制较为复杂,多认为与眼缺血综合征、视网膜动静脉阻塞、糖尿病视网膜病变,以及其他眼部疾病相关[7]。既往研究显示,视网膜缺血、缺氧病变引起前房角虹膜形成新生血管,造成周边虹膜粘连、小梁网阻塞导致眼压升高,诱发NVG[8]。PRP作为NVG常用治疗方法,能抑制新生血管形成,促使其萎缩凋亡;但也有研究指出,PRP对实施时间窗要求较为严格,且术后可以引起前房出血、玻璃体积血等并发症,疗效不甚理想[9]。
Hase K等[9]研究显示,VEGF在NVG发生及进展中具有重要作用,抗VEGF药物具有显著疗效。李倩等[10]指出,抗VEGF药物能减缓新生血管活性,改善视网膜屏障功能,且能降低NVG术后并发症风险。本研究在PRP的基础上联合雷珠单抗治疗,结果显示,联合组新生血管消失率高于PRP组,且新生血管消退时间短于PRP组,差异均有统计学意义。提示联合治疗对抑制新生血管生长具有更高的应用价值[11]。此外,术后3个月时,联合组患者的眼压、RNFL、视野缺损、视网膜静脉循环时间、视力水平改善效果均优于PRP组,差异均有统计学意义。其原因为雷珠单抗为单克隆抗体药物,能与VEGF受体结合,降低VEGF活性,使新生血管凋亡,有助于改善视网膜通透性,促进渗液吸收,故可有效降低眼压,进而改善视力水平[5、12]。
Hcy为兴奋性氨基酸,是甲基化反应及能量代谢中间产物,能增强机体自由基活性,引起血管内皮损伤;且能促进脂质过氧化影响机体代谢和血管病变,常作为反映机体氧化应激及代谢的指标[13]。相关研究显示,高水平Hcy与多种眼部疾病的发生、进展密切相关[13]。而维生素B12、叶酸为机体抗氧化物质,是多种机体代谢协同底物和辅助因子,其水平降低能促使Hcy合成,影响机体代谢[14]。本研究显示,术后3个月联合组患者的血清Hcy水平低于PRP组,维生素B12、叶酸水平高于PRP组,差异有统计学意义。提示联合治疗能改善机体代谢环境,其原因与雷珠单抗能减缓玻璃体腔VEGF渗出,抑制新生血管形成,改善局部血液循环,优化代谢环境相关。故有助于提高治疗安全性和改善预后。
缺血、缺氧是造成玻璃体腔VEGF渗漏和新生血管形成的主要因素。新生血管形成可使小梁网、虹膜组织发生粘连,增强新生血管通透性,导致细胞因子渗出而损伤视神经、影响血流动力学、增加视网膜循环阻力,以及血供不足,可进一步损伤视功能[12]。本研究中,联合组患者术后3个月时的PV、PAdT、HCT低于PRP组,差异有统计学意义。表明联合治疗能改善局部血液循环,故有助于病情恢复。
综上所述,玻璃体腔注射雷珠单抗联合PRP治疗NVG能改善血液循环,优化机体局部代谢环境,降低并发症风险,有助于恢复眼部生理结构和视力水平。

