支气管封堵器与双腔支气管导管对开胸前肺萎陷影响的比较*
赵栋,杨娜,熊畅,王晨,蓝志坚,许多嘉
[浙江大学医学院附属金华医院(金华市中心医院) 麻醉科,浙江 金华 321000]
目前,电视胸腔镜手术逐渐增多,成为大多数胸外科手术的标准方法[1-2]。有效的单肺通气(one-lung ventilation,OLV)和肺萎陷是确保胸腔镜手术术野的关键。双腔支气管导管(double-lumen endotracheal tube,DLT)是最常用的OLV或肺隔离技术[3-4]。肺隔离的另一种技术是支气管封堵器(bronchial blocker,BB),其通过固定的气管导管向下置入,选择性地封堵左或右主支气管,使用方便,且创伤少[5]。
近年来,BB 肺萎陷技术不断改进,效率也逐步改善[6-8]。但实现有效肺萎陷的最佳方法仍然未知。最近一项针对DLT 和BB 在肺萎陷生理学中的研究[9]表明,在胸膜开放之前的OLV 期间,当上述肺隔离导管的内腔保持开放,会导致大量空气进入非通气侧肺,通过在胸膜开放之前堵塞导管管腔,可防止此现象,并可在非通气侧肺中逐渐形成负压,但未在临床中针对肺萎陷速度和质量作进一步探究。本课题组在前期工作中阐述了基于BB 的开胸前肺萎陷技术(pre-thoracotomy lung collapse technique,PTLCT)的概念,并获得了较好的开胸前肺萎陷效果[10-11]。为了进一步探究DLT 和BB 在胸腔镜手术中开胸前肺萎陷的临床效果,本研究组开展了此项前瞻性随机对照试验,旨在为临床应用提供思路和参考。现报道如下:
1 资料与方法
1.1 一般资料
选取2019年9月-2020年2月接受胸腔镜下左侧肺叶切除术的患者76例,2例因严重慢性阻塞性肺疾病不符合入组标准,2例拒绝参与本项研究,共72例参与本项研究,采用随机数表法分成3 组:DLT 组(n=24)、PTLCT-DLT 组(n=24)和PTLCT-BB 组(n=24)。其中,PTLCT-DLT 组和PTLCT-BB 组中分别有2 例和1 例患者因发生低氧血症而被剔除,最终69 例患者完成了本项研究。见图1。3 组患者性别、年龄、体重指数(body mass index,BMI)、血红蛋白(hemoglobin, Hb)、 术前肺一氧化碳弥散量(diffusion capacity for carbon monoxide of lung,DLCO)占预测值的比值、用力肺活量(forced vital capacity,FVC)占预测值的比值(FVCex%)、第1 秒用力呼气容积(forced expiratory volume in one second,FEV1)占预测值的比值(FEV1%)、1 秒率(FEV1/FVCex)占预测值的比值(FEV1/FVCex%)比较,差异均无统计学意义(P>0.05),具有可比性。见表1。
纳入标准:年龄31~75 岁;BMI <30 kg/m2;美国麻醉医师协会(American Society of Anesthesiology,ASA)分级为Ⅰ级或Ⅱ级。排除标准:拒绝参与本项研究;预期的困难气道;有慢性阻塞性肺疾病史、胸腔手术史;FEV1<50%。本研究经本院医学伦理委员会批准[2019伦审第(60)号],受试者或家属签署知情同意书。
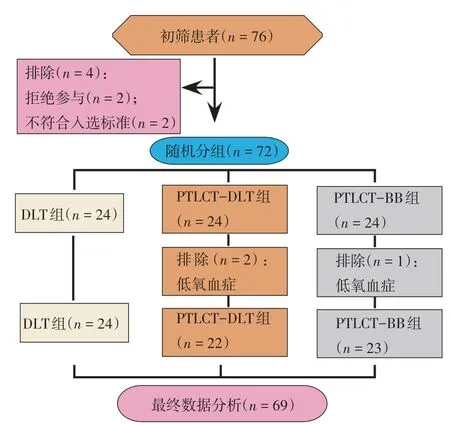
图1 研究对象筛选流程图Fig.1 Flow chart of subject selection
1.2 麻醉方法
入室后监测经皮动脉血氧饱和度(percutaneous arterial oxygen saturation,SpO2)、心率(heart rate,HR)和有创动脉血压。麻醉诱导选择静脉注射咪达唑仑0.05 mg/kg,舒芬太尼0.5~0.8 μg/kg,顺苯磺酸阿曲库铵0.15 mg/kg,依托咪酯脂肪乳0.10~0.30 mg/kg,5 min后在可视喉镜下插入DLT或单腔气管导管。DLT 组和PTLCT-DLT 组使用左侧DLT(Mallinckrodt Medical Ltd.,Athlone,Ireland) 插管(女性35~37 Fr,男性37~39 Fr),同时使用视频支气管镜将DLT定位在适当的深度,以使气管隆突位于DLT 的支气管内侧面和蓝色支气管气囊上部的不透光黑色线之间。PTLCT-BB 组先后置入单腔气管导管(男性内径为8.0,女性内径为7.5)和BB(杭州坦帕医疗科技有限公司),使用视频支气管镜使气囊刚好位于左主支气管内,并使其上端距离隆突1.0~2.0 cm。双肺通气期间,吸入气氧浓度(fraction of inspiration,FiO2) 为100%,潮气量(tidal volume,VT)为6~8 mL/kg(理想体重),呼吸频率(respiratory frequency,RR)10~14次/min。单肺通气开始,DLT组右侧卧位前左通道被夹闭,并向空气开放;PTLCT-DLT 组应用PTLCT 技术,在侧卧位前夹闭左通道;PTLCT-BB组应用PTLCT技术,在侧卧位前封堵支气管,并封闭排气管。手术团队需在单肺通气10 min内完成各项进胸前准备工作,到10 min时打开胸膜,并置入胸腔镜。麻醉维持:持续静脉输注瑞芬太尼0.1~0.5 μg/(kg·min)、丙泊酚4~8 mg/(kg·h)和顺苯磺酸阿曲库铵1.0~2.0 μg/(kg·min)。
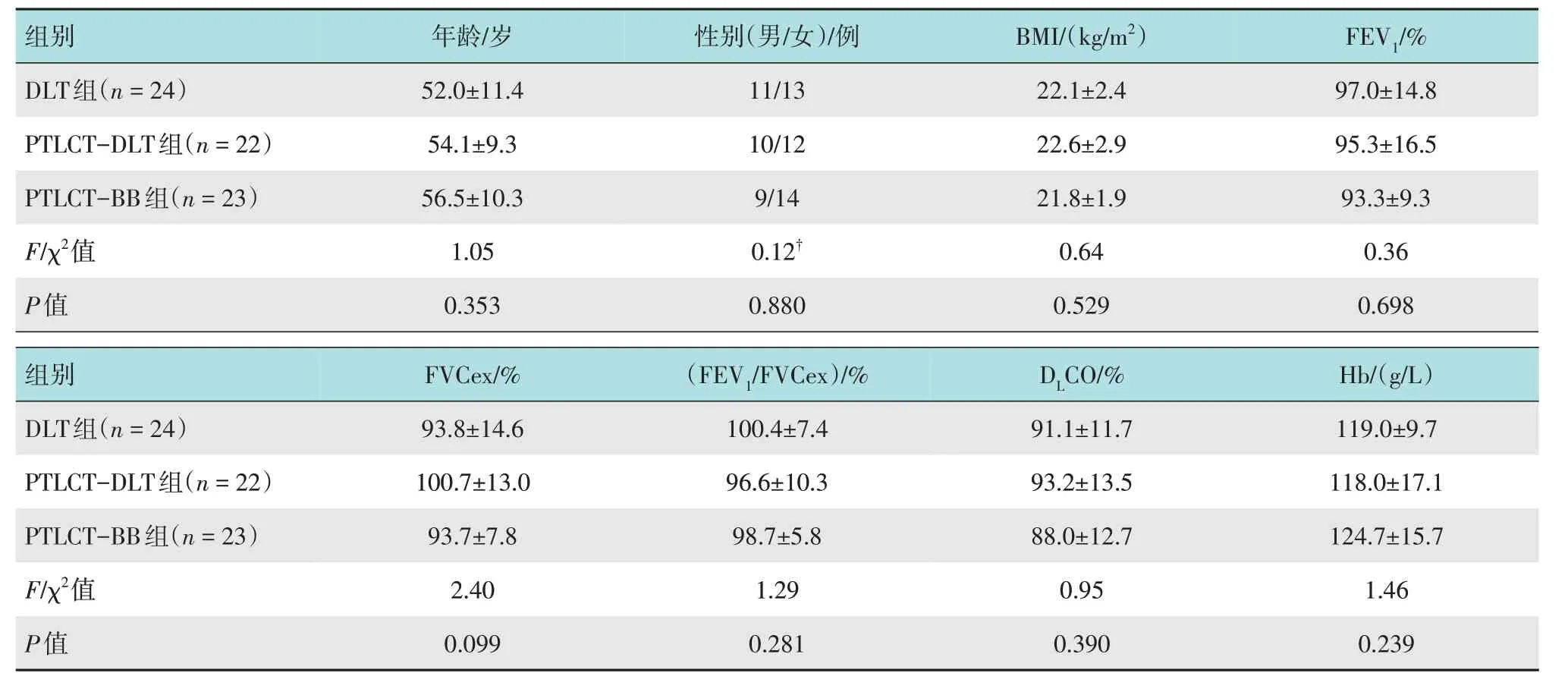
表1 3组患者一般资料比较Table 1 Comparison of general data among the three groups
1.3 观察指标
在胸腔镜进胸即刻采用非参数性语言进行肺萎陷评分(lung collapse score,LCS):从0分(肺无萎缩)到10分(肺完全萎缩)[12-13]。记录侧卧位即时(T1)、单肺通气8 min(T2)、单肺通气10 min(胸膜开放即时)(T3)、开胸后2 min (T4) 的HR、收缩压(systolic blood pressure,SBP)、舒张压(diastolic blood pressure,DBP)、SpO2和动脉血氧分压(arterial partial pressure of oxygen,PaO2)。记录OLV 开始至胸膜打开后2 min 期间SpO2下降(SpO2≤98%)和低氧血症(SpO2<90%)发生情况。如果在此过程中出现SpO2<90% 的情况,则被剔除并改变为双肺通气。
1.4 统计学方法
选用SPSS 26.0 软件进行分析,符合正态分布的计量资料以均数±标准差(±s)表示,组间比较行单因素方差分析;偏态分布的计量资料以中位数(四分位数)[M(P25,P75)]表示,组间比较行Mann-WhitneyU检验;计数资料以例表示,行χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 3组患者LCS比较
T3时点,3 组患者LCS 使用中位数(四分位数)[M(P25,P75)]表示,分别为:DLT组4.0(3.0,4.7)分,PTLCT-DLT 组10.0(9.0,10.0)分,PTLCT-BB组10.0(9.0,10.0)分。与DLT组比较,PTLCT-DLT组和PTLCT-BB组的LCS均明显升高,差异有统计学意义(P<0.05);PTLCT-DLT 组和PTLCT-BB 组比较,差异无统计学意义(P>0.05)。
2.2 3组患者各时点血流动力学指标比较
如表2 所示,3 组患者T1~T4时点HR、SBP 和DBP 比较,差异无统计学意义(P>0.05)。3 组患者在T1和T2时点SpO2比较,差异无统计学意义(P>0.05)。在T3时点,PTLCT-DLT 组和PTLCT-BB组的SpO2较DLT 组降低(P<0.05)。其中,PTLCTDLT 组和PTLCT-BB 组中分别有5 例和8 例患者发生了SpO2下降。在T4时点,PTLCT-DLT 组SpO2较DLT组升高(P<0.05)。在DLT 组中有3 例发生SpO2下降,但均未出现低氧血症。在T2和T3时点,PTLCTDLT 组和PTLCT-BB 组的PaO2较DLT 组明显降低(P<0.05),T4时点较DLT 组明显升高(P<0.05)。PTLCT-DLT 组和PTLCT-BB 组各时点的PaO2比较,差异无统计学意义(P>0.05)。
表2 3组患者不同时间点血流动力学指标比较 (±s)Table 2 Comparison of hemodynamic indexes among the three groups at different time points (±s)
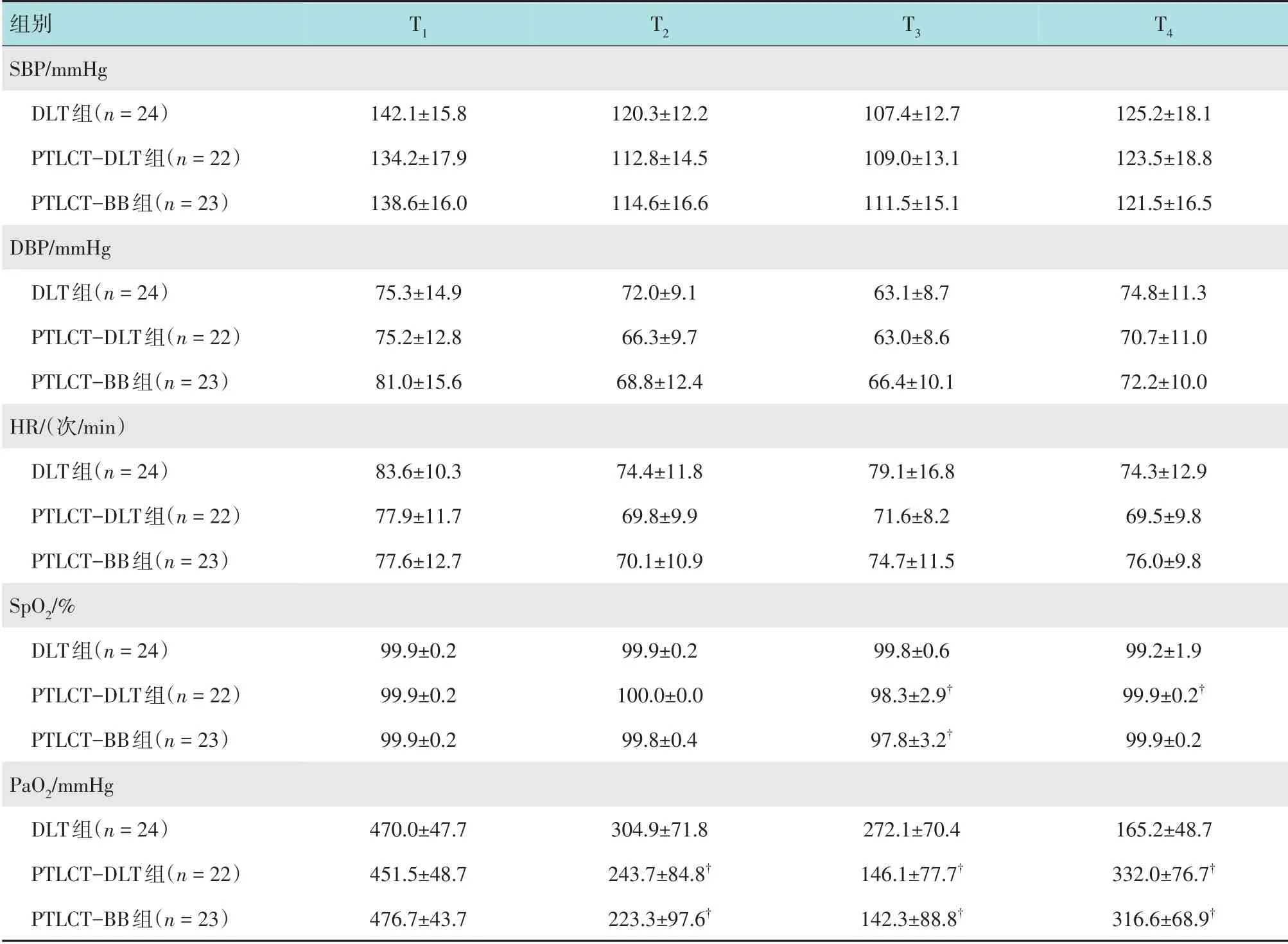
表2 3组患者不同时间点血流动力学指标比较 (±s)Table 2 Comparison of hemodynamic indexes among the three groups at different time points (±s)
注:†与DLT组比较,差异有统计学意义(P <0.05)
组别SBP/mmHg DLT组(n=24)PTLCT-DLT组(n=22)PTLCT-BB组(n=23)DBP/mmHg DLT组(n=24)PTLCT-DLT组(n=22)PTLCT-BB组(n=23)HR/(次/min)DLT组(n=24)PTLCT-DLT组(n=22)PTLCT-BB组(n=23)SpO2/%DLT组(n=24)PTLCT-DLT组(n=22)PTLCT-BB组(n=23)PaO2/mmHg DLT组(n=24)PTLCT-DLT组(n=22)PTLCT-BB组(n=23)T1 142.1±15.8 134.2±17.9 138.6±16.0 75.3±14.9 75.2±12.8 81.0±15.6 83.6±10.3 77.9±11.7 77.6±12.7 99.9±0.2 99.9±0.2 99.9±0.2 470.0±47.7 451.5±48.7 476.7±43.7 T2 120.3±12.2 112.8±14.5 114.6±16.6 72.0±9.1 66.3±9.7 68.8±12.4 74.4±11.8 69.8±9.9 70.1±10.9 99.9±0.2 100.0±0.0 99.8±0.4 304.9±71.8 243.7±84.8†223.3±97.6†T3 107.4±12.7 109.0±13.1 111.5±15.1 63.1±8.7 63.0±8.6 66.4±10.1 79.1±16.8 71.6±8.2 74.7±11.5 99.8±0.6 98.3±2.9†97.8±3.2†272.1±70.4 146.1±77.7†142.3±88.8†T4 125.2±18.1 123.5±18.8 121.5±16.5 74.8±11.3 70.7±11.0 72.2±10.0 74.3±12.9 69.5±9.8 76.0±9.8 99.2±1.9 99.9±0.2†99.9±0.2 165.2±48.7 332.0±76.7†316.6±68.9†
2.3 3 组患者胸腔镜进胸时视野表现和PTLCT-BB组肺部影像学改变
DLT组开胸时肺萎陷较差,术侧肺部分萎陷,需术者干预(图2A),PTLCT-DLT 组开胸时肺萎陷为优,术侧肺完全萎陷,手术视野暴露满意(图2B);PTLCT-BB 组开胸时肺萎陷为优,术侧肺完全萎陷,手术视野暴露满意(图2C)。PTLCT-BB 组T1和T3时点肺部X 线影像提示:图2D 为开胸前肺萎陷启动初始,脏层胸膜未分离;图2E为开胸前肺萎陷已完成,两层胸膜已分离。
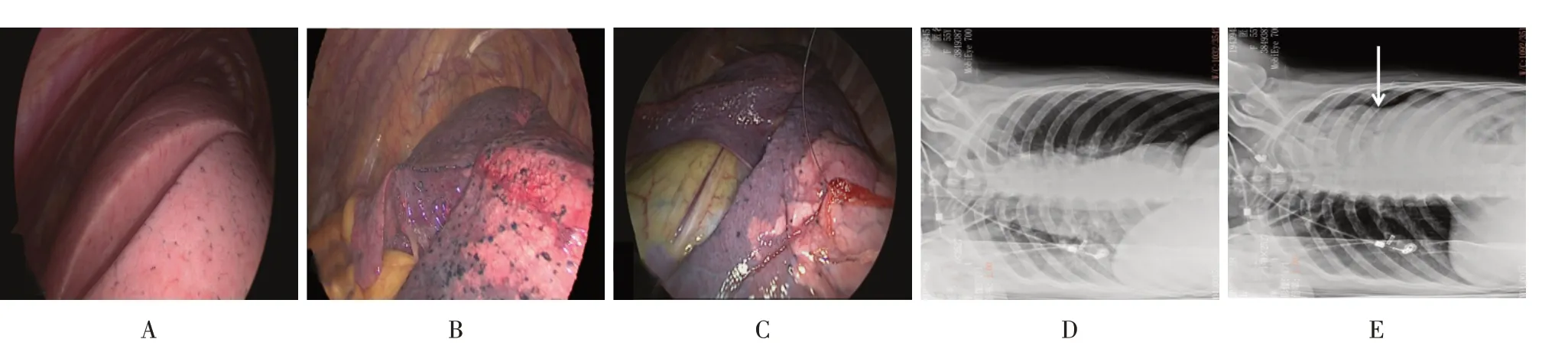
图2 3组患者开胸前肺萎陷影像学改变和胸腔镜进胸时视野Fig.2 The imaging changes of pre-thoracotomy lung collapse and the visual field during thoracoscopy of three groups
3 讨论
以往的文献[14-15]报道了OLV期间肺萎陷的两个不同阶段。第一阶段发生在胸膜腔开放后的早期(60 s内),肺的弹性回缩可以导致小部分肺的快速萎陷[16];第二阶段为残留于肺泡内的气体被毛细血管床再吸收。除其他因素外,肺内气体的溶解度对第二阶段的肺萎陷起到了关键的作用[17-18],氧气的高溶解度使其迅速弥散吸收进入肺循环[19],在此过程中便产生了胸腔内负压[10,20]。本研究中实施的PTLCT 技术也是基于肺萎陷第二阶段的作用。
本研究显示,基于PTLCT 技术的DLT 和BB 均表现出优于常规DLT 的开胸前肺萎陷效果,而PTLCTDLT组和PTLCT-BB 组无明显差异。床边胸部X线影像佐证了PTLCT-BB组开胸前肺萎陷始末的肺组织表现。MOREAULT 等[9]从肺萎陷生理证实,在开胸前OLV期间堵塞隔离装置的非通气侧管腔,可以防止空气进入这一侧肺,并在肺内逐渐形成负压,但该研究并未对肺萎陷的质量作进一步临床探究,而本项研究充实了这方面的内容。本研究中,PTLCT-DLT 组和PTLCT-BB 组采用与MOREAULT 等[9]相似的术侧肺密闭方法以隔绝外界空气,不同的是支气管堵塞的时间,在预实验中发现,体位改变之后堵塞支气管,并不能持续保持良好的开胸前肺萎陷效果,可能是改变体位后增加了重力因素,非通气侧肺血管内的血液明显减少,不能快速地吸收和溶解肺泡内氧气,从而影响肺泡萎陷。
PTLCT-DLT 组和PTLCT-BB 组非通气侧肺被封堵后,肺泡内包含较高的PaO2,氧气被迅速吸收(即吸收性肺不张),肺迅速萎缩;而DLT组的非通气侧肺与外界相通并持续与空气接触,肺泡内氧气的吸收会导致外界空气持续进入直至胸膜开放,而这种含氮空气的持续进入会降低肺泡内PaO2,最终减慢吸收性肺不张的速度,从而影响肺萎陷效果[9]。
本研究观察了OLV 开始到手术胸膜打开前后的SpO2变化情况。本研究中,3组患者均在OLV时发生数量不等的SpO2下降情况。其中,PTLCT-DLT 组和PTLCT-BB 组中分别有2 例和1 例发生了低氧血症,这与LU等[21]的研究结果接近,该研究中使用的是BB常规肺萎陷方法。据文献[22-23]报道,DLT在OLV过程中也经常发生SpO2下降,发生率在3%~28%,可能影响患者手术的安全性,本研究结果与上述研究相符。
PaO2可以敏感地反映出患者肺泡通气功能。本研究结果显示,3组患者PaO2在胸膜开放前均呈逐渐下降趋势,并且与DLT 组相比,PTLCT-DLT 组和PTLCT-BB 组下降更明显;但胸膜打开以后,DLT 组继续下降,而其余两组迅速回升。根据以往的研究[10]分析,考虑原因为:DLT组胸膜打开初始,肺萎陷并不理想,通气/血流比值进一步失衡,随着肺逐渐萎陷而改善;联合PTLCT 技术的两组患者,在胸膜打开后非通气侧肺内负压瞬间消失,肺血迅速向通气侧转移,且由于此肺已经完全萎陷,使通气/血流比值迅速改善。由此可见,PTLCT技术可以降低单肺通气期间开胸后初始阶段SpO2下降的发生率。
综上所述,开胸前肺萎陷技术有助于BB 和DLT完成开胸前肺萎陷,两者对开胸前肺萎陷效果无差异,在开胸前OLV 期间有发生SpO2下降的风险,开胸后可迅速改善。

