T1 期结直肠癌淋巴结转移及预后危险因素分析
邓国金 孙海燕 官国先
结直肠癌是消化道常见肿瘤,通常采用根治性手术和内镜术进行治疗,但根治性手术存在较高的术后并发症发生率和死亡率[1],而内镜术无法进行淋巴结清扫,还需评估术中标本病理学结果确认是否存在淋巴结转移,继而选择合适的治疗方案,因此临床应用存在一定局限性[2]。相关资料统计报道,结直肠癌伴淋巴结转移患者术后5 年生存率约为40%[3]。目前多数观点认为,淋巴结出现转移与否为评估结直肠癌T1 期患者治疗和预后的一个决定性条件,故结直肠癌T1 期发生淋巴结转移的预测和临床评估成为选择治疗方案的关键条件[4]。一些研究影响T1 期结直肠癌出现淋巴结转移的影响因素的报道中提及,淋巴管、血管浸润、分化程度差、出芽繁殖和黏膜肿瘤下浸润深度是T1 期结直肠癌伴淋巴结转移的高危险因素[5,6],但对于黏膜下分层的研究报道结论还有争议。本文通过回顾性分析探讨T1 期结直肠癌发生淋巴结转移的危险因素及疾病预后,为临床治疗方案的选择及深入治疗提供参考条件。
1 资料与方法
1.1 一般资料 对福建医科大学附属协和医院结直肠外科2000 年1 月~2016 年12 月接诊的253 例T1 期结直肠癌患者临床资料进行回顾性分析,以是否出现淋巴结转移分为LNM+组(淋巴结转移阳性,25 例)与LNM-组(淋巴结转移阴性,228 例)。LNM+组男14 例,女11例;年龄28~90岁,平均年龄(56.14±11.29)岁;总淋巴结数(14.90±4.10)个,阳性淋巴结数(1.8±1.5)枚。LNM-组男126 例,女102 例;年龄29~89 岁,平均年龄(57.08±10.65)岁;总淋巴结数(13.5±6.3)个。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 纳入及排除标准
1.2.1 纳入标准 ①术后经组织病理学检测确诊为结直肠腺癌T1 期;②患者无其他恶性肿瘤史、严重的肠道病史或其他系统严重疾病史;③患者从未接受放化疗辅助治疗。
1.2.2 排除标准 ①辅助放化疗后降期为T1期患者;②术后病理分析确诊为良性肿瘤或非腺癌;③多原发大肠癌。
1.3 研究方法 患者均接受结直肠癌根治术,实施全结肠系膜切除术,对供养血管的根部予以结扎。中低位直肠癌患者采取全直肠系膜切除术,高位直肠癌患者至少切除5 cm 的远端直肠系膜。术后病理检验显示淋巴结呈阴性者进行定期随访,淋巴结呈阳性者实施辅助化疗措施,主要采取CapeOX 方案或FOLOX4 方案,对发生化疗不良反应的患者进行对症处理,缓解症状。术后定期进行全面复检,间隔时间:术后第1~2 年每间隔3~6 个月复检、术后第3~5 年每间隔半年复检,术后5 年以上每间隔1 年复检。全面复查项目:盆腔+肝脏磁共振成像(MR)、胸片、癌胚抗原(CEA)与糖类抗原(CA199),并每年进行1 次肠镜复检。患者局部复发指患者在原发灶位置或邻近组织出现与其组织学相同性质的肿瘤。
1.4 观察指标 比较不同黏膜下肿瘤浸润深度患者淋巴结转移、肿瘤组织学类型、脉管瘤栓情况,分析结直肠癌患者发生淋巴结转移的影响因素,分析T1 期结直肠癌根治术预后情况及其危险因素。
1.5 统计学方法 采用SPSS19.0 统计学软件处理数据。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用Bonferroni 校正χ2检验;危险因素采用Logistic 多因素回归性分析;生存分析运用Kaplan-Meier法,组间生存差异采用Logrank 法检验。运用Cox 风险模型分析影响预后的因素。P<0.05 表示差异有统计学意义。
2 结果
2.1 不同黏膜下肿瘤浸润深度患者淋巴结转移、肿瘤组织学类型、脉管瘤栓情况比较 253 例结直肠癌患者中黏膜下肿瘤浸润深度SM1、SM2、SM3 分别是50、68、135 例,发生淋巴结转移者分别为0 例(0)、6 例(8.8%)、19 例(14.1%),不同黏膜下肿瘤浸润深度患者的淋巴结转移发生率比较,差异具有统计学意义(P<0.05)。黏膜下肿瘤浸润深度SM1、SM2、SM3 患者中肿瘤组织学类型为低分化腺癌或黏液腺癌者分别为2 例(4.0%)、9 例(13.2%)、14 例(10.4%),存在脉管瘤栓者分别为0 例、2 例(2.9%)、11 例(8.1%)。
2.2 结直肠癌患者发生淋巴结转移的影响因素分析纳入性别、年龄、CEA 及CA199 水平、肿瘤大小、位置、肿瘤组织学类型、黏膜下肿瘤浸润深度、是否存在脉管瘤栓等因素,经Logistic回归分析显示,肿瘤组织学类型、黏膜下肿瘤浸润深度是T1 期结直肠癌患者发生淋巴结转移的独立危险因素(P<0.05)。见表1。

表1 T1 期结直肠癌患者发生淋巴结转移的影响因素分析
2.3 T1 期结直肠癌根治术预后情况分析 253 例T1期结直肠癌患者随访时间(43.81±22.89)个月,共14例发生复发转移,包括2例局部复发及12例远处转移(包括5 例肝转移、3 例肺转移、4 例肝肺同时转移或其他部位转移),跟踪结局显示11 例死亡与3 例带瘤生存。LNM+组患者5 年无病生存率76.0%、5 年总体生存率80.0%低于LNM-组的94.3%、95.2%,差异有统计学意义(P<0.05);黏膜下肿瘤浸润深度SM1、SM2、SM3患者的5 年无病生存率分别是98.0%、91.2%、91.1%,5 年总体生存率分别是98.0%、92.6%、92.6%,不同黏膜下肿瘤浸润深度患者的5 年无病生存率和5 年总体生存率比较差异均无统计学意义(P>0.05)。
2.4 T1 期结直肠癌预后危险因素 Cox 单因素分析显示,淋巴结转移、脉管瘤栓、肿瘤组织学类型为T1期结直肠癌患者5 年无病生存率的影响因素(P<0.05)。见表2。Cox 风险回归模型分析显示,肿瘤组织学类型为低分化腺癌或黏液腺癌及存在肿瘤脉管瘤栓是T1 期结直肠癌患者5 年无病生存率的独立危险因素(P<0.05)。见表3。
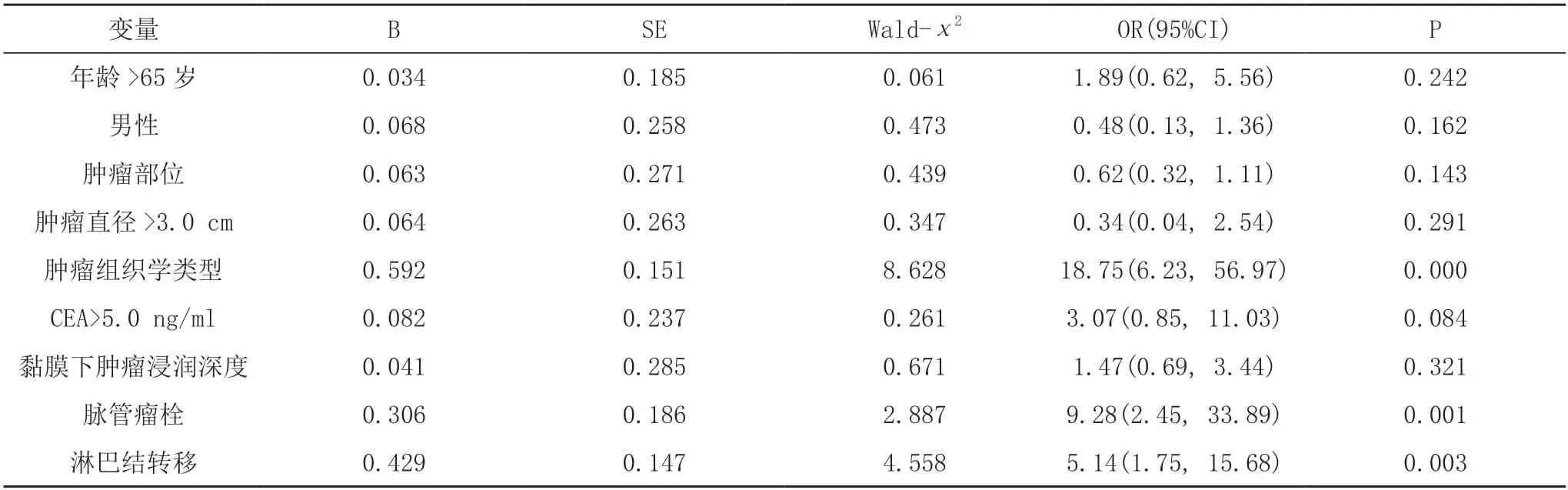
表2 T1 期结直肠癌患者5 年无病生存率的单因素分析

表3 T1 期结直肠癌患者5 年无病生存率的多因素分析
3 讨论
随着医疗技术的进步和人们对生命健康重视程度的加强,结直肠癌的早期确诊率大幅提升,接受结直肠癌手术治疗患者的数目也逐年增长,但内镜下切除术或局部切除术的淋巴结转移率和局部复发率处于较高水平[6,7]。本研究中不同黏膜下肿瘤浸润深度患者的淋巴结转移发生率比较,差异具有统计学意义(P<0.05);且SM1 患者淋巴结转移发生率均低于SM2、SM3 患者,差异均具有统计学意义(P<0.05);SM1、SM2 患者具有较高的淋巴结转移率,故临床治疗时若患者肿瘤浸润深度达SM2 则提示预后较差,在局部病灶切除术后需加行根治术。对影响T1 期结直肠癌出现淋巴结转移的危险因素进行分析,可以一定程度预测出现淋巴结转移的几率,并指导手术方案的选择[8]。本研究结果中,黏膜下肿瘤浸润深度达SM2、肿瘤组织学类型为低分化腺癌或黏液腺癌、脉管瘤栓为T1 期结直肠癌患者发生淋巴结转移的独立危险因素(P<0.05)。有研究显示,出现淋巴结转移的T1 期结直肠癌患者的复发率及致死率明显偏高,预后情况也不理想[9,10]。本研究中,肿瘤组织学类型为低分化腺癌或黏液腺癌及存在肿瘤脉管瘤栓是T1 期结直肠癌患者5 年无病生存率的独立危险因素(P<0.05)。
综上所述,肿瘤组织学类型、黏膜下肿瘤浸润深度达SM2 是T1 期结直肠癌患者发生淋巴结转移的独立危险因素,而肿瘤组织学类型为低分化腺癌或黏液腺癌及存在肿瘤脉管瘤栓是T1 期结直肠癌患者5 年无病生存率的独立危险因素临床应予以重视,建议临床治疗时在局部切除术后加行根治术。

