患侧腺叶部分切除术治疗甲状腺单发腺瘤的效果观察
李祖峰
河南沈丘县人民医院普外科 沈丘 466300
甲状腺腺瘤好发于40岁以下的妇女,是最常见的甲状腺良性肿瘤。多呈单发,生长缓慢,大部分患者无任何症状[1],多在健康体检中行甲状腺超声扫查时发现。由于甲状腺腺瘤有引起甲亢和恶变的可能,故一旦发现,原则上应早期行包括腺瘤的患侧甲状腺腺叶切除或部分腺叶切除术[2]。本研究通过对103例行手术治疗的甲状腺单发腺瘤患者的临床资料进行回顾性分析,以探讨患侧腺叶部分切除术的治疗效果。
1 资料与方法
1.1一般资料回顾性分析2018-07—2020-09我院普外科行手术治疗的103例甲状腺单发腺瘤患者的临床资料。纳入标准:(1)经术前超声检查和术中冰冻切片检查诊断为甲状腺单发腺瘤[3]。(2)无颈部手术史和放疗史。(3)肿瘤直径<5 cm。排除标准:(1)严重的心、肝、肾疾病,以及凝血功能异常。(2)腺瘤位于峡部或双侧腺叶多发腺瘤。(3)存在认知、精神、心理障碍者。按手术方法分为患侧腺叶部分切除术组(观察组,52例)和患侧腺叶切除术组(对照组,51例)。2组患者的基线资料差异无统计学意义(P>0.05),见表1。患者及其家属均签订知情同意书。
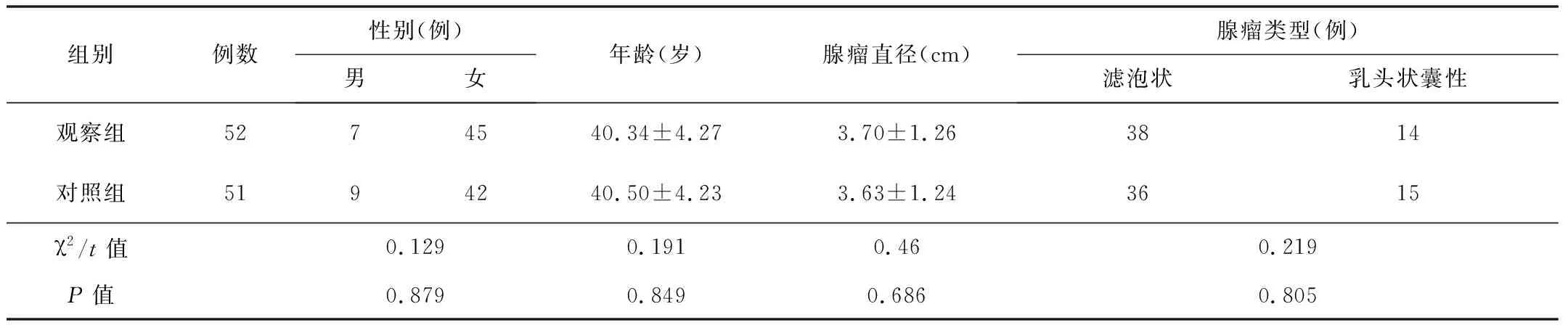
表1 2组患者的基线资料比较
1.2方法气管插管全身麻醉,患者取仰卧位,肩下垫薄垫,充分暴露颈部。常规消毒、铺巾。于胸骨上切迹2横指顺皮横纹做3~5 cm横弧切口,逐层切开。在颈阔肌深面常规游离皮瓣后缝线牵开。电刀切开颈白线,在甲状腺真假被膜间游离患侧甲状腺腺叶。拉钩牵开颈前肌群显露患侧甲状腺腺叶及峡部。在气管前方以超声刀切断峡部,向对侧稍加牵引患侧甲状腺腺叶,继续游离患侧甲状腺腺叶以充分显露腺瘤的部位。对照组:以超声刀离断甲状腺外侧的中静脉和内上方的悬韧带。依次处理甲状腺上血管和下血管,实施患侧甲状腺叶切除术,具体步骤参考文献[4]。观察组:沿腺瘤边缘外约1.0 cm,应用电刀将腺瘤连同其包膜和周围正常甲状腺组织整块切除。以4-0可吸收线缝闭手术创面。具体手术方法参考文献[5]。将切除标本立即行冰冻切片检查,以判断是否恶变。术后1个月复查甲状腺功能,依据检查结果确定是否服用甲状腺素制剂及剂量。
1.3观察指标与评价标准(1)围术期指标:切口长度、手术时间、术中出血量,以及术后引流量和住院时间。(2)血清炎症因子和甲状腺功能:手术前及术后出院时,采集患者晨时空腹的静脉血,应用免疫分析仪(博科BIOBASE-2000型)测定白细胞介素-6(IL-6)、肿瘤坏死因子-α(TNF-α);应用全自动生化分析仪(贝克曼AU480)测定游离三碘甲状腺原氨酸(FT3)、游离甲状腺素(FT4)、促甲状腺激素(TSH)。(3)并发症:声音嘶哑、饮水呛咳、切口脂肪液化、低钙血症和出血。
2 结果
2.1围术期指标观察组的切口长度、手术时间、术后住院时间短于对照组,术中出血量、术后引流量少于对照组,差异均有统计学意义(P<0.05)。见表2。

表2 2组患者的围术期指标比较
2.2血清炎症因子水平和甲状腺功能指标手术前2组患者的IL-6、TNF-α水平差异无统计学意义(P>0.05);手术后2组患者的IL-6、TNF-α水平均较术前升高,其中观察组的IL-6、TNF-α水平均低于对照组,差异有统计学意义(P<0.05)。手术前后及2组间的FT3、FT4、TSH水平差异均无统计学意义(P>0.05)。见表3。

表3 2组患者手术前后血清炎症因子水平和甲状腺功能指标比较
2.3并发症观察组并发症发生率低于对照组,差异有统计学意义(P<0.05),见表4。声音嘶哑、饮水呛咳均经对症处理后于术后2~3 d恢复正常,喉镜检查显示声带活动及闭合正常。切口脂肪液化亦经更换敷料后愈合。本组均未发生低钙血症和出血等并发症。
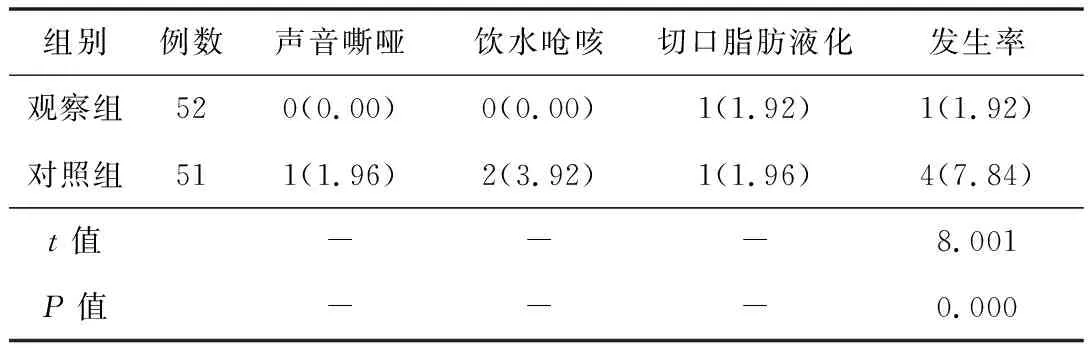
表4 2组患者并发症发生率比较[ n(%)]
3 讨论
随着近年来应用高分辨率超声在健康体检和甲状腺疾病的筛查中对甲状腺进行进行扫查,以及细针穿刺活检技术水平的提升,甲状腺腺瘤的检出率随之升高[6-7],已成为甲状腺最常见的良性肿瘤。甲状腺腺瘤大多为单发,生长速度较慢,但仅乳头状囊性腺瘤发生囊内出血时可导致体积快速增大并伴有颈部胀痛外,一般无任何临床症状。腺瘤较大时,在颈部可扪及圆形或椭圆形边界清晰、表面光滑、质硬的结节,能够随吞咽动作上下移动。超声扫查和病理学检查可显示结节有完整的包膜。甲状腺腺瘤存在较大的甲亢、恶变等可能性,临床主张应早期予以手术干预。开放及腔镜下患侧甲状腺全切除术和包括腺瘤在内的部分切除术是治疗甲状腺腺瘤常用的术式。术中切除的标本须快速开展冷冻切片检查,从而及时排除甲状腺腺癌可能[8-9]。
包括腺瘤在内的患侧腺叶部分切除术可在局麻下施术,不仅手术创伤轻、并发症风险低、患者术后恢复时间短等优势,而且对内分泌功能影响小。但保留了患侧的部分甲状腺组织,有再次发生病变的基础。一旦保留的腺体组织发生病变需再次手术时,能够显著增加喉返神经损伤等并发症风险[10]。与患侧腺叶部分切除术比较,腺叶切除的手术范围大,故切口较大,而且有损伤喉返神经及影响甲状旁腺血供的可能。但由于切除了一侧甲状腺腺叶,消除了再次发生甲状腺病变的风险[11]。故应根据患者的病情和术者的经验,个体化予以选择术式。
本研究采取中间入路方式分别对甲状腺单发腺瘤患者实施患侧甲状腺叶切除术和包括腺瘤在内的患侧腺叶部分切除术。经回顾性研究发现,手术前后及2组患者间的FT3、FT4、TSH水平差异均无统计学意义。说明上述术式均对甲状腺功能造成的不良影响小。IL-6可参与机体的免疫应答,TNF-α是机体炎症反应中最早出现的一种炎症介质,对细胞组织损伤及细胞介导的免疫反应情况能够准确反映。机体在手术创伤后产生创伤应激,使IL-6、TNF-α水平升高,机体的应激程度通过其水平可准确反映供临床参考[12]。本研究中患侧腺叶部分切除术的切口长度、手术时间、术中出血量,以及术后引流量、并发症发生率、住院时间和IL-6、TNF-α水平等指标均优于甲状腺叶切除术,差异均有统计学意义。表明了患侧腺叶部分切除术的手术创伤较小,机体应激反应引起的炎症水平较低,故利于患者术后康复。但对保留腺体组织远期发生病变的情况尚有待进一步探讨。
综上所述,对甲状腺单发腺瘤患者实施患侧腺叶部分切除术和腺叶切除术,对甲状腺的功能均无明显影响。但腺叶部分切除术具有微创性好、炎症应激反应较轻等优势,患者康复进程更短,术后并发症发生风险更低。但在术中须将切除标本立即行冰冻切片检查,以判断是否恶变。此外,对保留腺体组织远期发生病变的情况尚有待进一步探讨。

