基于临床及MRI 征象诺莫图预测侵袭性胎盘植入的应用
车锦连 蒙印迎 龙炎英 严达 陈伟华 何凤连 梁艳 谢锦兰
胎盘植入是指胎盘绒毛组织异常侵入子宫肌层,依据侵犯的深度不同分为粘连性、植入性和穿透性胎盘植入,后两者称为侵袭性胎盘植入[1-3]。剖宫产、高龄产妇及宫内手术增多等因素,导致胎盘植入的发病率在全球范围不断上升[4]。胎盘植入可造成无法控制的大出血及由此导致的子宫切除,甚至孕产妇死亡等不良临床结局。侵袭性胎盘植入则会显著增加术中及产后出血的风险,40%~60%围产期子宫切除由侵袭性胎盘植入导致[5-7]。因此,产前能够明确胎盘植入的诊断,并准确评估胎盘侵袭的范围及程度尤为重要。目前MRI 已广泛应用于胎盘植入的诊断及术前指导。既往研究多集中在胎盘植入MRI 征象的解读及其诊断价值,而胎盘植入的临床影响因素及MRI 征象众多,且缺乏统一的共识和诊断标准。本研究旨在建立基于临床及MRI 征象的回归模型及诺莫图(nomogram,即列线图)预测侵袭性胎盘植入,并探讨各临床因素及MRI 征象在侵袭性胎盘植入的预测价值,为分娩方式的合理选择及孕妇分娩安全提供帮助及保障。
资料与方法
1.临床资料
回顾性分析我院2016 年1 月~2021 年5 月期间怀疑胎盘植入的71 例孕妇,所有患者均行MRI及B 超检查,且临床资料完整。排除双胎或多胎妊娠者、产后胎盘植入者及MRI 图像质量差而无法判断的患者,共64 例纳入本研究。孕妇年龄21~45岁,平均(33.3±5.6)岁;孕27~39 周,平均(33.5±5.1)周;初产妇2 例,经产妇62 例;既往孕次1~8次,既往有人工流产史41 例,剖宫产史52 例,子宫肌瘤手术史3 例,曾接受辅助生殖技术4 例,均行剖宫产术,术中失血量250~5000 ml。本研究获医院伦理委员会批准,所有患者均在MRI 检查前签署知情同意书。
2.MRI 检查方法
采用GE 的Discovery MR 750 3.0 T 磁共振扫描仪,8 通道相控阵体部线圈。扫描范围自耻骨联合下缘至子宫底部,检查前适当充盈膀胱。分别行子宫横轴位、矢状位和冠状位三平面扫描,怀疑有胎盘植入的部位行垂直于胎盘-子宫界面扫描。为最大程度减少母体呼吸运动及胎儿运动伪影的影响,胎盘MRI 扫描均采用快速成像序列。T2WI采用单次激发快速自旋回波(single shot fast spin echo,SSFSE)扫描,参数:TR 3000 ms,TE 85 ms,视野36 cm×36 cm,激励次数2,翻转角90°,层厚5 mm,层间距1 mm。三维容积扰相梯度回波T1加权像(liver acquisition with volume acceleration T1,LAVA T1)扫描参数:TR 3.7 ms,TE Min Full,激励次数1,层厚5.2 mm,层间距0,翻转角12°。采集总时长约15~20 min。
3.MRI 图像分析
由两位具有5 年以上产科MRI 诊断经验的医师采用盲法对所有病例的MRI 图像进行分析,若意见不一致,提请第三位更高年资医师共同协商解决。参考2018 版国际妇产科联盟(International Federation of Gynecology and Obstetrics,FIGO)指南[8]、2020 年《腹部放射学会和欧洲泌尿生殖放射学会关于胎盘植入性疾病MRI 检查的联合共识声明》[9]及临床实践经验,主要分析以下MRI 征象:(1)子宫肌层变薄,胎盘附着部位子宫肌层变薄,可小于1 mm,甚至不可见(图1);(2)子宫肌层-胎盘界面消失,子宫肌层-胎盘界面在T2WI 上连续低信号线中断或消失(图1);(3)胎盘内T2低信号带,为胎盘内条片状、斑片状T2WI 低信号区域(图1);(4)胎盘内异常血管,包括胎盘内及胎盘床血管异常分布、血管增多、增粗、迂曲紊乱(图2、3),异常血管可不同程度延伸至子宫肌层、浆膜层,并可伴子宫及膀胱周围新生血管形成;(5)胎盘/子宫局限膨出,胎盘组织局限性突入肌层,致子宫形态、轮廓改变,浆膜层可连续完整,或胎盘组织突破浆膜层突向膀胱或宫旁(图3)。
4.临床资料分析
根据文献报道[10,11],本研究纳入的影响胎盘植入临床危险因素包括患者年龄、孕次、流产次数、剖宫产次数、产前是否有阴道流血和胎盘位置。参照加拿大妇产科学会《前置胎盘诊断与管理指南》(2020 版)[12],按照胎盘附着的位置,分为前置胎盘(胎盘覆盖子宫颈内口,包括完全性和部分性覆盖)、低置胎盘(胎盘边缘距宫颈内口小于等于20 mm)、正常胎盘(胎盘边缘距宫颈内口大于20 mm)。本研究分前置胎盘组及非前置胎盘(包括低置胎盘和正常胎盘)组。
5.胎盘植入诊断标准
采用临床手术与病理相结合的综合诊断标准。(1)非胎盘植入:胎盘可顺利自行娩出,娩出的胎盘完整。(2)粘连性胎盘:胎盘部分滞留宫腔无法自行娩出,需人工剥离,剥离面可有少量出血;病理检查胎盘异常粘附于子宫肌层,底蜕膜缺失。(3)植入性胎盘:术中发现胎盘组织植入肌层,不能自行剥离,且人工剥离困难,有大量出血;病理发现胎盘绒毛侵入肌层未达浆膜层。(4)穿透性胎盘:手术中可直接观察到胎盘突破子宫浆膜层甚至累及邻近组织器官,无法人工剥离,可发生子宫破裂、大出血;病理发现胎盘绒毛侵入子宫肌层并突破肌层、到达或穿透浆膜层,甚至累及膀胱或邻近其他盆腔器官。本研究将植入性和穿透性胎盘归为侵袭性胎盘植入组,因其有更高的临床不良结局风险,且可以从准确的产前诊断中获益更多;非胎盘植入及粘连性胎盘归为非侵袭组。
6.统计学分析
采用SPSS 25.0 及R 语言(4.1.3 版)进行统计学分析。计量资料符合正态分布用均数±标准差表示,非正态分布用中位数(四分位数间距)表示,计数资料用百分比表示。组间差异比较采用t 检验、秩和检验和χ2检验,以Logistic 逐步回归方法构建预测侵袭性胎盘植入模型,P<0.05 有统计学意义。利用R 语言构建诺莫图,并绘制校正曲线。采用一致性指数(concordance index,C-指数)和校正曲线测定预测模型的准确度和判别能力,C-指数在0.5~0.7 为准确度较低,0.7~0.9 为准确度中等,高于0.9 为高度准确。
结果
1.术中及术后病理结果
本组64 例患者,其中侵袭性胎盘植入39 例(植入型36 例,穿透型3 例),非侵袭性胎盘植入25 例(粘连型胎盘11 例,无胎盘植入14 例)。
2.临床特征及MRI 征象评估侵袭性胎盘植入的单变量及多变量分析结果
单变量分析结果显示在侵袭性和非侵袭性胎盘植入患者之间,剖宫产次数、前置胎盘、子宫肌层-胎盘界面消失、胎盘内T2低信号带、胎盘内异常血管、胎盘/子宫局限膨出有统计学差异(P<0.05),而患者年龄、孕次、流产次数、阴道流血史及子宫肌层变薄无统计学差异(P>0.05)(表1)。
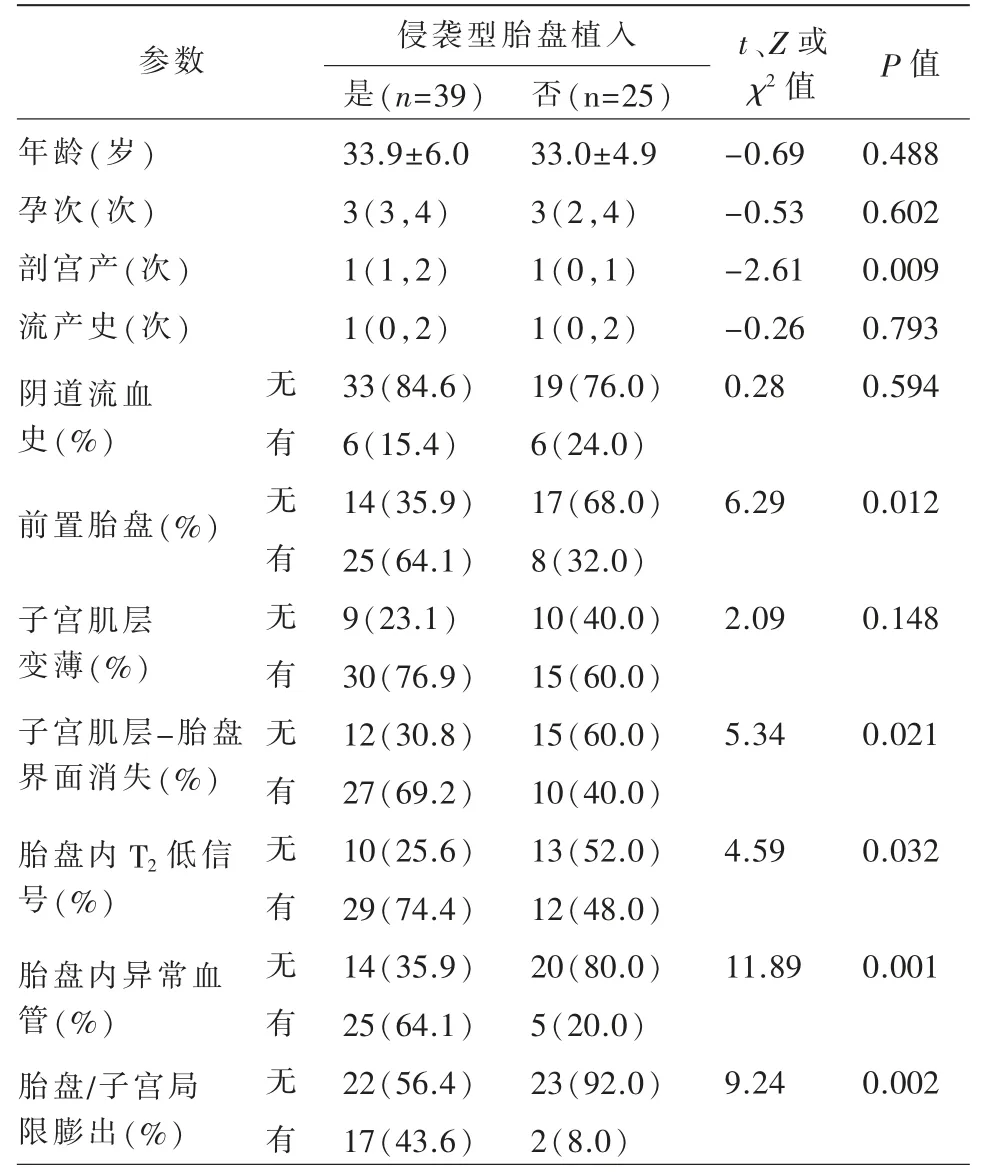
表1 侵袭性胎盘植入的单变量分析结果
纳入单变量分析中差异具有统计学意义的变量(剖宫产次数、前置胎盘、子宫肌层-胎盘界面消失、胎盘内T2低信号带、胎盘内异常血管、胎盘/子宫局限膨出)构建多因素Logistic 回归方程(表2),结果发现:剖宫产次数越多侵袭性胎盘植入的风险越高,具有统计学意义(OR=3.14,95%CI:1.01~9.79,P=0.049);前置胎盘(OR=7.20,95%CI:1.61~32.12,P=0.01)、胎盘内异常血管(OR=6.41,95%CI:1.37~29.95,P=0.018)、胎盘/子宫局部膨出(OR=7.64,95%CI:1.07~54.75,P=0.043)将增加侵袭性胎盘植入的风险,具有统计学意义。诺莫图直观显示剖宫产次数、前置胎盘、胎盘内异常血管、胎盘/子宫局限膨出联合预测侵袭性胎盘植入发生的概率(图4),C-指数0.88,校准曲线显示模型预测概率与实际概率之间一致性较好。
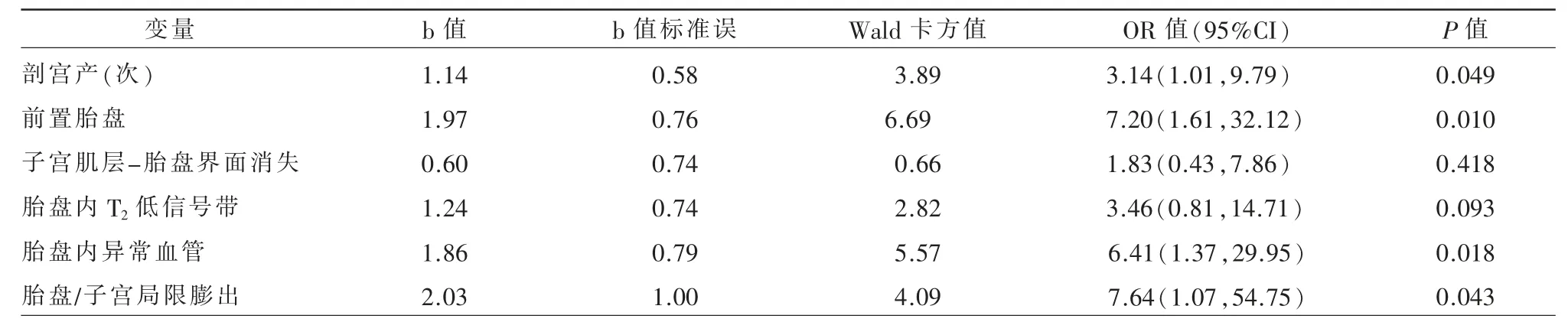
表2 侵袭性胎盘植入的多变量Logistic 回归分析结果

图4 预测侵袭性胎盘植入概率的诺莫图
讨论
临床上导致胎盘植入的危险因素包括剖既往宫产史、前置胎盘、子宫手术史、应用辅助生殖技术、子宫畸形、高龄产妇等,其中既往剖宫产史及前置胎盘是最常见的高危因素,二者与胎盘植入的发生率密切相关。既往有剖宫产史且此次妊娠伴有前置胎盘的孕妇,其胎盘植入发生率远高于无前置胎盘的孕妇。本次妊娠有前置胎盘者,既往有1 次剖宫产史,胎盘植入发生率为3%,有3~5次剖宫产史者胎盘植入发生率高达40%~67%;而无前置胎盘者,胎盘植入发生率则分别为0.03%、0.8%~4.7%[8,13]。文献报道[11],剖宫产次数为1、2及3 次以上时胎盘植入发生率的OR 值分别为8.6(95%CI:3.5~21.1)、17.4(95%CI:9.0~31.4)及55.9(95%CI:25.0~110.3)。本研究Logistic 回归分析结果显示,剖宫产史、前置胎盘对侵袭性胎盘植入的风险预测OR 值分别为3.14(95%CI:1.01~9.79)、7.20(95%CI:1.61~32.12);诺莫图显示既往有1 次剖宫产史预测发生侵袭性胎盘植入的概率约15%,2 次约40%,3 次及以上达70%,而前置胎盘预测侵袭性胎盘植入风险的概率约30%。
胎盘组织植入子宫肌层时,相应部位肌层变薄及肌层-胎盘界面消失,二者为MRI 诊断胎盘植入的直接征象,具有较高的敏感性[14]。但本研究显示,子宫肌层变薄及肌层-胎盘界面消失均非侵袭性胎盘植入的独立危险因素。正常子宫在收缩的过程中可发生子宫肌层变薄,孕晚期随着胎儿增大子宫肌层也会变薄,常导致胎盘-子宫肌层界限不清,尤其是当胎盘附着于前次剖宫产术后瘢痕处时评估困难,因此这两个征象不具诊断特异性、不能作为独立诊断胎盘植入的特点[9]。
Derman 等[15]于2011 年初次提出胎盘内异常血管征象,该征象不仅对诊断胎盘植入有帮助,且与胎盘侵袭程度相关,其诊断侵袭性胎盘植入的直径阈值为5 mm。对于胎盘内异常血管的来源及分布,不同研究者之间的看法并不一致。Ueno 等[16]认为在MRI 图像上看到的侵袭性胎盘内异常增粗、扩张血管可能来自于被侵袭部位子宫肌层的母体血管;而Bourgioti 等[17]通过胎盘植入患者的MRI 所见与病理相对照,发现这些异常血管从脐带和/或绒毛膜下胎盘表面进入胎盘,证实异常血管来源于胎儿,并发现异常血管直径大小与侵袭深度成正比,诊断胎盘植入的阈值为3 mm。一项Meta 分析结果显示[18],胎盘内血管异常与胎盘植入的深度显著相关,当胎盘内异常血管直径阈值为6 mm 时,其诊断胎盘粘连、胎盘植入、胎盘穿透的敏感度分别为53.8%、46.0%和46.4%,特异度分别为80.9%、80.0%和79.8%。然而,关于胎盘内异常血管的来源及其诊断胎盘植入的阈值尚未达成共识和统一的标准。本研究结果显示胎盘内异常血管诊断侵袭性胎盘植入的敏感度64.1%、特异度80%,且多因素回归分析显示该征象为侵袭性胎盘植入的独立危险因素。但本研究样本量较少,并没有计算血管直径的诊断阈值。因此,对于胎盘内异常血管的来源及管径的大小对胎盘植入的诊断预测价值,仍需进一步探索研究。
大多数学者认为胎盘内T2WI 低信号带可能与胎盘反复出血或梗死引起的纤维蛋白沉积形成有关,其数量与胎盘侵袭程度相关[19],对诊断胎盘植入有较高敏感性。然而T2WI 低信号带亦可见于正常胎盘内梗死或绒毛间质内血栓形成[14]。Meta分析显示[18],胎盘内T2WI 暗带诊断胎盘植入的敏感度达到89.7%,特异度仅49.5%。本研究显示,胎盘内T2WI 低信号带诊断侵袭性胎盘植入的敏感度74.4%,特异度52%,单因素分析结果显示该征象组间差异具有统计学意义,但多因素Logisic回归分析显示该征象并非侵袭性胎盘植入的独立危险因素(P>0.05),可能与本研究样本量较少有关。胎盘内信号不均匀也是诊断胎盘植入的间接征象之一,但正常胎盘组织随着孕周的增加也会出现信号不均匀。胎盘内信号不均匀是否为胎盘植入的阳性征象与观察者的经验密切相关。而文献[20]显示,胎盘内信号不均匀对诊断胎盘植入没有统计学差异,因此本研究并未纳入该MRI 征象。
胎盘植入导致胎盘组织及子宫局限性膨突,是评估胎盘侵袭子宫肌层的重要征象,与胎盘植入及胎盘穿透密切相关[21,22],胎盘局部膨突和膀胱“帐篷征”对诊断胎盘穿透具有很高的特异性[18],在冠状位及矢状位显示该征象最佳。在Li等[23]的研究中,胎盘及子宫局限性膨突是侵袭性胎盘植入的独立危险因素之一,其敏感度和特异度分别为72.9%和69.5%。本研究显示,胎盘子宫局限膨出诊断侵袭性胎盘植入的敏感度较低(43.6%),但特异度很高(92%),可能是由于该征象更常见于穿透性胎盘植入,而本组病例中胎盘穿透的患者数量很少。
不同MRI 征像诊断胎盘植入的效能各有优劣,实践中需结合多个征象联合诊断以提高诊断准确性。学者们尝试建立多个征象联合的评分模型,以提高MRI 诊断预测胎盘植入及临床不良结局的价值。2016 年Ueno 等[24]开发了第一个基于MRI 征象的预测胎盘植入模型,对6 个MRI 征象(T2WI 暗条带、胎盘内异常血管、子宫局限膨出、胎盘内信号不均匀、子宫肌层变薄、胎盘突入宫颈)分别评分,以1~5 分为程度分值建立量表,统计结果显示MRI 评分系统对胎盘植入有较好的诊断效能。Delli 等[20]纳入胎盘植入的8 个MRI 征象,采用5 分制评分构建MRI 评分模型,结果显示在诊断胎盘植入和预测临床不良结局方面均具有较高价值。基于MRI 征象的评分模型能够量化诊断胎盘植入,但上述两项研究均没有将相关的临床高危因素纳入,且该评分法在操作上相对繁琐复杂并存在一定主观性,其实际应用受到了限制。
近年来,影像组学在肿瘤等疾病的定性诊断、预测疗效及评估预后等方面取得了很大的进展。Chen 等[25]收集了46 例胎盘植入和44 无胎盘植入的MRI 图像,针对胎盘异质性进行纹理量化分析,结果显示像素强度标准差和分形分析对胎盘植入具有较高的诊断价值。Romeo 等[26]对64 例患者(20 例胎盘植入、44 例无胎盘植入)的术前MRI图像进行机器学习和纹理分析,发现在不同算法中,k 近邻算法的敏感度(97.5%)、特异度(98.7%)、准确度(98.1%),具有良好的诊断效能。Xuan 等[27]采用深度学习的方法,基于MR 图像自动分割胎盘区域形成感兴趣区域,结合兴趣区域的放射学特征和深度特征,预测产前胎盘植入并确定植入的类型。该方法的平均准确度、敏感度和特异度分别为87.7%、85.7%和95.4%,ROC 曲线下面积(area under the curve,AUC)为0.904,实现了对胎盘植入的客观评价,为胎盘植入的产前诊断提供了一种新的方法。最近的一项研究[28]从横轴位T2WI 图像中提取放射组学特征,构建了一个由MRI 形态学、放射组学特征和产前临床特征组成的诺莫图,该诺莫图预测胎盘植入的诊断效能高于单用MRI 形态学诊断胎盘植入,两者AUC 分别为0.89 和0.78。
本研究的优势在于同时纳入了临床高危因素及常规MRI 征象,采用Logistic 回归分析控制混杂因素,使评价更全面。本研究结果表明,影响侵袭性胎盘植入的独立危险因素包括既往剖宫产次数、前置胎盘、胎盘内异常血管及胎盘/子宫局限膨出。在上述参数的基础上构建预测侵袭性胎盘植入的诺莫图,其准确度较高(C-指数0.88),校准曲线显示模型的预测概率与实际概率之间也具有很好的一致性。诺莫图可直观地展示侵袭性胎盘植入的多个独立危险因素所对应的分值,通过简单的加法运算便可预测发生概率,为产前预测侵袭性胎盘植入提供了一种更简单、可视化的有效辅助方法,易于临床推广应用。
本研究不足:(1)单中心回顾性研究,研究对象为存在临床高危因素且超声检查怀疑胎盘植入的孕妇,而对常规产检无疑似胎盘植入的孕妇并未进一步行MRI 检查,故不可避免存在选择偏倚;(2)纳入的病例数较少,可能对模型的诊断效能产生一定影响;(3)未进行外部验证,模型预测效能的准确性、可重复性及在临床实践应用中的价值有待进一步验证。
尽管如此,本研究基于临床高危因素和多个常规MRI 征象建立的Logistic 回归诺莫图,简单可视化,为产科医师评估预测个体发生侵袭性胎盘植入的风险概率、选择合适的分娩方式以减少术中出血、保障孕妇分娩安全及改善患者预后提供了一个简便实用的工具。期待未来有前瞻性、多中心大样本的研究去验证和完善该预测模型。

