根治性膀胱切除术前完整经尿道膀胱肿瘤切除术对病理T2期患者预后的影响
罗贞波 罗明睿 梁海滔 秦自科 叶云林
经尿道膀胱肿瘤切除术(transurethral resection of bladder tumor,TURBT)是非肌层浸润性膀胱癌最常见的治疗方式。TURBT彻底与否,以及术后病理结果对于如膀胱灌注治疗、新辅助治疗和根治性膀胱切除术(radical cystectomy,RC)等进一步治疗方案的选择非常关键[1-2]。对于局部晚期膀胱癌,美国国立综合癌症网络(NCCN)、中国泌尿外科协会指南均建议使用新辅助化疗,且化疗后分期下降或完全缓解与良好的预后相关[1-4]。在临床实践中,与病理分期T3~4期膀胱癌相比,病理T2N0M0期肿瘤可通过TURBT完全切除。但这些患者是否需要在RC前行完整TURBT仍存在争议。近年,膀胱癌的磁共振诊断及分期可较准确的鉴别肌层浸润性膀胱癌。对于术前影像学诊断为肌层浸润性膀胱癌的患者,诊断性TURBT是否需要尽可能彻底切除肿瘤对临床决策有非常现实的指导作用。本研究旨在通过回顾性分析病理分期为T2N0M0膀胱癌患者的临床资料,评估RC之前完整TURBT的作用,为临床提供参考依据。
1 材料与方法
1.1 临床资料
回顾性分析2008年1月至2018年12月526例于中山大学附属肿瘤医院最后一次TURBT后6周内行RC和尿流改道的膀胱癌患者的临床病理资料,共纳入94例,其中男性84例、女性10例,中位年龄为62(34~83)岁。94例患者分为完整TURBT组52例、非完整TURBT组42例;排除387例病理分期高于T2N0M0期、手术切缘阳性或行新辅助化疗或放疗,42例病理分期为T1或Ta期及3例RC后90天内死亡患者。
1.2 方法
1.2.1 治疗结果评估 完整TURBT定义为TURBT术后经内窥镜检查无可见残留肿瘤,RC术后膀胱标本无明显肿瘤。降期被定义为TURBT后较RC后的T分期高,升期被定义为RC后较TURBT后的T分期高。
1.2.2 随访 以门诊复诊为主,近期未返院随访的患者通过电话完成远程随访。肿瘤复发或进展均被定义为无疾病生存(disease-free survival,DFS),随访截至2021年3月。
1.3 统计学分析
采用SPSSS 26.0软件进行统计学分析。连续变量和分类变量分别以中位数(范围)和数值(%)表示,变量之间的比较采用Mann-Whitney U检验和χ2检验进行评估。采用Kaplan–Meier法和对数秩检验进行生存分析及比较。采用单因素分析筛选潜在的危险因素,Cox比例风险回归模型多因素分析评估独立危险因素。以P<0.05为差异具有统计学意义。
2 结果
2.1 一般临床资料
所有患者的肿瘤个数中位数为1(1~3)个,肿瘤大小中位数为3(1~9)cm。中位随访时间为42.7 个月。完整TURBT组中11例患者RC术后病理降期。RC术后复发中位时间为19.4(3.8~42.8)个月。94 例患者中16 例出现复发,RC术后复发大多在3年内出现(13/16),10例患者在2年内出现肿瘤复发。
采用χ2检验分析显示,完整TURBT与肿瘤大小(P=0.021)、组织学变异(P=0.015)、降期(P=0.001)相关,完整TURBT组中完成2次TURBT比例较非完整TURBT组高,分别为23% (12/52)和17%(7/42),但无显著性差异(P=0.442,表1)。
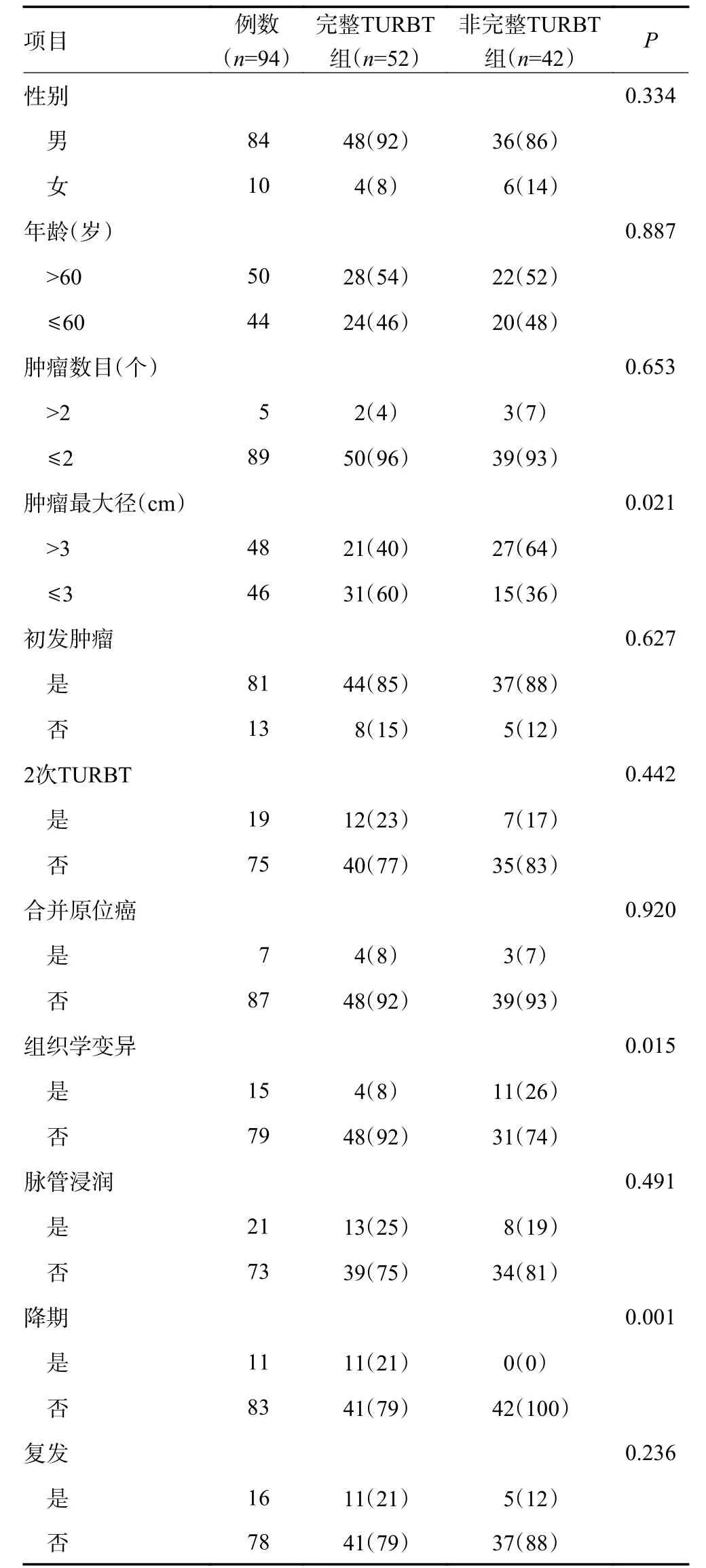
表1 完整TURBT组与非完整TURBT组患者的一般临床资料比较
2.2 单因素分析
对数秩检验结果显示,病理T2期膀胱癌患者在年龄(P=0.027)、完整TURBT(P=0.173)的DFS可能具有潜在差异性, 在肿瘤数量、大小、初发肿瘤、2次TURBT、合并原位癌、组织学变异、脉管浸润、淋巴结清扫范围、降期等方面的DFS无显著性差异(P>0.05,表2)。
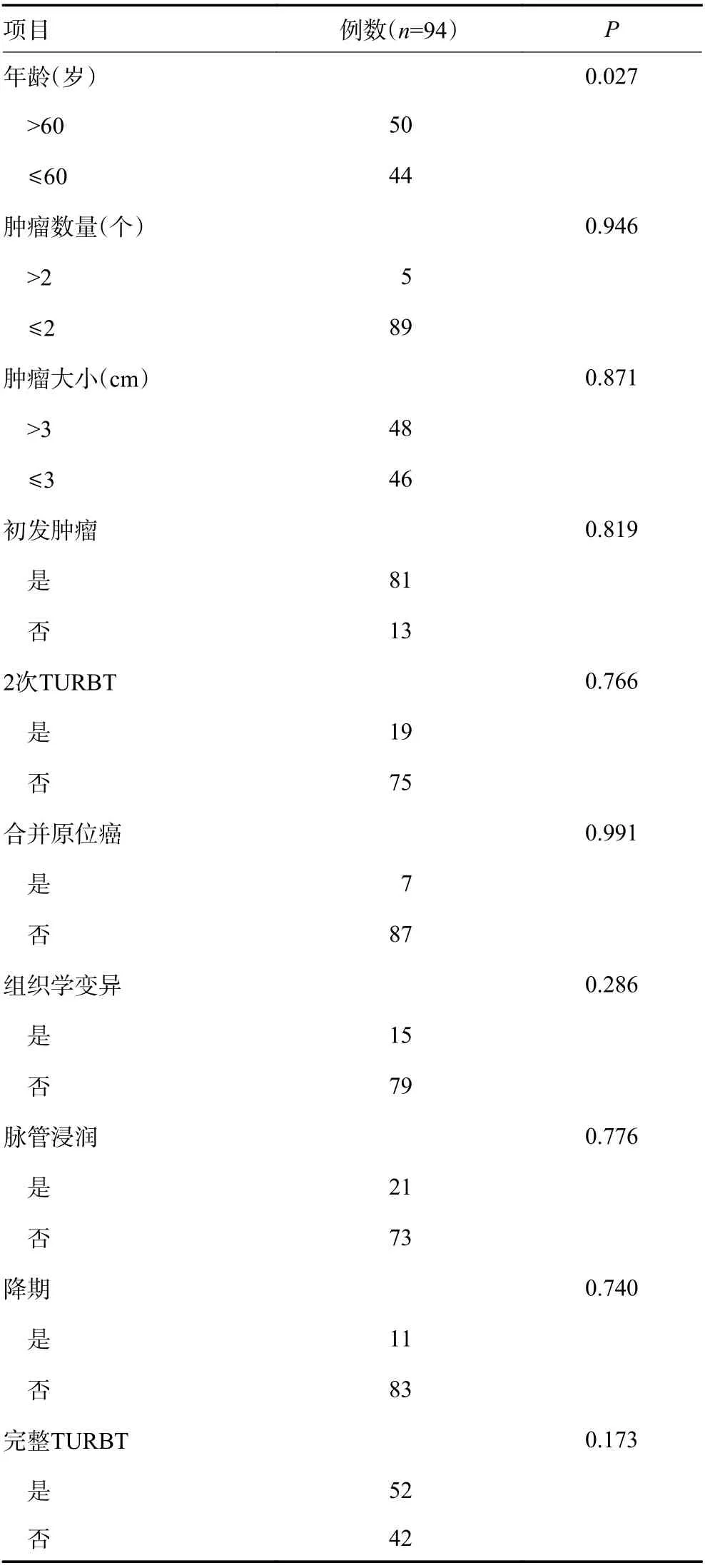
表2 病理T2期膀胱癌患者的DFS单因素分析
2.3 多因素分析
在Cox比例风险回归模型多因素分析中,年龄是DFS的独立预测因子(P=0.034),完整TURBT与DFS无显著性相关(P=0.165,表3)。完整TURBT组患者的预后比非完整TURBT组更差,但无显著性差异(P=0.173,图1)。
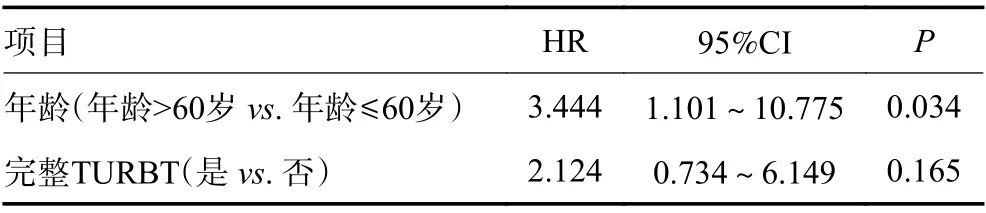
表3 病理T2期膀胱癌患者的DFS多因素分析
3 讨论
多项研究证实,虽TURBT彻底与否影响非肌层浸润性膀胱癌患者术后膀胱灌注的疗效,但对患者RC后的预后尚存争议[1-2,5]。对于肌层浸润型膀胱癌患者,行RC后,分期下降与良好的预后密切相关,其中病理T2期患者,RC前的单纯TURBT导致分期下降与良好预后相关[6-9]。但有研究显示,对于行RC的患者,完整TURBT对预后的影响作用并不显著[10]。亦有研究证实,TURBT后的临床分期T0不等于彻底切除肿瘤(病理分期为T0)[11]。
TURBT彻底性受肿瘤负荷的影响,而肿瘤负荷也与肿瘤预后密切相关[8,10]。研究发现,完整TURBT与更高的降期率相关,进而达到更佳的疗效[9]。对于膀胱局部晚期肿瘤,理论上不可能达到完整TURBT,不完整TURBT通常因与病理分期为T3~4相关,这也是预后不良的危险因素[10]。因此,有必要评估局部晚期或不完整TURBT何种是更有效的预后指标,从而指导RC前TURBT的施行。
研究表明,与不完整TURBT相比,局部晚期是膀胱癌预后的更强预测因素[10],但该研究不可避免地存在一些偏倚,如辅助治疗、手术切缘阳性以及完整TURBT相对主观的定义。因此,本研究针对性的选择有可能达到完整TURBT的病理分期为T2期的膀胱癌患者,以评价完整TURBT对这些患者RC后疗效的影响。对于这些患者,RC可彻底切除原发肿瘤,完整TURBT是否发挥作用将影响临床实践。若完整TURBT不能改善这些患者的预后,则应谨慎行事,以避免相关的并发症;与之相反,则完整TURBT应该在RC之前尽可能完成,以提高肿瘤的治疗效果。
本研究发现,完整TURBT与组织学变异和肿瘤大小有关,年龄是DFS的独立预测因子,完整TURBT、降期均与RC后肿瘤复发无关,这说明病理T2期膀胱癌患者未从完整TURBT中获益。本研究未包括高于病理T2N0M0分期的患者,因使用完整TURBT亦不能完全切除。同时,为了避免相关的偏倚,本研究排除了行新辅助化疗/放疗的患者,并且最近1次TURBT和RC之间的间隔时间少于6周。
针对局部晚期膀胱癌患者的新辅助化疗研究显示,降期和完全缓解与良好预后相关,对于病理分期降低的患者,新辅助化疗的疗效优于单纯的TURBT[4,8],RC前化疗和TURBT有助于更好地控制膀胱肿瘤。但在某些患者中,完整TURBT的作用并不重要,较低的病理分期比完整TURBT可更有效地预测预后[10]。除肿瘤病理分期外,辅助治疗和手术切缘状态也影响预后。因以上因素均被排除在外,本研究显示,完整TURBT与更佳的生存预后无关,诊断性TURBT而不是完整TURBT对准备行RC的患者可能是更好、更安全的选择。
理论上,完整TURBT可通过减少RC中的肿瘤暴露量,减少肿瘤播散的可能性。此外,完整TURBT与早期肿瘤和较少的肿瘤负荷相关,肿瘤相关因素掩盖了TURBT对膀胱癌RC后预后的影响作用。有报道显示,在TURBT中,血液循环中的癌细胞增加,而完整TURBT可能增加癌细胞扩散的风险,特别是在发生膀胱穿孔时[12]。与TURBT相比,RC可以彻底切除膀胱癌,并且比完整TURBT更加可靠[11]。本研究也已经证实,RC前的完整TURBT不能改善病理T2膀胱癌患者的生存率。
在大多数研究中,降期对根治性膀胱切除术后的生存率有重要影响,即使未行新辅助化疗的患者也是如此[3-4]。Hautmann等[13]研究发现,肿瘤病理分期为T2aN0的患者生存期,较术前行TURBT降期的患者差。该研究虽为一项大型研究,但未采用多变量分析证实TURBT降低肿瘤分期的作用,并且肿瘤的分期、大小均与生存预后相关。本研究显示,所有的肿瘤均可行RC完全切除,完整TURBT和降期对治疗效果并不重要。
本研究优势包括排除新辅助/辅助治疗、肿瘤分期和手术切缘阳性等偏倚因素,并且对患者进行相对长期的随访。但也存在回顾性的局限性,如临床资料未完全匹配、2次TURBT执行标准不一致等。尽管如此,本研究提供了比较可靠的数据来评估RC前完整TURBT对病理T2期膀胱癌患者的意义。
综上所述,RC前的完整TURBT与降期率有关,但不会改善病理T2期膀胱癌患者的肿瘤控制效果。对于术前影像学诊断考虑为病理T2期的膀胱癌患者,在RC前可能不需要行完整TURBT。

