不同给药方式对瘢痕子宫剖宫产产妇麻醉效果的影响
王静馥,李 英,于海凤
(秦皇岛军工医院妇产科,河北 秦皇岛 066000)
瘢痕子宫是指有子宫手术治疗史(如剖宫产、子宫肌瘤剔除术、输卵管间质部及子宫角部切除术、子宫破裂或穿孔修补成形术)且经过结缔组织修复后形成的子宫[1]。瘢痕子宫再次妊娠后期子宫壁逐渐变薄,孕妇阴道分娩过程中高强度宫缩及巨大的腹腔压力均可增加子宫破裂的风险,故临床大多数产妇为避免阴道分娩过程中子宫破裂的风险,多选择再次剖宫产的方式进行分娩。手术期间配合优质麻醉方案可为产妇安全提供保障,腰-硬联合麻醉方式兼具硬膜外麻醉平面易控制与腰麻起效快的优势[2]。但临床实际应用发现,麻醉药液注入后麻醉平面的可控性难度较大,容易引起血流动力学波动[3]。本研究探讨布比卡因单向与双向给药方式对瘢痕子宫剖宫产产妇的麻醉效果,分析不同给药方式对麻醉效果的影响,现报道如下。
1 资料与方法
1.1 一般资料 选取2010年1月至2021年12月秦皇岛军工医院收治的92例瘢痕子宫剖宫产产妇为研究对象进行回顾性分析,根据腰椎间隙蛛网膜下腔内不同的给药方式分为常规组(布比卡因单向注射)和试验组(布比卡因双向注射),各46例。常规组产妇年龄20~39岁,平均年龄(29.64±3.02)岁;平均孕周(38.54±1.06)周;平均体质量(62.91±3.35)kg;美国麻醉医师学会(ASA)分级:Ⅰ级29例,Ⅱ级17例。试验组产妇年龄21~38岁,平均年龄(29.61±3.06)岁;平均孕周(38.57±1.02)周;平均体质量(62.98±3.26)kg;ASA分级:Ⅰ级30例,Ⅱ级16例。两组产妇一般资料比较,差异无统计学意义(P>0.05),组间具有可比性。本研究经秦皇岛军工医院伦理委员会批准。纳入标准:①符合《妇产科学》[4]中瘢痕子宫的诊断标准;②均为单胎头位;③均自愿接受剖宫产。排除标准:①多胎妊娠;②孕周未满37周;③临床资料丢失者;④存在恶性肿瘤及免疫系统疾病者。
1.2 麻醉方法 两组产妇均采用腰-硬联合麻醉方式,剖宫产前常规禁食、禁饮。进入手术室后给予产妇心电监护、无创血压监测及鼻导管吸氧,密切关注其心率、脉搏及血氧饱和度变化;选择上肢部位建立静脉通路,先输注胶体进行快速扩容(剂量为5 mL/kg);协助产妇摆放左侧卧位,麻醉医师选择产妇腰椎第3~4间隙实施硬膜外穿刺,确认穿刺针处于硬膜外腔内即为穿刺成功;再选择腰麻针(规格:25 G)沿穿刺针刺入,回吸观察有无脑脊液回流,见回流后注入2.5 mL混合药液,混合药液成分:0.75%布比卡因(山东华鲁制药有限公司,国药准字H37022107,规格:5 mL∶37.5 mg)1.5 mL+10%葡萄糖注射液(上海百特医疗用品有限公司,国药准字H19993736,规格:100 mL∶10 g)1.0 mL。
常规组产妇采取布比卡因单向注射给药方式,即注射针尖缺口面朝上以0.1 mL/s的速率直接注入2.5 mL混合药液。试验组产妇采取布比卡因双向注射给药方式,即注射针尖缺口面朝上以0.1 mL/s的速率先注入1.5 mL混合药液,再将穿刺针沿顺时针方向旋转90°,针尖缺口面朝向尾端,回抽脑脊液通畅,再将剩余的1.0 mL混合药液以0.1 mL/s的速率缓慢注入。注药结束后快速更换产妇体位至仰卧位,采用针刺法对感觉阻滞平面进行测试。若手术期间产妇收缩压(SBP)≤90 mmHg(1 mmHg=1.133 kPa)或低于基础血压的20%,则静脉注射麻黄碱(东北制药集团沈阳第一制药有限公司,国药准字H21022412,规格:30 mg∶1 mL)6 mg予以纠正;针对心动过缓产妇,静脉注射阿托品(天津金耀药业有限公司,国药准字H12020382,规格:0.5 mg∶1 mL)0.25 mg纠正。
1.3 观察指标 ①比较两组产妇术中各节点血流动力学指标。观察两组患者术中用药各节点SBP、舒张压(DBP)及心率(HR)变化情况,包括麻醉前(T0)、麻醉后改平卧位即刻(T1)、麻醉后5 min(T2)、麻醉后15 min(T3)及手术结束时(T4)。②比较两组产妇麻醉效果及围术期指标。观察两组产妇手术前后每节段阻滞平面;统计两组产妇剖宫产手术时间、术中出血量及术中补液量。③比较两组产妇剖宫产中麻黄碱使用情况及不良反应发生率。④比较两组新生儿状况。胎儿娩出后,分别于1 min及5 min采用新生儿阿氏(Apgar)评分[5]:根据新生儿皮肤颜色、心率、呼吸、肌张力及运动、反射体征实施评分,10分提示正常,<7分提示新生儿存在窒息。
1.4 统计学分析 采用SPSS 20.0软件进行数据处理。计量资料以(x)表示,组间比较行独立样本t检验;不同时点比较采用重复测量方差分析,两两比较采用LSD-t检验;计数资料以[例(%)]表示,行χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组产妇术中各节点血流动力学指标比较 两组产妇各节点SBP比较,差异无统计学意义,且T0、T2、T3及T4节点两组产妇DBP及HR比较,差异无统计学意义(P>0.05);试验组患者在T1节点DBP及HR水平明显低于常规组,差异有统计学意义(P<0.05),见表1。
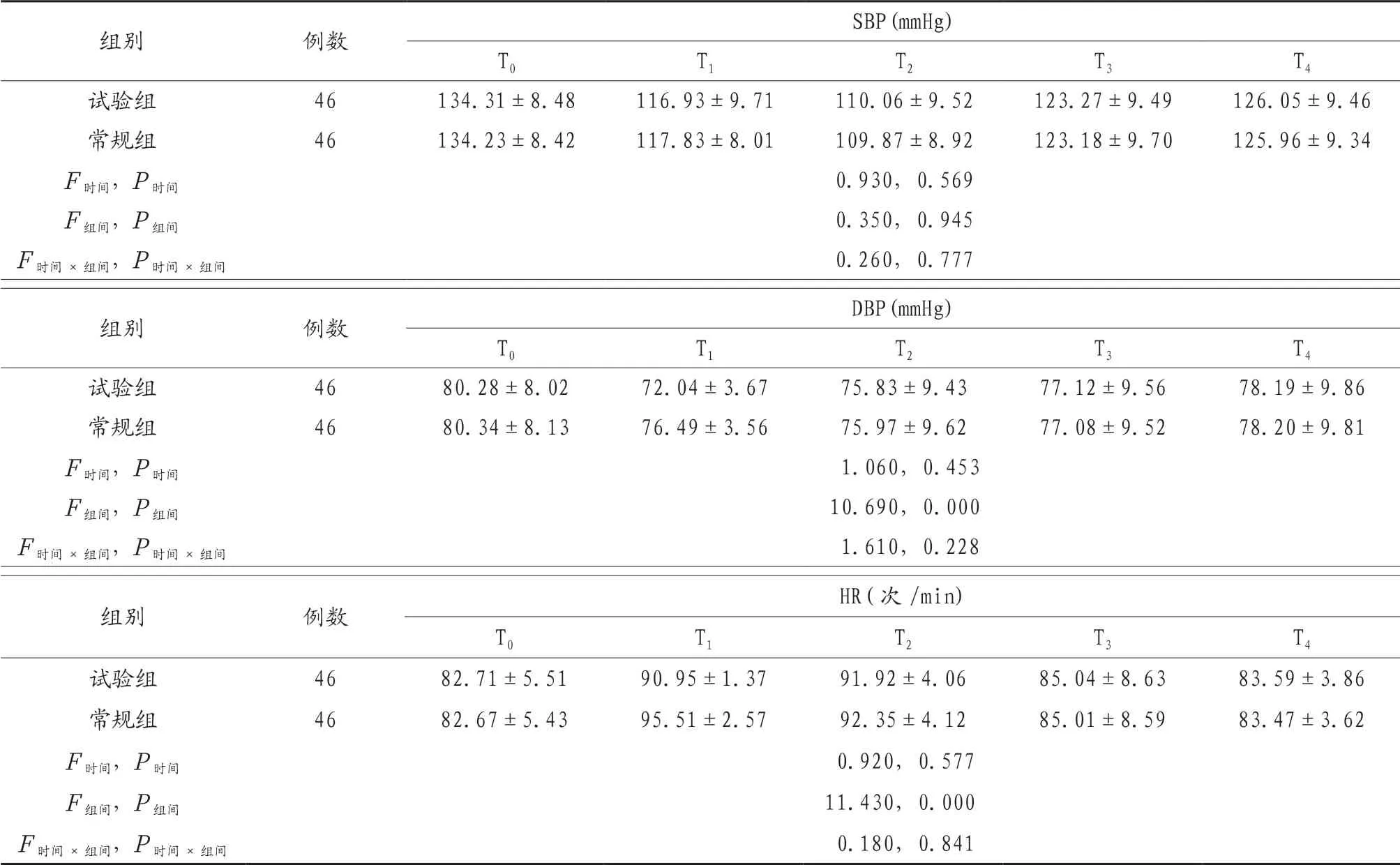
表1 两组产妇术中各节点血流动力学指标比较(x)
2.2 两组产妇麻醉效果及围术期指标比较 试验组产妇术前及术后每节段阻滞平面均低于常规组,剖宫产手术时间、术中出血量及术中补液量均少于常规组,差异有统计学意义(P<0.05),见表2。
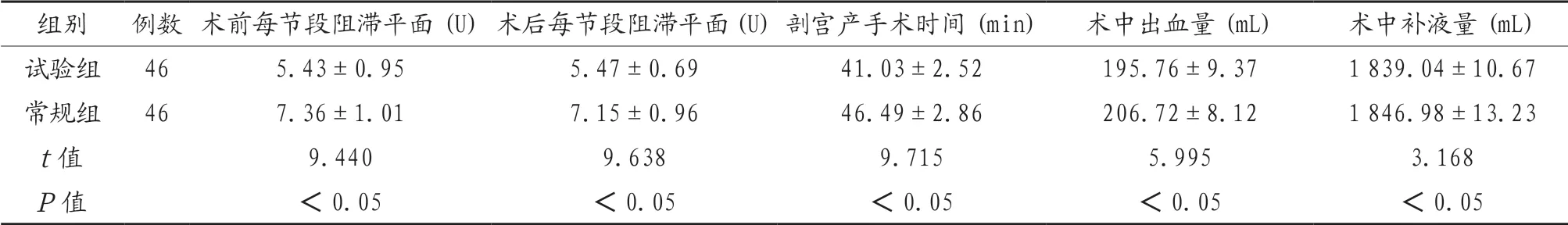
表2 两组产妇麻醉效果及围术期指标比较(x)
2.3 两组产妇麻黄碱使用情况及不良反应发生率 试验组产妇麻黄碱使用率及不良反应发生率均低于常规组,差异有统计学意义(P<0.05),见表3。
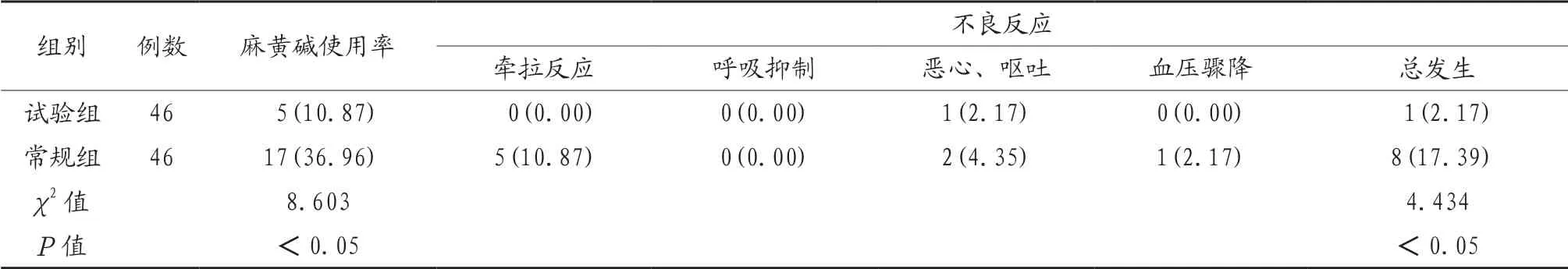
表3 两组产妇麻黄碱使用情况及不良反应发生率比较[例(%)]
2.4 两组新生儿状况比较 两组新生儿5 min内Apgar评分比较,差异无统计学意义(P>0.05),试验组新生儿1 min内Apgar评分明显高于常规组,差异有统计学意义(P<0.05),见表4。

表4 两组新生儿状况比较(分,x)
3 讨论
近年来,临床剖宫产率的上升导致瘢痕子宫产妇增加,为保障母婴安全,临床仍选择剖宫产术式以降低子宫破裂风险。剖宫产术式属于临床挽救产妇与胎儿生命常用的有效手段。尽管临床剖宫产技术较为成熟,但在产妇原手术瘢痕处再行剖宫产手术,不仅手术难度大、手术时间长,且对周围组织的损伤较大,导致产妇术中出血量较多,并增加术后发生盆腹腔粘连或感染的风险。良好的麻醉效果与手术顺利开展存在密切联系,因此,需要在瘢痕子宫剖宫产产妇术中选择合理的麻醉方式以确保手术的安全性。腰-硬联合麻醉已成为近年来临床剖宫产产妇常用麻醉方式[6]。
有研究指出,腰-硬联合麻醉的麻醉效果、麻醉平面及术中血流动力学波动幅度与麻醉药物的用量、注药速度及给药方式等密切相关[7]。布比卡因属于酰胺类药物,具有与蛋白高效结合、游离血液浓度较低、在机体内分布广泛等诸多优势[8]。但既往腰-硬联合麻醉选用的是布比卡因重比重液,在注入产妇脑脊液后,因重比重液具有下沉作用而导致麻醉药液向低处流动。麻醉师沿产妇第2~3腰椎间隙实施穿刺,在摆放仰卧位后,其麻醉平面容易向头侧扩散,可能会引起高平面阻滞,从而对产妇循环系统及呼吸系统功能产生不良影响,且在该情况下,麻醉药物无法向骶部充分扩散,容易导致产妇骶神经(具有支配膀胱子宫反折腹膜的作用)阻滞不全,因此剖宫产术中在对腹膜进行牵拉过程中产妇仍会产生疼痛及不适感[9]。李永敢等[10]发现,布比卡因蛛网膜下腔阻滞双向穿刺给药具有更好的麻醉效果,与单向注射比较,能够减少不良反应的发生,并缩短手术时间,麻醉安全性较好。本研究结果显示,试验组产妇在T1节点DBP及HR水平明显低于常规组,原因可能为双向注药方式能够有效避免麻醉药物向头侧全面扩散,并有效增加向产妇骶尾侧扩散的药液量,从而发挥更好的麻醉效果,有助于患者血流动力学稳定。本研究中,试验组产妇术前与术后每节段阻滞平面、麻黄碱使用率及不良反应发生率均低于常规组,其剖宫产手术时间、术中出血量及术中补液量均少于常规组,这表示双向注药减少向产妇头侧扩散的药液可阻止麻醉平面过度上升,维持良好的麻醉平面,以确保手术顺利开展,并有效减少术中牵拉反应的发生。本研究结果显示,试验组新生儿1 min内Apgar评分明显高于常规组,充分说明布比卡因双向注射方式可减轻产妇不适感,对新生儿的影响相对较小。
综上所述,腰-硬联合麻醉中布比卡因双向注射的给药方式在临床合理应用后获得满意麻醉效果,不仅能够维持瘢痕子宫剖宫产产妇术中血流动力学稳定,还可降低其麻醉平面,有助于产妇围术期指标改善,并降低麻黄碱使用率及不良反应发生率,对新生儿影响小、安全性较高,值得临床推广。

