低密度征和斑点征预测自发性脑出血早期血肿扩大
牛姗姗,钟利平,宋腾飞,秦培鑫,陈玲美,张亚琴
(1.中山大学附属第五医院放射科,广东珠海 519000;2.中山大学数学学院,广东广州 510275)
自发性脑出血(ICH)是指各种非外伤性因素导致颅内血管破裂引起的颅内出血,是全球范围内致残率和死亡率最高的脑卒中类型[1-2]。研究发现[3],血肿扩大是自发性脑出血患者发病早期神经功能恶化、预后不良的重要独立危险因素之一。因此如何及早预测血肿扩大风险,及时制定有效控制血肿扩大的策略,对改善患者预后尤为重要。CT血管造影(CTA)上的“斑点征”可作为预测血肿扩大的独立因素,是指导临床治疗方案的潜在方法[2]。另外CT 平扫由于检查速度快、费用低、无造影剂过敏的风险,因此是临床脑出血患者的首选影像学检查方法[4]。有研究表明“混合征”[5-6]、“旋涡征”[7]、“黑洞征”[8]等,也可作为预测血肿扩大的独立因素[7,9],这些征象是急性期血肿形态和密度的不同表现形式。本研究将头颅CT平扫血肿中出现的低密度区域,忽略其具体表现形式,定义为“低密度征”,这样易于识别,也是作为预测血肿扩大的独立危险因素。本研究对急性自发性脑出血患者的临床及影像学资料进行整合并回顾性分析,评估CTA“斑点征”和CT“低密度征”在急性期血肿扩大的预测价值,为临床提供及时、有效的治疗指导,从而有助于改善患者预后,提高生存率。
1 材料与方法
1.1 研究对象
患者一般资料:回顾性分析2016 年1 月至2021 年12 月在中山大学附属第五医院就诊的急性脑出血患者,最终有符合条件的232 例患者入组,其中男性167 例,女性65 例,年龄21~91 岁,平均年龄55±13 岁。本回顾性研究方案经中山大学附属第五医院伦理委员会批准(伦理审批号为伦字第[K29-1]号),豁免患者知情同意。
1.2 入组及排除标准
入组标准:①临床症状和体征符合自发性脑出血诊断;②发病24 h内行基线头颅CT及CTA检查;③发病24 h 后复查头颅CT,或病情加重随时复查头颅CT;④无对比剂禁忌症;⑤年龄大于18岁。
排除标准:①因外伤性脑出血或颅内动脉瘤、血管畸形、烟雾病、淀粉样脑血管病等引起的出血;②单纯的脑室出血、蛛网膜下腔出血、硬膜下血肿、硬膜外血肿及脑梗死后出血等;③因血液系统疾病导致的脑出血或其他不明原因的脑出血;④因病情危重或早期死亡未能复查头颅CT 的患者;⑤入院时已具有手术指征并行外科手术减压未复查头颅CT的患者。
1.3 研究方法
1.3.1 检查方法 所有患者均24 h 内行基线头颅CT 平扫、CTA 扫描,24 h 后或病情加重时复查头颅CT 平扫。CT 扫描采用西门子Definition Flash 双源CT 扫描。扫描范围覆盖全脑:定位线:听眦线,层厚5 mm,视野240 mm,扫描管电压为80 kV,管电流为150~310 mA。CTA 检查采用对比剂团注法,按照总注射剂量1.5 mL/kg 计算,采用高压注射器以4~5 mL/s 的速度经外周静脉注射对比剂(碘海醇),后续以6 mL/s 的速度推注20 mL 生理盐水,采用阈值自动触发扫描技术(颈总动脉对比剂浓度达到阈值120 HU 后触发扫描),运用容积再现(volume rendering,VR)和最大密度投影法(maximum intensity projection,MIP)等后处理方法进行图像重建。
1.3.2 影像资料分析 图像分析由两位经验丰富的神经放射学诊断医师分别独立完成。①脑实质血肿体积:分别对基线和复查CT 平扫图像进行血肿体积测量,血肿计算应用Dodge 算式:血肿量(mL)=3.14/6×长mm×宽mm×高mm。②有临床意义的血肿体积扩大标准采用Wada 等[10]相同标准:与基线相比,脑实质内血肿体积增加>6 mL,或体积增加>33%。③记录脑疝、血肿是否进入脑室系统、血肿形态是否规则。④在CTA图像中判断并记录“斑点征”(如图1)。⑤在基线CT 图像中判断是否存在“低密度征”,将“低密度征”定义为首次进行头颅CT 检查的ICH 患者血肿中出现的低密度区域,根据其形态是否规整,边界是否清晰,CT 值差异等,主要分为四种表现形式(如图2),A:密度稍减低,CT 值约20~50 HU,边界清晰;B:密度稍减低,CT 值约20~50 HU,边界模糊;C:密度明显降低,约为水样密度;D:密度明显降低,为水样密度,且见分层影。
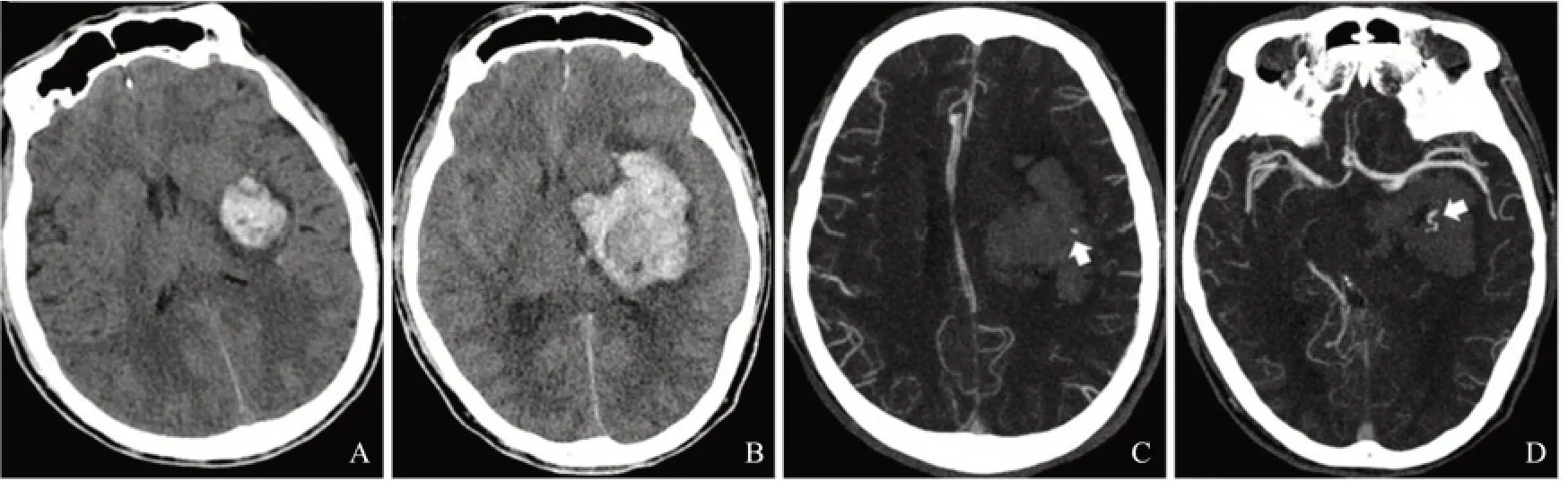
图1 左侧基底节区自发性脑出血患者的CT轴位图像Fig.1 The axial CT images of ICH in the left basal ganglia

图2 低密度征4种表现类型Fig.2 Four categories of imaging manifestations of hypodensity sign
1.4 统计学方法
应用统计学软件SPSS 26.0 对资料进行统计学分析。对2 位影像诊断医师的判断结果进行一致性检验。对变量做单因素分析:符合正态分布的连续变量采用均值±标准差()表示,两组间差异采用独立样本t检验;非正态分布的连续变量采用中位数和四分位数M(P25~P75)表示,两组间差异采用非参数检验;分类变量两组间差异采用χ2检验或Fisher精确检验。对可能造成血肿扩大的临床指标建立Logistic 回归模型进行逐步回归分析。采用ROC 曲线比较斑点征和低密度征预测血肿扩大的价值。P<0.05认为差异有统计学意义。
2 结果
2.1 影像分析的一致性检验结果
对两位放射科医生判断结果进行一致性检验,Kappa 值分别为0.83 和0.77,均>0.75,说明检查结果一致性好,结果可靠。评价指标主要包括测量血肿体积,判断血肿体积是否扩大,血肿是否进入脑室系统,血肿形态是否规则,是否存在脑疝,是否存在斑点征、低密度征。
2.2 患者基本资料
最终纳入符合条件的232 例脑出血患者(表1),男性167 例(72.0%),女性65 例(28.0%);高血压患者205 例(88.4%),糖尿病患者35 例(15.1%),入院平均收缩压(167±27)mmHg,发生脑疝71 例(30.6%),血肿破入脑室72 例(31.0%),初始CT 扫描时间3.0(2.0~6.0)h,初始血肿体积10.86(5.36~19.80)mL,入院平均格拉斯哥昏迷(GCS)评分为14(11~15)。
2.3 两组临床资料比较
根据血肿体积是否扩大,分为血肿扩大组62例(26.7%),血肿无扩大组170 例(73.3%);入院时GCS 评分、首次头颅CT 时间、斑点征、低密度征在两组间差异有统计学意义,P值分别为0.003,0.012,<0.001,0.001,P<0.05(表1)。
表1 两组的临床及影像学基本资料分析Table 1 clinical and imaging data of the two groups [(),M(P25~P75),n(%)]

表1 两组的临床及影像学基本资料分析Table 1 clinical and imaging data of the two groups [(),M(P25~P75),n(%)]
SBP:systolic blood pressure;Scr:serum creatinine.
232例患者均在发病24 h内行头颅CT检查,发病6 h 内行头颅CT 检查的有195 例,其中57 例(29.2%)发生了血肿扩大;大于6小时的有37例,其中5 例(13.5%)发生了血肿扩大,二者间差异有统计学意义(χ2=3.923,P=0.048,P<0.05)。
2.4 血肿扩大的Logistic回归分析
首次CT 检查时间、“斑点征”和“低密度征”是ICH 患者早期血肿扩大的独立危险因素(P值分别为0.047,<0.001,0.019;P<0.05;表2),OR 估计值分别为0.875、6.062 和3.732,OR 95%置信区间分别 为(0.766,0.998)、(2.831,12.977)和(1.239,11.241)。

表2 血肿扩大的Logistic逐步回归分析Table 2 Logistic regression analysis for hematoma enlargement
2.5 自发性脑出血早期血肿扩大预测模型的ROC曲线分析
绘制CTA“斑点征”、CT“低密度征”和“斑点征联合低密度征”预测早期血肿扩大的回归模型ROC曲线(图3),ROC 曲线下面积分别为0.669、0.606、0.726(P值分别为<0.001,0.014,<0.001;P<0.05;表3)。“斑点征”预测血肿扩大的敏感性为41.9%,特异性为91.8%,阳性预测值为65.0%,阴性预测值为81.3%。“低密度征”预测血肿扩大的敏感性为93.5%,特异性为27.6%,阳性预测值为28.9%,阴性预测值为92.3%;“斑点征联合低密度征”预测血肿扩大的敏感性为95.2%,特异性为27.6%,阳性预测值为64.1%,阴性预测值为80.7%(表4)。

图3 斑点征、低密度征及其联合预测ICH患者急性期血肿扩大的ROC曲线Fig.3 ROC curve of spot sign,hypodensities,spot sign combined with hypodensities for the prediction of hematoma enlargement in early stage of spontaneous cerebral hemorrhage
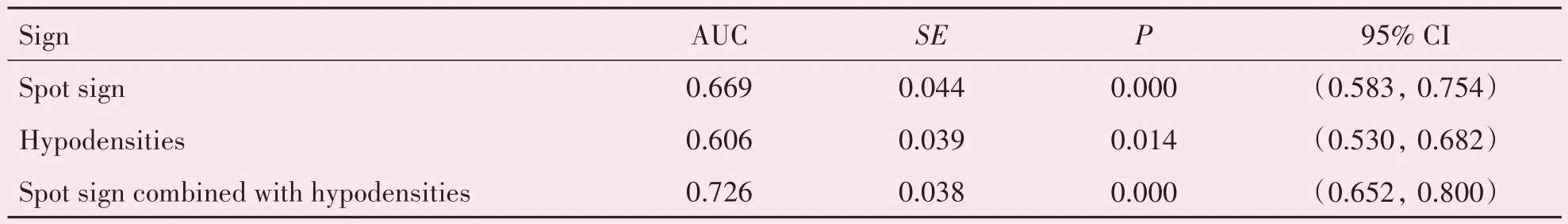
表3 斑点征与低密度征预测血肿扩大的ROC曲线特征Table 3 ROC curve characteristics of spot sign and hypodensities for the prediction of hematoma enlargement in early stage of spontaneous cerebral hemorrhage
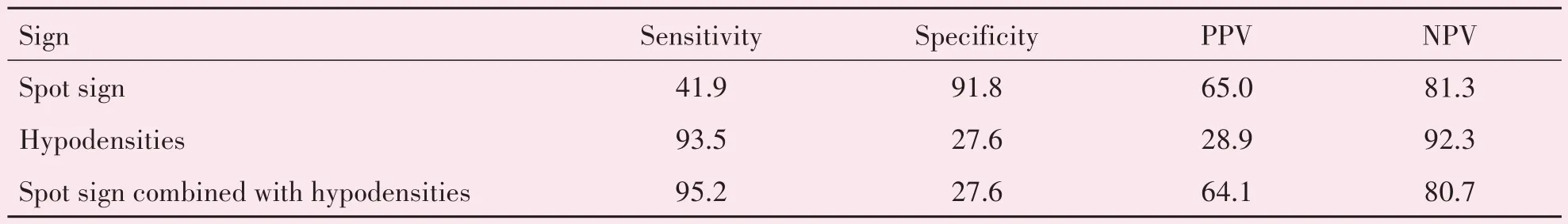
表4 斑点征与低密度征预测血肿扩大的敏感性、特异性、准确度Table 4 The sensitivity,specificity and accuracy of spot sign and hypodensities for the prediction of hematoma enlargement in early stage of spontaneous cerebral hemorrhage (%)
3 讨论
根据ICH 患者血肿密度及形态的差异分别定义为“漩涡征”[7]“混合征”[5-6]“黑洞征”[8],并认为这些征象是预测血肿扩大的独立危险因素[6,11]。上述不同定义可能是基于脑出血急性期血肿不均质这一病理生理过程中某个特定阶段,故忽略其不同表现形式,将血肿内出现的低密度影定义为“低密度征”[12]。Boulouis 等[12]关于784 例ICH 患者的回顾性研究显示,在发病48 h 内,“低密度征”预测血肿扩大的敏感性为62%,特异性为77%;并认为“低密度征”是预测血肿扩大的独立因素。本研究发现在发病24 h 内“低密度征”预测血肿扩大的敏感性为93.5%,特异性为27.6%;与Boulouis 等[12]研究结果差别较大,推测可能与首次CT检查时间有关,检查时间的差异影响血肿扩大的发生率,本研究发现首次CT 检查时间也是血肿扩大的独立危险因素。本研究对象是发病24 h 内的ICH 患者,而Boulouis等[12]研究的是发病48 h 内的ICH 患者。另外推测还可能与入组病人数量、病情严重程度有关,本研究中大部分危重患者因死亡或直接进行外科手术减压未及时复查CT 而未能入组。虽然,“低密度征”的特异性不是很高,但考虑到CT 平扫时间短、价格低廉、辐射剂量相对CTA 小、避免了造影剂过敏的风险,临床更倾向于选择“低密度征”来预测血肿扩大,从而避免了大量患者错失有效、积极治疗的机会,最大程度减轻由于治疗不及时给患者带来的严重后果。还有研究[13]发现“低密度征”可以预测脑出血患者3 个月不良预后。因此在后续研究中可以增加对ICH患者预后的随访。
Wada等[14]将“斑点征”定义为CTA 图像上血肿内大小约1~2 mm 的单一或多发的强化病灶,表现为斑点样或线样高密度影。“斑点征”是目前预测ICH 血肿扩大的独立预测指标[15],是应用最为广泛的一个征象[16],并列入AHA/ASA 脑出血指南推荐内容。大多数学者认为,“斑点征”是因为活跃的对比剂外溢造成的,可将“斑点征”的出现作为持续出血的表现[17-18]。但实际临床工作中,大量患者因无法在短时间内完善CTA检查,而错过发现“斑点征”的可能;本研究中“斑点征”在两组间的差异有统计学意义,与相关研究结果相同[19-20]。本研究也发现许多“斑点征”阴性的患者发生了血肿进展,可能和扫描时间有关,有研究[21-22]表明CTA 延迟期“斑点征”出现的频率更高,预测血肿扩大和死亡率的敏感性更高。这提醒影像科医生可适当增加CTA 扫描时间。另外,“斑点征联合低密度征”预测血肿扩大的敏感性(96.6%)高于“斑点征”(43.1%)、“低密度征”(94.8%),提示联合评估预测血肿扩大的能力优于单一征象。
综合国内外关于ICH 患者早期血肿扩大的研究报道发现,早期血肿扩大的发生率差异较大[3,23],这可能与发病后首次CT时间不同有关。就诊时间的差异影响血肿扩大的发生率,研究[24]发现约83%的患者血肿扩大发生在发病后6 h 内,约17%患者发生在6~24 h。另一项前瞻性研究表明[25],血肿进展常发生于症状发生的8 h 内。在本研究中,患者首次头颅CT 时间为发病后24 h内,首次头颅CT 时间≤6 h 发生血肿扩大的患者明显高于>6 h 的患者,且首次CT 检查时间在两组间的差异是有统计学意义的(P<0.05),也是血肿扩大的独立危险因素,与前期研究结果[26]一致。
研究发现最高收缩压是血肿扩大的独立危险因素[27]。Saloheimo 等[28]发现脑出血早期血肿扩大的患者纤维蛋白原水平、血小板数量、抗凝血酶Ⅲ水平、抗纤溶酶活性显著下降,这是由于ICH 患者发病3 h内凝血系统被激活,程度与出血量相关,凝血酶生成不足时血肿易扩大。本研究表明早期血肿扩大与年龄、高血压、糖尿病、入院收缩压、凝血功能、血肌酐相关性不大(P>0.05),这与上述研究结果不一致。造成这种结果的原因可能是:部分患者在入院前口服降压药,从而降低了血肿扩大的可能;用药也会影响凝血指标的真实性;还可能与纳入患者的数量、发病时间等因素有关。
研究表明入院时初始血肿体积及GCS 评分是急性脑出血患者预后的主要预测因素[29]。本研究发现入院时GCS 评分在两组间差异有统计学意义(P<0.05),但初始血肿体积在两组间差异无统计学意义(P>0.05),造成这种结果的原因主要是,部分出血量大的危重患者,往往在进行头颅CT 平扫后直接进行外科手术治疗,未能及时进行CTA检查或CT复查,危重患者入组量少,从而造成了两组间差异无统计学意义。
综上所述,入院时GCS 评分、首次头颅CT 时间、“斑点征”“低密度征”均与血肿扩大相关,“斑点征”“低密度征”都是预测血肿扩大的独立危险因素,“斑点征联合低密度征”预测血肿扩大的敏感性高于单一影像征象。但由于大部分危重患者未能完善CTA检查直接进行手术治疗,未纳入本研究样本,结果存在一些潜在的偏倚。此外,本研究样本量有限,研究结果存在一定的局限性,未来有待进一步扩大样本量并进行多中心性研究验证结果。

