中性粒细胞/淋巴细胞比值和单核细胞/高密度脂蛋白胆固醇比值预测绝经后2型糖尿病患者发生骨质疏松症的价值研究
倪会芳,李隽,丁源,付群,吴文迅
骨质疏松症(OP)是一种以骨量减少、骨骼微结构遭到破坏、骨脆性增加和易发生骨折为特征的全身性骨病[1]。OP可发生于不同性别或年龄,尤以老年男性和绝经后女性更多见。早期OP一般缺乏明显的临床表现,仅表现为腰背部疼痛或全身骨痛,部分患者甚至在出现脆性骨折等严重后果时才被发现。骨质疏松性骨折是导致中老年人残疾甚至死亡的重要原因之一。目前认为糖尿病患者并发OP的风险明显增高,糖尿病性OP是指糖尿病在骨骼系统上发生的一种慢性并发症[2],其发病机制复杂,目前尚未完全阐明。绝经后2型糖尿病(T2DM)患者是OP的高危人群,其兼具年龄高、雌激素缺乏和糖尿病等多种危险因素,因此对绝经后T2DM患者进行OP的早期筛查显得极为重要。近年来研究发现,慢性炎症在OP的发生、发展中起重要作用,是引起OP的危险因素之一[3]。中性粒细胞/淋巴细胞比值(NLR)和单核细胞/高密度脂蛋白胆固醇比值(MHR)是近年来新发现的炎性标志物,有研究表明NLR、MHR对OP有一定的预测价值[4-5],但其仅关注某一个指标,本研究将NLR、MHR两个指标纳入分析,评价NLR、MHR单独或联合检测对OP的预测价值,为早期预防及诊断绝经后糖尿病性OP提供一定的参考依据。
1 对象与方法
1.1 研究对象 选取2018年1月至2020年1月于郑州大学第一附属医院内分泌及代谢性疾病科住院的216例绝经后T2DM患者。纳入标准:(1)符合2017年美国糖尿病协会(ADA)相关诊断标准[6];(2)自然绝经且已绝经1年以上。排除标准:1型糖尿病或其他类型糖尿病、糖尿病急性并发症、其他内分泌系统疾病、血液病、恶性肿瘤、急性感染、自身免疫性疾病、急性心脑血管疾病、严重肝肾功能不全、围绝经期综合征、近6个月内服用降脂药物、长期应用维生素D、钙剂或糖皮质激素等影响骨代谢药物者。本研究获得郑州大学第一附属医院伦理委员会批准(编号:2021-KY-1117-002),患者均知情同意。
1.2 研究方法
1.2.1 一般资料收集 详细记录患者年龄、绝经年限和糖尿病病程,测量身高与体质量,并计算体质指数(BMI),BMI=体质量(kg)/身高(m)2。
1.2.2 实验室检查指标检测 患者禁食10 h,于次日清晨空腹抽取静脉血5 ml,以4 000 r/min离心15 min,离心半径7.5 cm,留取血清。应用血细胞分析仪测定血常规,计算NLR,NLR=中性粒细胞计数(NEU)/淋巴细胞计数(LYM)。应用高效液相法检测糖化血红蛋白(HbA1c)。采用生化分析仪测定空腹血糖(FBG)、三酰甘油(TG)、总胆固醇(TC)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C),计算MHR,MHR=单核细胞计数(MON)/HDL-C。
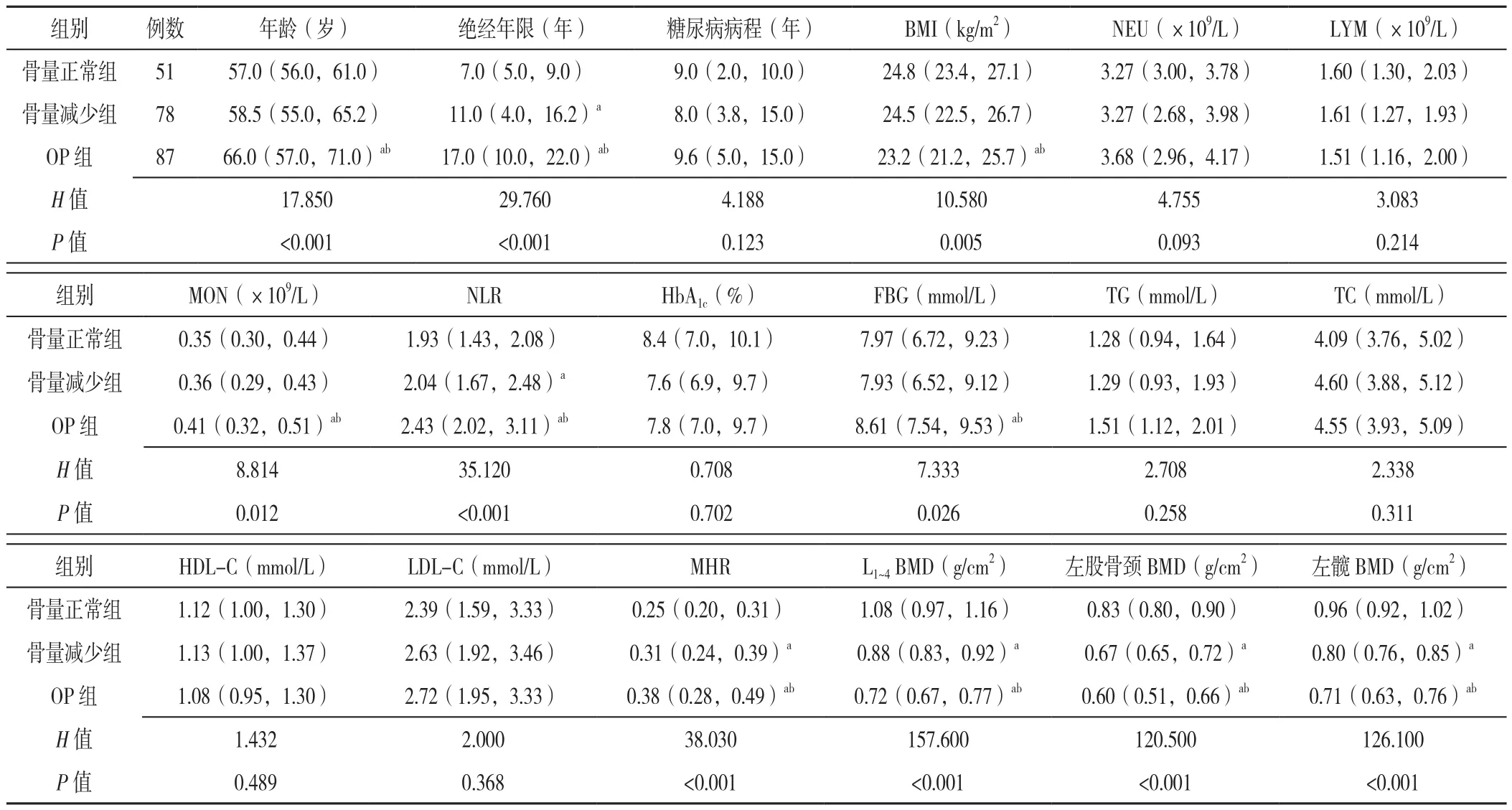
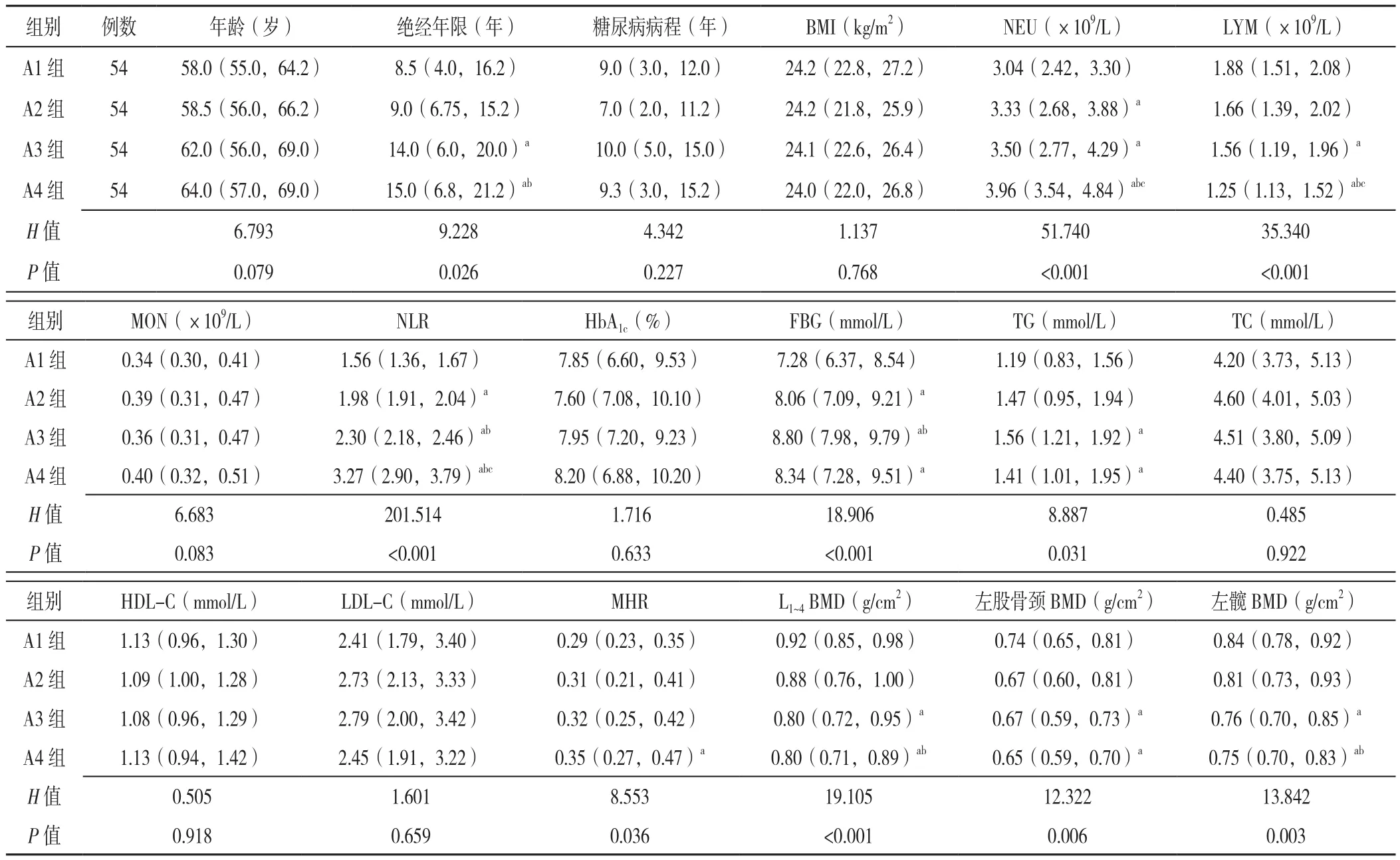
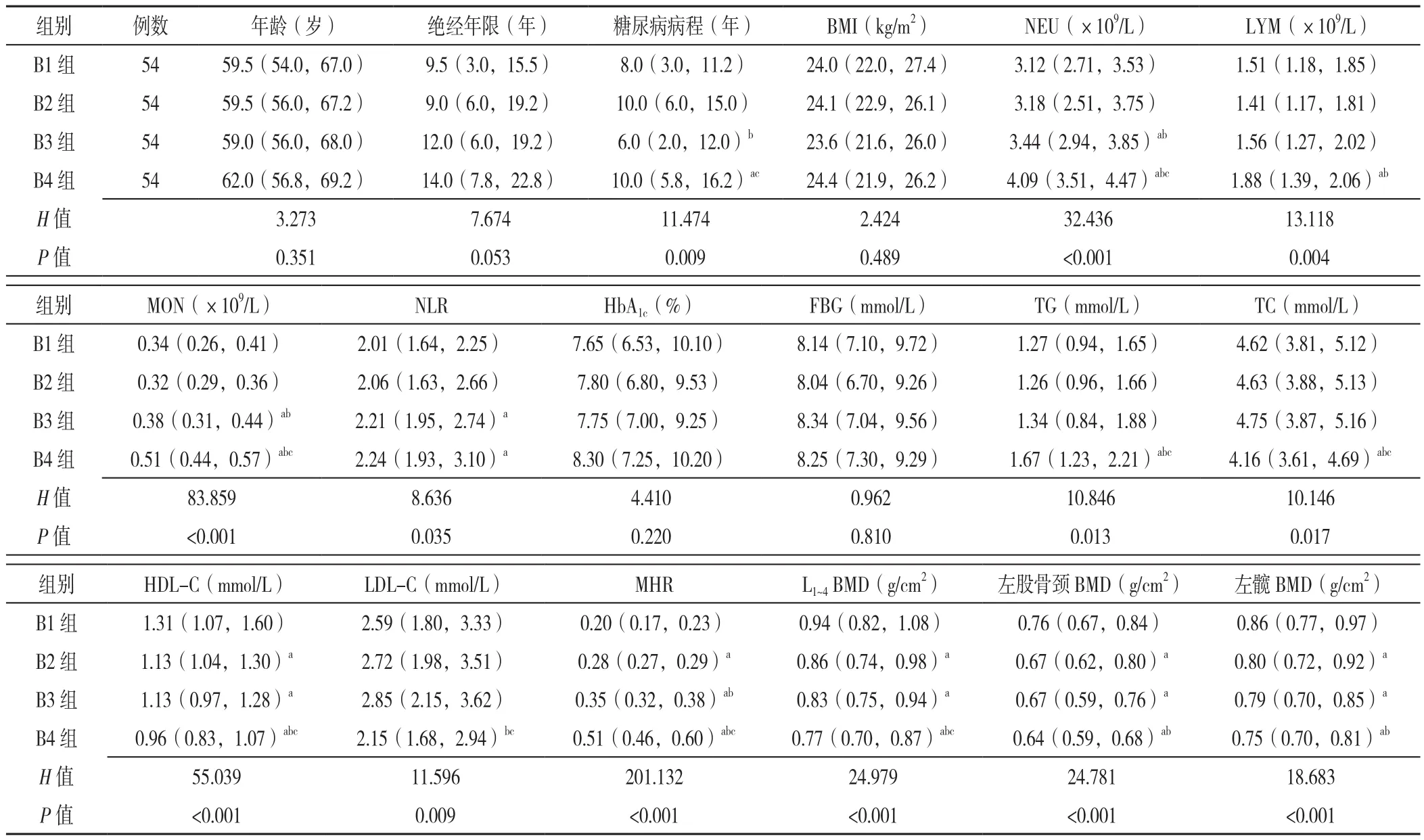
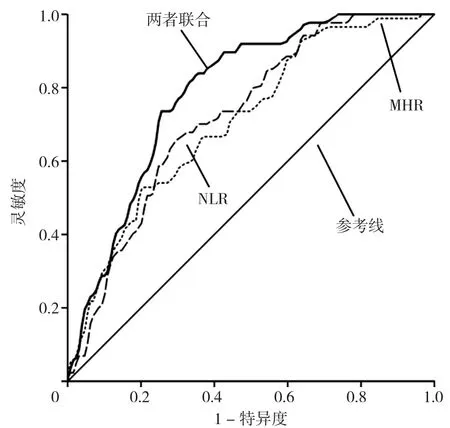
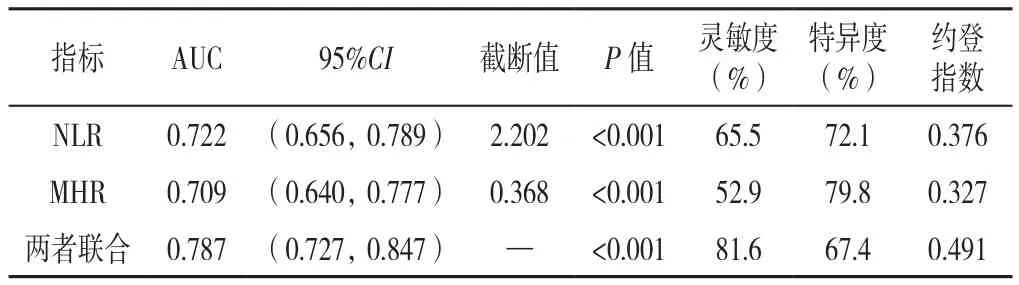
1.2.3 分组方法 (1)采用双能X线吸收法(DXA)对患者的腰椎L1~4、左股骨颈及左髋骨密度(BMD)进行测定。OP的诊断标准依照《原发性骨质疏松症诊疗指南(2017)》[1],对于绝经后女性,根据DXA测定的T值大小,将患者分为骨量正常组51例(T值≥-1.0)、骨量减少组78例(-2.5 1.3 统计学方法 采用SPSS 25.0软件进行统计学分析,偏态分布的计量资料以M(P25,P75)表示,多组间比较采用Kruskal-WallisH秩和检验,组间两两比较采用秩和检验;采用Spearman秩相关分析探讨NLR和MHR与各部位BMD的相关性;采用多因素Logistic回归分析探讨绝经后T2DM患者发生OP的影响因素;应用受试者工作特征(ROC)曲线评价NLR、MHR及两者联合预测绝经后T2DM患者发生OP的价值,ROC曲线下面积(AUC)比较采用Delong 非参数法。以P<0.05为差异有统计学意义。 2.1 骨量正常组、骨量减少组、OP组临床资料比较骨量正常组、骨量减少组、OP组糖尿病病程、NEU、LYM、HbA1c、TG、TC、HDL-C、LDL-C比较,差异均无统计学意义(P>0.05)。骨量正常、骨量减少、OP组年龄、绝经年限、BMI、MON、NLR、FBG、MHR、L1~4BMD、左股骨颈BMD、左髋BMD比较,差异均有统计学意义(P<0.05);其中骨量减少组绝经年限、NLR、MHR均高于骨量正常组,L1~4、左股骨颈、左髋BMD均低于骨量正常组;OP组年龄、绝经年限、MON、NLR、FBG、MHR均高于骨量正常组和骨量减少组,BMI、L1~4BMD、左股骨颈BMD、左髋BMD均低于骨量正常组和骨量减少组,差异均有统计学意义(P<0.05),见表1。 表1 骨量正常组、骨量减少组、OP组临床资料比较〔M(P25,P75)〕Table 1 Comparison of clinical data across postmenopausal T2DM patients with different BMD levels 2.2 根据NLR、MHR四分位数分组的各组临床资料比较 根据NLR四分位数将患者分为4组,A1组:NLR<1.85,A2组:1.85≤ NLR<2.08,A3组:2.08≤NLR<2.66,A4组:NLR≥2.66,每组54例。各组年龄、糖尿病病程、BMI、MON、HbA1c、TC、HDL-C、LDL-C比较,差异均无统计学意义(P>0.05)。各组绝经年限、NEU、LYM、NLR、FBG、TG、MHR、L1~4BMD、左股骨颈BMD、左髋BMD比较,差异均有统计学意义(P<0.05);其中A2组NEU、NLR、FBG均高于A1组;A3组绝经年限、NEU、TG均高于A1组,LYM、L1~4BMD、左股骨颈BMD、左髋BMD均低于A1组,NLR、FBG均高于A1组和A2组;A4组FBG、TG、MHR均高于A1组,左股骨颈BMD低于A1组,绝经年限高于A1组和A2组,L1~4BMD、左髋BMD低于A1组和A2组,NEU、NLR均高于A1组、A2组和A3组,LYM均低于A1组、A2组和A3组,差异均有统计学意义(P<0.05),见表2。 表2 根据NLR四分位数分组的各组临床资料比较〔M(P25,P75)〕Table 2 Comparison of clinical data across NLR quartile groups of postmenopausal T2DM patients 根据MHR四分位数将患者分为4组,B1组:MHR<0.24,B2组:0.24≤ MHR<0.31,B3组:0.31≤MHR<0.41,B4组:MHR≥0.41,每组54例。各组年龄、绝经年限、BMI、HbA1c、FBG比较,差异均无统计学意义(P>0.05)。各组糖尿病病程、NEU、LYM、MON、NLR、TG、TC、HDL-C、LDL-C、MHR、L1~4BMD、左股骨颈BMD、左髋BMD比较,差异均有统计学意义(P<0.05);其中B2组HDL-C、L1~4BMD、左股骨颈BMD、左髋BMD均低于B1组,MHR高于B1组;B3组糖尿病病程短于B2组,NLR高于B1组,HDL-C、L1~4BMD、左股骨颈BMD、左髋BMD均低于B1组,NEU、MON、MHR均高于B1组和B2组;B4组糖尿病病程均长于B1组和B3组,NEU、MON、TG、MHR均高于B1组、B2组和B3组,TC、HDL-C、L1~4BMD均低于B1组、B2组和B3组,LYM均高于B1组和B2组,左股骨颈BMD、左髋BMD均低于B1组和B2组,NLR高于B1组,LDL-C低于B2组和B3组,差异均有统计学意义(P<0.05),见表3。 表3 根据MHR四分位数分组的各组临床资料比较〔M(P25,P75)〕Table 3 Comparison of clinical data across MHR quartile groups of postmenopausal T2DM patients 2.3 NLR和MHR与各部位BMD的相关性分析Spearman秩相关分析结果显示,NLR、MHR分别与L1~4、左股骨颈、左髋BMD呈负相关(P<0.001),见表4。 表4 NLR和MHR与各部位BMD的相关性分析Table 4 Correlation analysis of NLR and MHR with BMD at lumbar spine L1-4,left femoral neck and left hip in postmenopausal T2DM patients 2.4 绝经后T2DM患者发生OP影响因素的多因素Logistic回归分析 以绝经后T2DM患者是否发生OP为因变量(赋值:是=1,否=0),以单因素分析和相关性分析中有统计学意义的指标为自变量(赋值:实测值)进行多因素Logistic回归分析,结果显示,绝经年限长及NLR、MHR水平升高是绝经后T2DM患者发生OP的独立危险因素(P<0.05),BMI升高是绝经后T2DM患者发生OP的独立保护因素(P<0.05),见表5。 表5 绝经后T2DM患者发生OP影响因素的多因素Logistic回归分析Table 5 Multivariate Logistic regression analysis of influencing factors for osteoporosis in postmenopausal T2DM patients 2.5 NLR、MHR及两者联合对绝经后T2DM患者发生OP的预测价值分析 绘制NLR、MHR及两者联合预测绝经后T2DM患者发生OP的ROC曲线,结果显示,NLR、MHR及两者联合预测绝经后T2DM患者发生OP的AUC分别为0.722、0.709、0.787,两者联合预测的AUC分别高于NLR、MHR,差异均有统计学意义(Z=2.418,P<0.05;Z=2.893,P<0.05),见表6、图1。 图1 NLR、MHR及两者联合预测绝经后T2DM患者发生OP的ROC曲线Figure 1 ROC curve of NLR,MHR and their combination in predicting osteoporosis in postmenopausal T2DM patients 表6 NLR、MHR及两者联合对绝经后T2DM患者发生OP的预测价值分析Table 6 Value of NLR,MHR and their combination in predicting osteoporosis in postmenopausal T2DM patients 近年来随着人们生活质量的提高与饮食结构的改变,T2DM患病率逐年上升,糖尿病性OP的患者数量也逐渐增加。糖尿病性OP是与糖尿病有关的一种代谢性骨病,其发病机制尚未完全清楚,目前普遍认为与高血糖状态、胰岛素作用不足、糖基化终末产物累积和慢性炎症等多种因素有关[7-8]。慢性炎症不仅介导了糖尿病的发生、发展,还与OP的发病机制密切相关。既往研究表明,肿瘤坏死因子α(TNF-α)、白介素(IL)-1β和IL-6等炎性因子能通过调节骨代谢,使骨形成与骨吸收之间比例失调,破骨细胞活动增强,BMD下降[9-10]。绝经后T2DM患者在高龄、高血糖状态及雌激素减少等多重刺激下,机体处于炎性状态,炎性因子释放增多,骨吸收增强,骨量减少[11]。 NLR和MHR是近年来新发现的两种炎性标志物,与IL等其他炎性指标相比,具有简便易测、相对稳定等优点[12]。现如今越来越多的学者关注NLR和MHR与心脑血管疾病、糖尿病或OP等疾病之间的关系。本研究对NLR和MHR与绝经后糖尿病性OP之间的关系进行探讨,发现OP组的NLR和MHR明显高于骨量正常组与骨量减少组。多因素Logistic回归分析表明NLR和MHR水平升高是绝经后T2DM患者发生OP的独立危险因素,与既往研究结果相一致[5,13],说明NLR和MHR作为炎性标志物,参与了OP的发生、发展过程。鉴于NLR在炎症介导OP方面的重要作用,ZHANG等[14]研究认为中性粒细胞表面可表达破骨细胞分化因子(RANKL),RANKL与破骨细胞分化因子受体(RANK)结合后介导破骨细胞分化,使破骨细胞活动增强,骨保护素(OPG)分泌减少,OPG/RANK/RANKL系统失衡,扰乱骨骼代谢,使骨量减少。除此之外,B淋巴细胞还可通过分泌转化生长因子来加速破骨细胞凋亡,并促进OPG分泌,OPG可与RANKL竞争性结合,阻断其发挥效应,破骨细胞活动减少;当NLR升高,淋巴细胞数目相对不足时,可促进RANKL的表达,使骨吸收增强,骨脆性增加[15]。MHR升高也与OP有关,可能机制是:单核细胞在氧化应激状态下可诱导产生单核细胞趋化蛋白1(MCP-1),MCP-1是一种趋化因子,还可以参与破骨细胞的分化和成熟,促进骨吸收,从而导致骨量减少[16];另外,HDL-C还能够抑制单核细胞的增殖和血管壁中LDL-C的氧化产生抗炎反应[17],HDL-C水平降低时体内炎性反应增加,加重OP的发生。ROC曲线分析显示NLR和MHR预测绝经后T2DM患者发生OP的AUC分别为0.722、0.709,NLR的灵敏度(65.5%)高于MHR(52.9%),特异度(72.1%)低于MHR(79.8%),提示NLR和MHR对OP具有一定的预测价值。两者联合检测时,AUC最大为0.787,灵敏度最高为81.6%,特异度为67.4%,说明两者联合的预测效能和灵敏度优于单一检测,联合检测对早期预防及治疗OP有重要意义。 本研究还发现绝经年限长是绝经后T2DM患者并发OP的独立危险因素,BMI升高是独立保护因素,与吕丽等[18]研究结果一致。绝经时间越久,OP风险越大,可能原因为:绝经后女性体内雌激素水平降低,对破骨细胞的抑制作用减弱,骨吸收增强,骨代谢失衡;随着绝经年限的增加,骨流失逐渐加重,BMD逐渐降低。高BMI可降低OP发生风险,考虑机制是:BMI升高时,骨骼的机械负荷增加,骨骼微结构改善,使骨形成增加,骨吸收减少[19];且脂肪细胞可表达芳香化酶,将雄激素转化为雌激素,高雌激素水平可起到保护骨骼的作用[20]。本研究还发现OP组的年龄和FBG明显增加,相关性分析显示两者与各部位BMD均呈负相关,提示增龄和血糖控制不佳可增加OP的发生风险。随着年龄的增加,机体的骨形成能力逐渐降低,骨吸收能力增加,骨代谢失衡。与包少瑜等[21]研究不一致的是,本研究结果显示年龄不是OP的独立影响因素,可能原因是年龄和绝经年限之间存在多重共线性,影响回归分析结果。高血糖状态与OP的发生有关,可能机制是糖基化终末产物累积,成骨细胞分化受到抑制,骨吸收大于骨形成[22],且糖基化终末产物可促进其受体(RAGE)表达,两者结合后,激活体内细胞外调节蛋白激酶(ERK)、丝裂原活化蛋白激酶(MAPK)等多种信号通路,使黏附分子表达增强,骨胶原基质硬化,BMD下降[23]。 综上所述,本研究验证了绝经年限长、NLR和MHR水平升高是绝经后T2DM患者发生OP的独立危险因素,BMI升高是独立保护因素。NLR和MHR均可作为预测绝经后T2DM患者发生OP的指标,且两者联合的预测效能更好,灵敏度更高,为早期预防及诊断绝经后糖尿病性OP提供一定的参考依据。本研究为横断面研究,很难明确NLR和MHR与OP之间是否存在因果关系;样本量有限,未纳入C反应蛋白等反映全身炎症状态的指标,还需要进行更多前瞻性研究进一步验证。 作者贡献:倪会芳提出主要研究目标,负责研究的构思与设计,研究的实施,撰写论文;倪会芳、李隽进行数据的收集与整理,统计学处理,图、表的绘制与展示;丁源、付群进行论文的修订;吴文迅负责文章的质量控制与审查,对文章整体负责,监督管理。 本文无利益冲突。2 结果


3 讨论

