腹腔镜手术治疗胆内瘘伴胆石性肠梗阻1例报告
南京市高淳人民医院肝胆外科 徐 冬,朱 陈,陈 功
胆内瘘指胆囊或胆道与其周围器官如十二指肠、结肠、肝脏等形成瘘道,胆汁经此进入周围器官的现象,其中以胆囊-十二指肠瘘最多见,占60%~86%[1]。若合并的胆石经瘘口进入肠道,可能诱发胆石性肠梗阻(gallstone ileus,GI)。GI占胆石症的0.4%,占肠梗阻的1%~4%,因最早由Bouveret于1896年报道胆石性十二指肠梗阻,因此又称为Bouveret综合征[2]。GI的临床症状及严重程度不一,需根据患者的具体情况个性化制定治疗方案。本文回顾性分析我科诊治的1例胆内瘘伴胆石性肠梗阻患者的临床资料并探讨该病的诊治经验。患者男,67岁,因“腹部绞痛伴呕吐1 d”于2020年8月17日急诊就诊,CT检查示:胃腔扩张积液;小肠多发气液平;回肠内高密度影,结石?异物?胆囊萎缩。在明确新型冠状病毒肺炎核酸阴性情况下收住院。曾于2019年8月因“腹痛”来我院就诊,增强CT及MRI确诊“胆囊结石伴急性胆囊炎”在我科保守治疗后出院,患者拒绝手术。入院查体:体温36.5℃,脉搏57次/min,呼吸19次/min,血压120/78 mmHg,右上腹部压痛,无反跳痛,莫氏征阴性,肝区叩之不适,移动性浊音阴性,肠鸣音活跃。实验室检查仅见中性粒细胞82.4%(参考值:50%~70%),血乳酸2.60 mmol/L(参考值:0.7~2.1 mmol/L),余项目未见明显异常。入院后予以胃肠减压、抗炎、补液、解痉等常规治疗,急诊行全腹部增强CT示:(1)回肠内结石伴梗阻,考虑胆石性肠梗阻;(2)胆囊萎缩、壁增厚并与十二指肠相通,考虑胆内瘘形成。保守治疗后,患者主诉“腹痛-缓解-再腹痛”,遂急诊行腹腔镜探查,脐下缘穿刺10 mm Trocar(A点),腹中线耻骨联合上两指处穿刺12 mm Trocar(B点),脐与剑突连线中下1/3处穿刺5 mm Trocar(C点)。探查见:距回盲部约100 cm处回肠梗阻,肠腔内可及质硬结石,其近端肠管扩张、远端空虚;向头侧探查,可见大网膜包裹胆囊区,游离后发现胆囊萎缩、壁厚水肿,并与十二指肠球部炎性粘连(图1)。术中诊断:胆石性肠梗阻,胆囊-十二指肠瘘。于回肠梗阻、对系膜缘处纵行切开肠壁3.0 cm,取出质硬结石1枚,大小约5.0 cm×3.0 cm,4-0薇乔线横行缝合。然后于剑突下2.0 cm处穿刺12 mm Trocar(D点)、右侧腋前线肋缘下3.0 cm处穿刺5 mm Trocar(E点),紧贴胆囊侧切开胆囊-十二指肠第一段炎性粘连,可及十二指肠瘘口及胆囊瘘口(图2),十二指肠瘘口处因慢性炎症出现肠管扩张,遂提起该瘘口用“蓝钉”切割闭合器切断、闭合,检查无十二指肠球部狭窄后加强缝合闭合处(图3)。游离Calot三角,可吸收生物夹夹闭胆囊动脉及胆囊管后完整切除胆囊,文氏孔置入扁平引流管1根经E点引出、固定,医用生物胶粘合各切口。快速病理示:胆囊-十二指肠瘘,慢性胆囊炎急性发作,胆囊腺肌症,胆结石。患者术后未诉切口疼痛,常规行胃肠减压、抗炎、营养支持等对症治疗,于术后第1天开始肠外营养支持并伴肛门排气,第2天排便,第3天拔除胃管并口服肠内营养剂,第6天拔除腹腔引流管并出院,随访1年无明显不适。
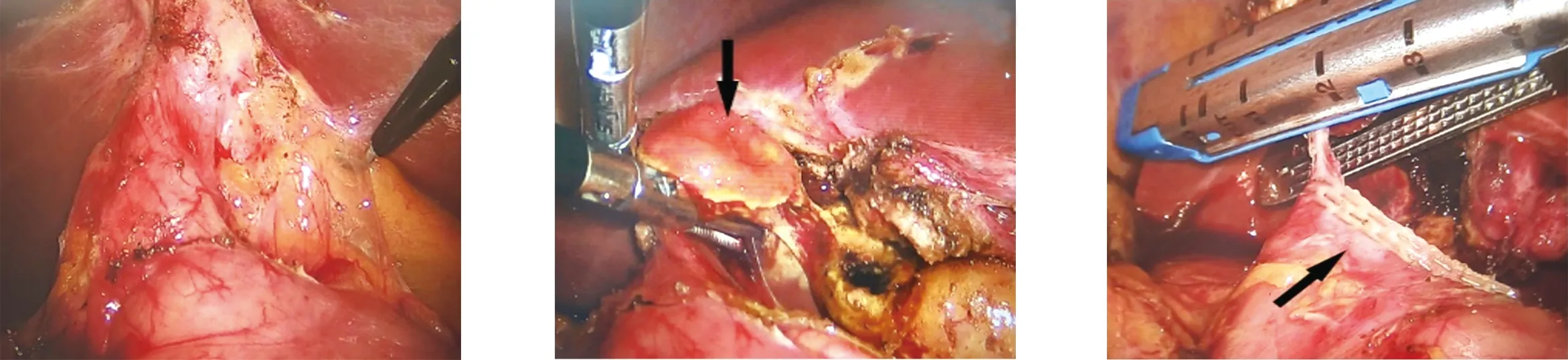
图1 胆囊与十二指肠球部炎性粘连 图2 十二指肠瘘口与胆囊瘘口 图3 切割闭合器闭合十二指肠 (黑箭头) 瘘口
讨 论 反复发作的胆囊炎,使胆囊与周围器官发生粘连,加之胆囊结石的长期压迫导致胆囊壁局部炎症、缺血、坏死穿孔,最终破入胃肠道或胆道形成胆内瘘,多发生在胆囊底部与十二指肠第一段[3],本例患者亦如此。而少数的胆内瘘是由胆囊腺肌病、肿瘤等慢性疾病引起[4]。结石经瘘口排入肠道后,是否会引起GI,与结石大小及游走部位有关;结石直径≥2.5 cm可引起梗阻,<2.5 cm时不易梗阻,梗阻的常见部位依次为末端回肠、回盲部(50%~75%)、近端空肠与回肠(20%~40%)、胃与十二指肠(10%),本例患者结石大小为5.0 cm×3.0 cm,且位于末端回肠,引起梗阻,与文献报道相符[5]。GI常见于基础疾病较多的老年患者,当结石嵌顿于胃、空肠时,呕吐物为胃内容物或胆汁,嵌顿于回肠时可出现粪样呕吐物,且由于结石在肠腔内滚动,可出现类似于本例患者的“腹痛-缓解-再腹痛”的临床表现[6]。虽然GI相对罕见,但其病死率高达12%~27%,主要与非典型的临床表现导致误诊、漏诊有关。因此,如何提高GI的确诊率对患者的预后具有重要意义[7]。
在胆内瘘伴GI诊断方面,除仔细询问病史、腹部查体外,还应结合多模式影像检查的优势。对于B超为诊断胆囊结石首选的影像检查方法已达成共识,在此基础上利用对比增强CT高度的敏感性(92%)与特异性(100%),不仅能明确瘘口周围的具体情况,还能定位肠梗阻、明确肠腔内结石大小与结构[2]。胆内瘘CT的直接诊断标准为:胆内瘘显示清楚或胆囊与周围器官形成的肉芽肿性通道即“狭颈征”的存在,伴胆囊萎缩或显示不清。如无该直接征象,可通过间接征象诊断,即(1)胆道系统积气;(2)胆囊萎缩或显示不清;(3)胆囊与周围器官粘连,界限不清,或伴憩室样征改变;(4)胆道结石嵌顿。其中,第(1)项结合其余3项中任意1项即可诊断胆内瘘;若无第(1)项,则其余3项共存即可高度怀疑胆内瘘[8]。增强CT是确诊GI的金标准,表现为Rigler征(符合2条即可确诊):(1)机械性肠梗阻;(2)胆囊内积气;(3)肠腔内异位结石[9]。本例患者因腹痛伴呕吐入院,CT影像可清晰显示胆囊-十二指肠瘘、肠腔内异位结石及结石近端肠管扩张,既往有胆囊结石病史,术前确诊依据充分。也有学者利用消化内镜进行胆内瘘的诊断、碎石、取石等,但可能出现瘘口穿孔、胆汁性腹膜炎、出血等并发症,从而限制了其应用[10],尚需大样本的研究,以明确内镜诊疗的适应证。
外科手术是唯一可彻底治愈胆内瘘伴GI的治疗方法,解除梗阻、取净结石、切除胆囊、修补瘘口是主要原则,但手术方式的选择需根据患者病情进行个性化决策,包括:(1)全身情况好且内环境稳定时,可一期手术肠切开取石+胆囊切除+瘘口修补;(2)全身情况较差时,一期手术肠切开取石,二期手术解决胆道及瘘口疾病;(3)全身情况差、严重营养不良或瘘口缝闭后估计愈合不良时,应同时行胃、十二指肠及空肠造瘘。本例患者发病1 d入院,既往体质好且实验室检查明确内环境稳定,选择一期肠切开取石+胆囊切除+瘘口修补术,围手术期无并发症发生,随访1年无不适。也有学者一期手术肠切开取石半月后内镜复诊胆内瘘时,意外发现瘘口自行愈合的报道,实属少见[11]。
通过本例患者的诊治,我们认为:(1)结石直径>2.5 cm且反复发作胆囊炎、年龄>60岁的患者,出现腹痛、腹胀、呕吐等症状时应警惕胆内瘘伴GI的可能。(2)仔细CT阅片,以期发现有助于确诊的直接/间接征象。(3)根据患者病情选择合理的手术方式。(4)瘘口周围组织水肿、炎性粘连,术中需仔细解剖,避免副损伤。尽量一期手术彻底切除瘘口,以避免癌变,必要时可用带系膜血管的空肠浆肌瓣修补瘘口,周围大网膜缝合固定。若需二期手术治疗瘘口疾病,建议在一期肠切开取石后行内镜瘘口活检,以排除癌变。(5)胆囊切除时如无法达到关键安全视野,建议仅行胆囊大部切除,以免损伤肝外胆管及血管。

