胰岛素强化联合钠-葡萄糖转运蛋白-2抑制剂对脆性糖尿病患者血糖波动的影响
文金辉 刘 军 马瑞芳
大连市第五人民医院药剂科,辽宁大连 116021
临床上脆性糖尿病患者有着较大的血糖波动幅度,表现为频繁发生高血糖或低血糖[1],常见于晚期2 型糖尿病患者(胰岛β 细胞功能几乎衰竭)、隐匿性自身免疫性糖尿病患者以及部分1 型糖尿病患者(胰岛素绝对缺乏),该类患者酮症发生率较高,生活质量严重受到影响,患者采取何种治疗方案也成为临床上的棘手问题[2]。 目前脆性糖尿病患者采用的治疗方案主要是餐前注射短效胰岛素并联合睡前注射长效胰岛素,但患者有时会自行降低胰岛素使用剂量为了避免低血糖的出现, 而导致治疗后患者血糖无法达标、血糖波动幅度仍然较大[3]。 故近些年来研究热点集中在胰岛素强化基础上联合口服降糖药来改进脆性糖尿病善患者的糖代谢。本研究回顾性选取大连市第五人民医院收治的82 例脆性糖尿病患者分为两组,分别应用胰岛素强化联合钠-葡萄糖转运蛋白-2(type 2 sodium glucose co-transporters,SGLT-2)抑制剂治疗方案和胰岛素强化治疗,分析两组患者的血糖控制效果。
1 资料与方法
1.1 一般资料
回顾性选取2018年1月至2020年10月大连市第五人民医院收治的82 例脆性糖尿病患者, 均属于晚期2 型糖尿病;同时均保持胰岛素常规剂量以及糖尿病的运动量与饮食构成。2 型糖尿病诊断符合文献[4]相关标准。 按照随机数字表法分为对照组与观察组,每组各41 例。 对照组中,男30 例,女11 例;年龄39~78 岁,平均(53.3±9.6)岁;病程8~19年,平均(13.7±2.2)年。 观察组中,男29 例,女12 例;年龄42~77 岁,平均(55.0±8.3)岁;病程9~21年,平均(14.3±2.8)年。两组患者一般资料比较,差异均无统计学意义(P>0.05),具有可比性。 纳入标准:①患者每天空腹血糖(fasting plasma glucose,FPG)变化幅度>5.55 mmol/L;②患者发生无法预期的低血糖;③患者每天无明确诱因时血糖波动幅度>11.1 mmol/L;④患者的尿糖水平>3.0 g/d[5]。排除标准:①患者发生糖尿病酮症酸中毒;②酗酒、妊娠;③患者伴发心脑血管等严重疾病、肝肾功能障碍、感染性疾病以及精神疾病。 本研究经大连市第五人民医院医学伦理委员会审核批准。
1.2 方法
1.2.1 治疗方案 ①对照组:患者接受常规胰岛素强化治疗方案(4 次/d),分别于三餐前给予门冬胰岛素[诺和诺德(中国)制药公司,生产批号:2021010182],每次皮下注射按每kg 体重给予0.5~1.0 U;于睡前应用甘精胰岛素[赛诺菲(北京)制药公司,生产批号:BBJA006],每次皮下注射10 U。 ②观察组在胰岛素强化基础上联合应用SGLT-2 抑制剂(恩格列净,上海勃林格殷格翰药业有限公司, 生产批号:005655,10 mg/片),10 mg/次,晨空腹口服,1 次/d。两组患者均治疗12 周。
1.2.2 监测血糖 患者每天于三餐前、三餐后2 h、睡前共监测7 次或凌晨3 点再增加监测1 次血糖情况,根据结果及时调整胰岛素使用剂量,当患者血糖达标后血糖监测次数可适当减少至2~4 次/d;目标血糖水平控制在FPG 低于7.0 mmol/L 及餐后2 h 血糖(2 hours postprandial blood glucose,2 h PG)低于10.0 mmol/L。
1.3 观察指标
分别在治疗前、治疗12 周后对两组患者以下指标进行监测:①FPG、2 h PG。②血糖波动相关指标。包括血糖水平标准差(standard deviation of intra day blood glucose,SDBG)、日间最大的血糖波动幅度(large amplitude glycemic excursions,LAGE)、餐后血糖的波动幅度(postprandial glycemic excursions,PPGE);其中SDBG 反映血糖水平偏离的程度,LAGE 反映1 d 内最大血糖波动的幅度,PPGE 反映三餐前后血糖偏离的程度。相关计算方法均参考文献(注:BG 代表血糖值)[5]。SDBG 计算方法: 先测得一天内7 个时间点BG 并求BG 平均值,接着计算[(BG1-BG 平均值)2+(BG2-BG平均值)2+(BG3-BG 平均值)2+(BG4-BG 平均值)2+(BG5-BG 平均值)2+(BG6-BG 平均值)2+(BG7-BG 平均值)2]/7, 最后再将商进行开方。 LAGE 计算方法:BG最大值-BG 最小值。 PPGE 计算方法:[(BG 早餐后2 h-BG 早餐前)+(BG 午餐后2 h-BG 午餐前)+(BG晚餐后2 h-BG 晚餐前)]/3。 ③胰岛素用量、糖化血红蛋白(glycosylated hemoglobin,HbA1c)。④低血糖事件(指患者血糖水平<3.9 mmol/L 且出现低血糖相关症状)、严重低血糖(指患者出现低血糖后需要积极救治)[4], 低血糖事件发生率=低血糖事件例数/总例数×100%,严重低血糖事件发生率=严重低血糖事件例数/总例数×100%。
1.4 统计学方法
采用SPSS 21.0 统计学软件进行数据分析。 计量资料用均数±标准差(±s)表示,两组间比较分别采用t 检验;计数资料用率表示,组间比较采用χ2检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者治疗前后血糖相关指标的比较
两组患者治疗前FPG、2 h PG、LAGE、SDBG、PPGE比较,差异均无统计学意义(P>0.05);对照组在治疗后上述指标与本组治疗前比较,差异均无统计学意义(P>0.05);观察组治疗后上述指标均低于本组治疗前,差异有统计学意义(P<0.05);观察组治疗后上述指标低于对照组治疗后,差异有统计学意义(P<0.05)(表1)。
表1 两组患者治疗前后血糖相关指标指标的比较(mmol/L,±s)
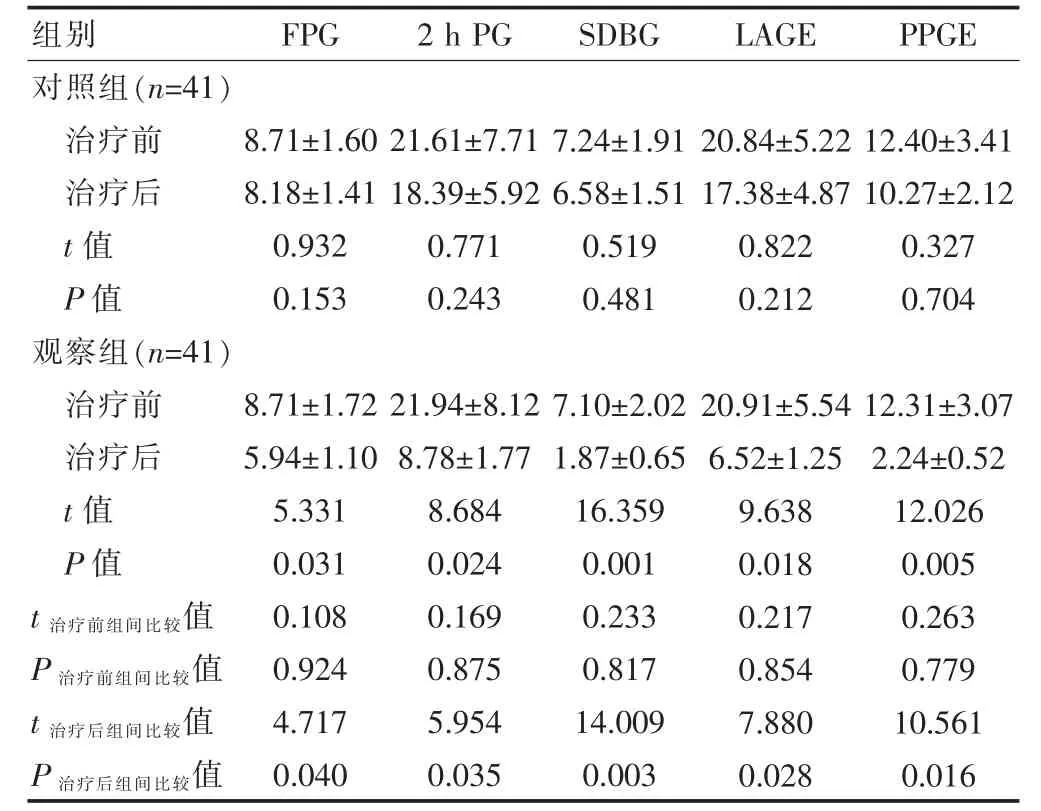
表1 两组患者治疗前后血糖相关指标指标的比较(mmol/L,±s)
注 FPG:空腹血糖;2 h PG:餐后2 h 血糖;SDBG:血糖水平标准差;LAGE:日间最大的血糖波动幅度;PPGE:餐后血糖的波动幅度
组别 FPG 2 h PG SDBG LAGE PPGE对照组(n=41)治疗前治疗后t 值P 值观察组(n=41)治疗前治疗后t 值P 值8.71±1.60 8.18±1.41 0.932 0.153 21.61±7.71 18.39±5.92 0.771 0.243 7.24±1.91 6.58±1.51 0.519 0.481 20.84±5.22 17.38±4.87 0.822 0.212 12.40±3.41 10.27±2.12 0.327 0.704 t 治疗前组间比较值P 治疗前组间比较值t 治疗后组间比较值P 治疗后组间比较值8.71±1.72 5.94±1.10 5.331 0.031 0.108 0.924 4.717 0.040 21.94±8.12 8.78±1.77 8.684 0.024 0.169 0.875 5.954 0.035 7.10±2.02 1.87±0.65 16.359 0.001 0.233 0.817 14.009 0.003 20.91±5.54 6.52±1.25 9.638 0.018 0.217 0.854 7.880 0.028?12.31±3.07 2.24±0.52 12.026 0.005 0.263 0.779 10.561 0.016
2.2 两组患者治疗前后胰岛素使用量和HbA1c 的比较
两组患者治疗前胰岛素使用量和HbA1c 比较,差异均无统计学意义(P>0.05);对照组治疗后上述指标与本组治疗前比较,差异均无统计学意义(P>0.05);观察组治疗后上述指标均低于本组治疗前,差异有统计学意义(P<0.05);观察组治疗后上述指标低于对照组治疗后,差异有统计学意义(P<0.05)(表2)。
表2 两组患者治疗前后胰岛素使用量和HbA1c 的比较(±s)
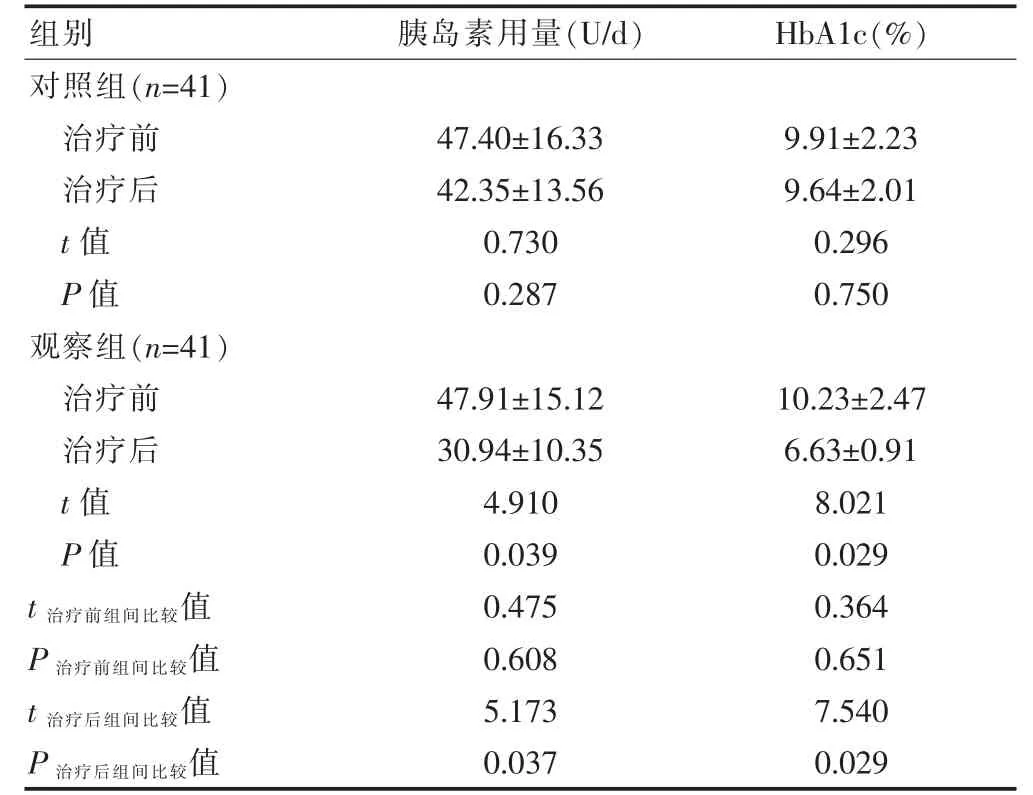
表2 两组患者治疗前后胰岛素使用量和HbA1c 的比较(±s)
注 HbA1c:糖化血红蛋白
组别 胰岛素用量(U/d) HbA1c(%)对照组(n=41)治疗前治疗后t 值P 值观察组(n=41)治疗前治疗后t 值P 值47.40±16.33 42.35±13.56 0.730 0.287 9.91±2.23 9.64±2.01 0.296 0.750 t 治疗前组间比较值P 治疗前组间比较值t 治疗后组间比较值P 治疗后组间比较值47.91±15.12 30.94±10.35 4.910 0.039 0.475 0.608 5.173 0.037 10.23±2.47 6.63±0.91 8.021 0.029 0.364 0.651 7.540 0.029
2.3 两组患者治疗后低血糖事件发生率的比较
观察组治疗后低血糖事件发生率以及严重低血糖发生率均低于对照组,差异有统计学意义(P<0.05)(表3)。
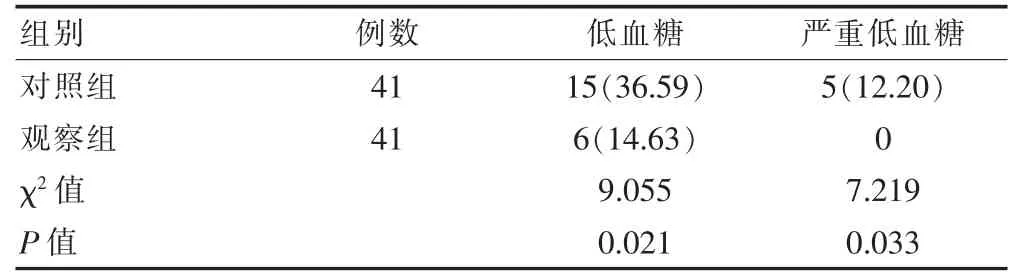
表3 两组患者治疗后低血糖事件发生率的比较[n(%)]
3 讨论
脆性糖尿病具有血糖昼夜波动幅度大、低血糖与酮症反复交替出现的特点, 导致患者病情极不稳定,目前属于糖尿病领域的一大治疗难点[6-7]。 1 型糖尿病患者因绝对缺乏胰岛素可导致体内血糖波动幅度较大,脆性糖尿病中1 型糖尿病约占5%;某些2 型糖尿病患者当疾病进入晚期时,由于体内胰岛β 细胞的功能近似全部衰竭,也能导致发生脆性糖尿病[8]。本研究入选的82 例患者完全依赖于外源性胰岛素对血糖进行控制,而在应用胰岛素治疗时,剂量微小的改变即能导致患者大幅度血糖波动的出现;另外即使剂量恒定,如果患者改变了饮食量或者运动量,病情亦会随着发生变化,患者血糖水平可忽高忽低,使得控制血糖达标更加困难。另有文献报道指出,当患者血糖大幅度波动发生后会引发机体发生一系列氧化应激反应,这会对血管内皮细胞造成更进一步损害,能大大提高糖尿病并发症的危险性[9]。 故本研究认为对于脆性糖尿病患者, 在治疗目标中不仅仅使HbA1c 水平达标, 还需把血糖波动幅度减少作为另一重要治疗目标。
临床上近年来不同种类降糖药物的相关研究非常深入,其中SGLT-2 抑制剂等治疗糖尿病相关临床证据得到丰富, 故基于胰岛素强化联合口服SGLT-2抑制剂,逐渐成为治疗2 型糖尿病平稳降糖以及预防相关并发症的新热点[10-11]。SGLT-2 抑制剂作为一类新型口服降血糖药物,在治疗2 型糖尿病时并非依赖胰岛素作用,除了能降低患者的血糖水平、减低患者的体重,且具有一定的肾保护作用,如能明显降低早期肾小球高滤过率以及尿蛋白水平,但该药的不良反应发生率极低同时患者耐受性非常好[12-13]。 同时近年来有关文献报道,SGLT-2 抑制剂除了能降低血糖,同时能保护机体残存胰岛β 细胞的功能,还可以抑制机体的氧化应激反应[14-15]。而本研究结果显示,观察组患者在联用SGLT-2 抑制剂治疗后,FPG、2 h PG、HbA1c低于对照组,差异有统计学意义(P<0.05);本研究结果还显示, 观察组治疗后SDBG、LAGE、PPGE 等血糖波动相关指标低于对照组, 差异有统计学意义(P<0.05)。 该结论提示SGLT-2 抑制剂在降低脆性糖尿病患者血糖水平的同时还能改善患者血糖波动的幅度。
Vallianou 等[16]研究结果提示,与对照剂组比较,观察组除降低FPG、血糖波动的幅度外,每天胰岛素的使用量也明显减少,结论认为SGLT-2 抑制剂在平稳降糖的同时还能影响胰岛素的应用剂量。本研究结果显示, 观察组患者在联用SGLT-2 抑制剂治疗后,胰岛素使用剂量不仅低于本组治疗前,亦低于对照组治疗后,差异有统计学意义(P<0.05),与Vallianou 等[16]研究结果相符,也进一步验证SGLT-2 抑制剂能降低脆性糖尿病患者胰岛素强化治疗方案中胰岛素使用量。相关研究已经证实,SGLT-2 抑制剂降糖机理并不依赖于机体胰岛β 细胞的功能,不但不会影响其分泌胰岛素量,还可升高胰岛α 细胞敏感性,促进其分泌胰升糖素,同时通过降低高血糖毒性而发挥对胰岛β细胞功能的保护作用[17-18]。本研究结果显示,观察组在联用SGLT-2 抑制剂治疗后,低血糖和严重低血糖的发生率均低于对照组,差异有统计学意义(P<0.05),进一步证实上述降糖机理,可见SGLT-2 抑制剂在平稳降糖的同时明显降低低血糖不良事件的概率。
综上所述,脆性糖尿病患者于胰岛素强化基础上联用SGLT-2 抑制剂方案治疗, 可显著降低血糖水平,减少血糖波动幅度,同时能减少胰岛素的应用剂量以及低血糖事件概率。

