腹腔镜胆囊切除术联合腹腔镜胆总管探查术治疗胆囊及肝外胆管结石并发轻症急性胆源性胰腺炎的临床效果
林木本 吴培信 朱法清 林国文 钟尚茵
广东省廉江市人民医院普通外科,广东廉江 524400
胆囊及胆管结石均为常见胆道系统疾病,部分患者会并发胆囊炎、胆源性胰腺炎等症状。 既往临床多采用开腹胆囊切除术联合开腹胆总管探查术(open cholecystectomy combined with open common bile duct exploration,OC+OCBDE)对该病患者进行治疗,此术式虽可有效清除结石,但部分患者在此术式治疗后的恢复难度较大[1]。近年来,微创技术理念已逐渐深入肝胆结石治疗当中,其中腹腔镜胆囊切除术联合腹腔镜胆总管探查术(laparoscopic cholecystectomy combined with laparoscopic common bile duct exploration,LC+LCBDE)治疗为目前较受关注的治疗手段之一[2]。本研究对胆囊及肝外胆管结石并发轻症胆源性胰腺炎患者分别施以OC+OCBDE 及LC+LCBDE 治疗,旨在分析LC+LCBDE 治疗的有效性及安全性。
1 资料与方法
1.1 一般资料
选取2017年1月至2020年12月廉江市人民医院收治的88 例胆囊及肝外胆管结石并发轻症急性胆源性胰腺炎患者作为研究对象, 采用掷硬币法分为开腹组(n=46)与腔镜组(n=42)。 开腹组中,男27例,女19 例;年龄47~85 岁,平均(64.63±7.45)岁;结石平均直径为10~14 mm,平均(12.57±0.83)mm。 腔镜组中, 男21 例, 女21 例;年龄45~84 岁, 平均(64.82±7.38) 岁; 结石平均直径为9~14 mm, 平均(12.64±0.72) mm。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。 纳入标准:所有患者入院均有典型轻症急性胰腺炎临床表现, 包括腹痛、腹胀症状,白细胞、谷氨酸-丙酮酸转氨酶(alanine Aminotransferase,ALT)、总胆红素(total bilirubin,TBil)、血清淀粉酶(serum amylase,AMS)的升高,术前经B 超、CT 或MRCP 的影像学检查确诊为胆囊及肝外胆管结石并发轻症急性胆源性胰腺炎。排除标准:①具有多次开放性手术史; ②严重胸腹腔感染或胰腺炎患者;③疑似有肿瘤组织阻塞胆道者。 本研究已经医学伦理委员会审核批准, 入组患者及家属已签署知情同意书。
1.2 方法
开腹组行OC+OCBDE 治疗:全麻后患者平卧位,取右侧腹直肌纵形切口长约12 cm, 入腹后探查胆囊、胆管及胰腺情况,解剖胆囊三角,结扎胆囊管及胆囊动脉,采用顺逆行结合法切除胆囊,于胆总管十二指肠上段前壁作一纵行切口,用取石钳取石,并用电子胆道镜检查肝内外胆管结石及胆道炎症与狭窄情况,残余结石应用取石网篮逐一取出,反复冲洗至胆道干净。 放置T 管,4-0 可吸收线间断缝合胆总管切口,文氏孔放置引流管与T 管分别经右侧腹壁戳孔引出固定,逐层缝合关腹。 6~8 周后行胆道造影或胆镜检查无结石残留后拔除T 管。
腔镜组行LC+LCBDE 治疗:气管插管全身麻醉后,取头高脚低位,左侧倾斜30°,建立气腹,四孔法分别于脐下、剑突下、右锁骨中线肋缘下2 cm 处、右腋前线平脐置入Trocar,探查胆囊及胰腺情况,解剖胆囊三角,夹闭并离断胆囊管及胆囊动脉,切除胆囊;分离显露胆总管上段, 用电钩于胆总管前壁纵行切开约1.0~1.5 cm,吸出胆汁,无损伤钳或吸引器头挤压胆总管下段与十二指肠,取出部分结石,自剑突下Trocar置入电子胆道镜,探查肝内外胆管,查看结石及胆道炎症与狭窄情况, 残余结石应用取石网篮逐一取出,反复冲洗至胆道干净。 放置T 管,4-0 可吸收线间断缝合胆总管切口,文氏孔放置引流管与T 管分别经右侧穿刺孔引出。 6~8 周后行胆道造影或胆镜检查无结石残留后拔除T 管。
1.3 观察指标
比较两组患者手术治疗相关指标、手术前1 d 及术后7 d 的血清学指标水平及住院期间不良反应发生率。 手术治疗相关指标包括两组患者手术时间、术中出血量、一次性结石清除率、术后首次肛门排气时间、术后可进食时间以及住院时间。 一次性结石清除率以术后7 d 腹部影像学检查显示无残留结石为清除有效[3]。 两组患者血清学检测项目包括谷草转氨酶(aspartate aminotransferase,AST)、AMS、ALT、TBil 水平,血清学指标水平检测使用BC-20S 全自动三分群血液细胞分析仪[迈瑞医疗国际股份有限公司,粤食药监械(准)字2011 第2230544 号]。 比较两组患者住院期间发生胆漏、胆管炎、创口感染、胆道出血、胰腺坏死等不良反应的概率。
1.4 统计学方法
采用SPSS 22.0 统计学软件进行数据分析, 计量资料用均数±标准差(±s)表示,两组间比较采用t 检验;计数资料采用率表示,组间比较采用χ2检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者手术治疗相关指标的比较
腔镜组术中出血量少于开腹组,术后首次肛门排气时间、术后可进食时间早于开腹组,住院时间短于开腹组,差异有统计学意义(P<0.05);两组患者手术时间比较,差异无统计学意义(P>0.05)(表1)。开腹组一次性结石清除43 例(93.48%),腔镜组一次性结石清除40 例(95.24%),两组患者一次性结石清除率比较,差异无统计学意义(χ2=0.127,P=0.722)。
表1 两组患者手术时间、术中出血量、术后首次肛门排气时间、进食时间、住院时间的比较(±s)

表1 两组患者手术时间、术中出血量、术后首次肛门排气时间、进食时间、住院时间的比较(±s)
组别 例数 手术时间(min) 术中出血量(ml) 术后首次肛门排气时间(h) 进食时间(h) 住院时间(d)开腹组腔镜组t 值P 值46 42 116.37±26.76 117.47±25.59 0.077 0.936 73.72±18.56 42.73±20.52 3.063 0.041 49.05±6.24 32.85±5.17 4.907 0.026 38.57±5.11 22.73±5.61 5.692 0.022 10.53±2.09 8.26±1.25 4.661 0.028
2.2 两组患者手术前后血清学指标水平的比较
术前及术后7 d,两组患者AST、ALT、TBil、AMS水平比较,差异无统计学意义(P>0.05);术后7 d,两组患者AST、ALT、TBil、AMS 水平均低于本组术前水平,差异无统计学意义(P>0.05)(表3)。
表2 两组患者手术前后血清学指标水平的比较(±s)
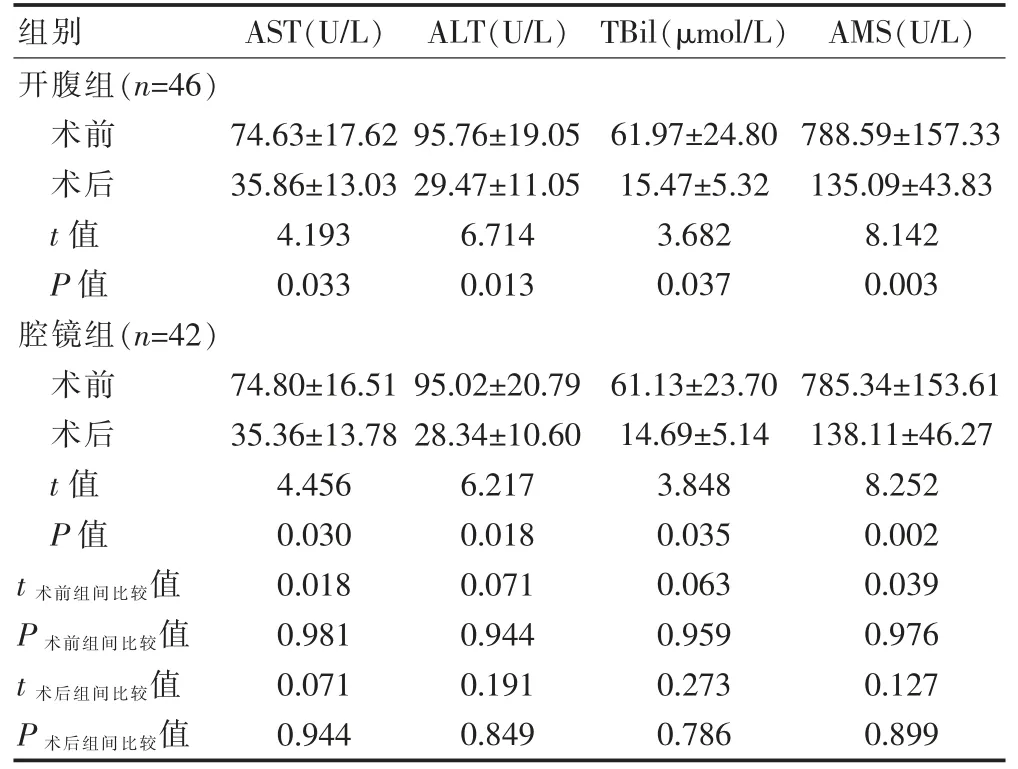
表2 两组患者手术前后血清学指标水平的比较(±s)
注 AST:谷草转氨酶;ALT:谷氨酸-丙酮酸转氨酶;TBil:总胆红素;AMS:血清淀粉酶
组别 AST(U/L) ALT(U/L) TBil(μmol/L) AMS(U/L)开腹组(n=46)术前术后t 值P 值腔镜组(n=42)术前术后t 值P 值74.63±17.62 35.86±13.03 4.193 0.033 95.76±19.05 29.47±11.05 6.714 0.013 61.97±24.80 15.47±5.32 3.682 0.037 788.59±157.33 135.09±43.83 8.142 0.003 t 术前组间比较值P 术前组间比较值t 术后组间比较值P 术后组间比较值74.80±16.51 35.36±13.78 4.456 0.030 0.018 0.981 0.071 0.944 95.02±20.79 28.34±10.60 6.217 0.018 0.071 0.944 0.191 0.849 61.13±23.70 14.69±5.14 3.848 0.035 0.063 0.959 0.273 0.786 785.34±153.61 138.11±46.27 8.252 0.002 0.039 0.976 0.127 0.899
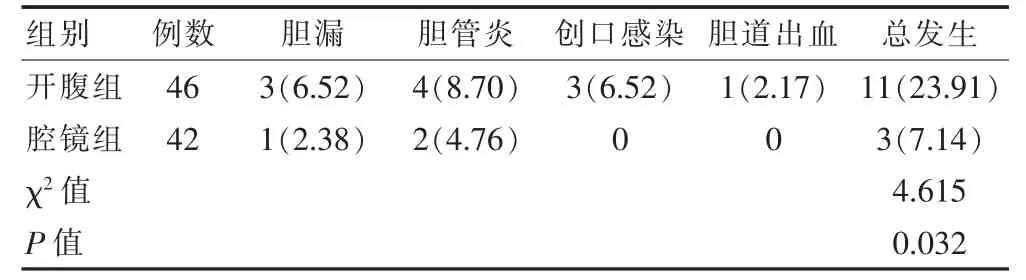
表3 两组患者不良反应总发生率的比较[n(%)]
2.3 两组患者不良反应总发生率的比较
两组患者均未发生胰腺坏死。腔镜组住院期间的不良反应总发生率低于开腹组,差异有统计学意义(P<0.05)(表4)。
3 讨论
急性胆源性胰腺炎是指由胆道结石、细菌感染等引起胰管梗阻,胰管黏膜屏障损害,胰液外溢,胰腺组织自我消化,形成急性胰腺炎,发病与下列因素有关:①胆管结石嵌顿Vater 壶腹部或Oddi 括约肌导致该部位的痉挛水肿,从而导致胆管和胰管共同通道阻塞,致使胆汁逆行进入胰管,从而激活胰酶;②胆管梗阻致使胆管感染时,细菌可经共同通道或经共通的淋巴回流进入胰腺[4-5]。 针对此类患者的治疗,除常规胃肠减压、抗感染、抑制胰酶分泌、补液等治疗外,应用外科手术解除胆道梗阻、 切除病变组织是治疗的关键,OC+OCBDE 和LC+LCBDE 是最常用的两种手术术式。
本研究结果显示, 腔镜组术中出血量少于开腹组,腔镜组术后首次肛门排气时间、进食时间早于开腹组,住院时间短于开腹组,差异有统计学意义(P<0.05);两组患者手术时间、一次性结石清除率比较,差异无统计学意义(P>0.05),提示LC+LCBDE 可加速胆囊及肝外胆管结石并发轻症急性胆源性胰腺炎患者术后恢复进程。
OC+OCBDE 术中需进行开关腹操作, 大的手术创面会增加出血量,手术创口较大,术后切口疼痛影响早期下床活动,并且术野的显露对腹腔胃肠道等脏器的干扰较大,术后胃肠功能恢复较慢[6-7]。
LC+LCBDE 术中创伤面积较小,机体因机械性操作而产生应激反应的可能性较低。两组患者手术均应用电子胆道镜精准取石,对Oddi 括约肌的影响较小,不易引发Oddi 括约肌痉挛及水肿症状, 有效阻止胆汁回流对胰消化酶的刺激, 有助于保证机体肝脏、胰腺功能不受到术中机械性操作影响,避免胆汁排泄通道阻塞而加重胰腺炎症损伤的情况,避免继发胰腺坏死[8-9]。本研究结果显示,术后7 d,两组患者AST、ALT、TBil、AMS 水平比较,差异无统计学意义(P>0.05),提示OC+OCBDE 及LC+LCBDE 均能有效切除胆囊、清除肝外胆管结石,改善肝功能,降低血淀粉酶,促进患者恢复,且效果相近。 结石聚集所致胆道梗阻会导致肝循环失常进而诱发炎症,影响肝细胞能量代谢[10-13]。由于两种术式均可有效清除肝外胆管梗阻的结石,减轻胆道梗阻对胰腺的刺激,因此术后患者机体微循环得以改善,肝实质细胞血氧供应复常,肝功能得以恢复,胰腺炎症得以控制[14-16]。 本研究结果显示,腔镜组不良反应总发生率低于开腹组, 差异有统计学意义(P<0.05), 提示LC+LCBDE 治疗的安全性较显著。OC+OCBDE 术中操作较LC+LCBDE 欠精细及胆汁易对切口的污染,可能会增加胆漏、切口感染等相关并发症的发生,LC+LCBDE 对周围正常组织损伤较轻,机体能量消耗较少,局部细胞代谢得以维持,自然不易引起额外感染或其他不良反应[17-19]。
综上所述,OC+OCBDE 与LC+LCBDE 均可有效切除病变胆囊及清除肝外胆管结石,以上两种术式对胆囊及肝外胆管结石并发轻症急性胆源性胰腺炎患者均能改善肝功能,控制胰腺炎症。 对患者施以LC+LCBDE 治疗可加速其胃肠功能恢复进程, 减少创口感染、胆道出血等不良反应的发生,可促进快速康复,是值得临床推广的微创手术方式。

