鼻内窥镜下泪囊鼻腔吻合置管术治疗人工鼻泪管取出后复发性泪囊炎
张 懿,杨 华,杨晓钊,郑 璇
0引言
逆行人工鼻泪管置入术因其微创、操作简单[1-2]已成为目前临床上治疗慢性泪囊炎的常见术式,术后取出人工鼻泪管后仍约有15%~20%[3]患者流泪、溢脓症状无法缓解,严重影响患者的生活方式及社会交往。针对此类复发性泪囊炎其治疗原则为重塑泪液引流通道、减轻或去除泪囊内炎症,随着鼻内镜技术和眼鼻交叉学科的发展,鼻内窥镜下泪囊鼻腔吻合术越来越被眼科医生所接受[4-5],我科亦于2016年开展该项技术,自2018年始我们应用鼻内窥镜下泪囊鼻腔吻合置管术治疗人工鼻泪管取出后复发性泪囊炎患者73例73眼,取得满意的效果,现报告如下。
1对象和方法
1.1对象采用回顾性研究方法,收集2018-01/2019-11于我院眼科就诊的人工鼻泪管取出后复发性泪囊炎患者73例73眼。纳入标准:(1)所有患者均为在我科行泪道逆行人工鼻泪管置管术(置管留置时间为3mo)后经泪道冲洗明确诊断为复发者;(2)患者为单眼发病。排除标准:(1)全身情况差,无法耐受手术者;(2)有眼眶骨折、鼻骨骨折、严重鼻中隔偏曲、鼻甲肥大、鼻窦及鼻腔肿瘤者;(3)依从性差,无法配合完成随访者。本研究方案经西安市第一医院伦理委员会批准,所有患者或授权家属在充分了解治疗方案的前提下签订了知情同意书。
1.2方法
1.2.1手术设备及材料视角为0°的鼻内镜系统,Medtronic动力系统,8号泪道探针、泪点扩张器、含记忆导丝的泪道探针、双泪小管置入式人工泪管,止血海绵,美乐胶。
1.2.2术前准备常规术前抽血检查,排除全身麻醉禁忌证;术眼使用左氧氟沙星滴眼液4次/日,连用3d,预防感染;术侧鼻腔使用盐酸赛洛唑啉鼻用喷雾剂2次/日,连用3d,减少术中出血;术前修剪鼻毛,暴露手术视野;行泪囊造影检查,明确泪囊大小及位置。
1.2.3手术方法患者仰卧位,行全身麻醉,常规消毒、铺巾;肾上腺素与生理盐水1∶10混合后浸湿棉片,鼻内窥镜下填塞中鼻道收缩鼻腔黏膜5min;于鼻腔外侧壁定位泪囊(上界:中鼻甲附着处;前界:上颌骨额突;后界:钩突),在此处用剥离子做一向后方翻转的鼻腔黏膜瓣(约1cm×1.2cm大小),暴露泪颌缝;用直径为5mm的动力系统磨头打磨上颌骨额突处骨质造0.8cm×1cm大小的骨窗,暴露泪囊内侧壁;巩膜穿刺刀自上而下全层切开泪囊壁,清理泪囊内及泪总管处增殖物;记忆导丝分别经由上、下泪小管、泪总管、鼻腔造瘘口置入双泪小管置入式人工泪管并在鼻腔固定;对合铺平鼻腔黏膜及泪囊黏膜用美乐胶黏合,止血海绵填塞止血。术后应用左氧氟沙星滴眼液4次/日,用药2wk、丙酸氟替卡松鼻喷雾剂喷鼻2次/日,用药3mo;术后2wk,1、3、6mo分别于鼻腔内窥镜下清理鼻腔内淤血及分泌物,检查造瘘口情况,如有造瘘口处黏膜增殖,及时清除,术后3mo取出双泪小管置入式人工泪管。
1.2.4指标观察(1)依据王婷婷等[6]关于泪囊大小的定义:泪囊横径<2mm为小泪囊,泪囊横径2~5mm为中泪囊,泪囊横径>5mm为大泪囊,参照泪囊造影回报结果中横径大小的分别统计眼数。(2)术后2wk,1、3、6mo对患者行造瘘口面积测量。测量方法见图1、2:(1)按图1将长为5cm的细杆成一定角度折弯固定在鼻腔内窥镜前,使细杆前端距离镜头前端距离固定为1.5cm,调整图片传输系统的放大倍数为2.5倍使细杆前端不落入照片内;(2)鼻腔内窥镜距造瘘口处1.5cm拍照(图2),每人拍照3张,测量出圆的平均半径r,用公式造瘘口面积=πr2算出最终数值。
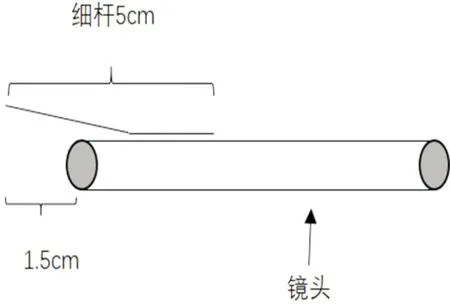
图1 镜头前细杆固定示意图。
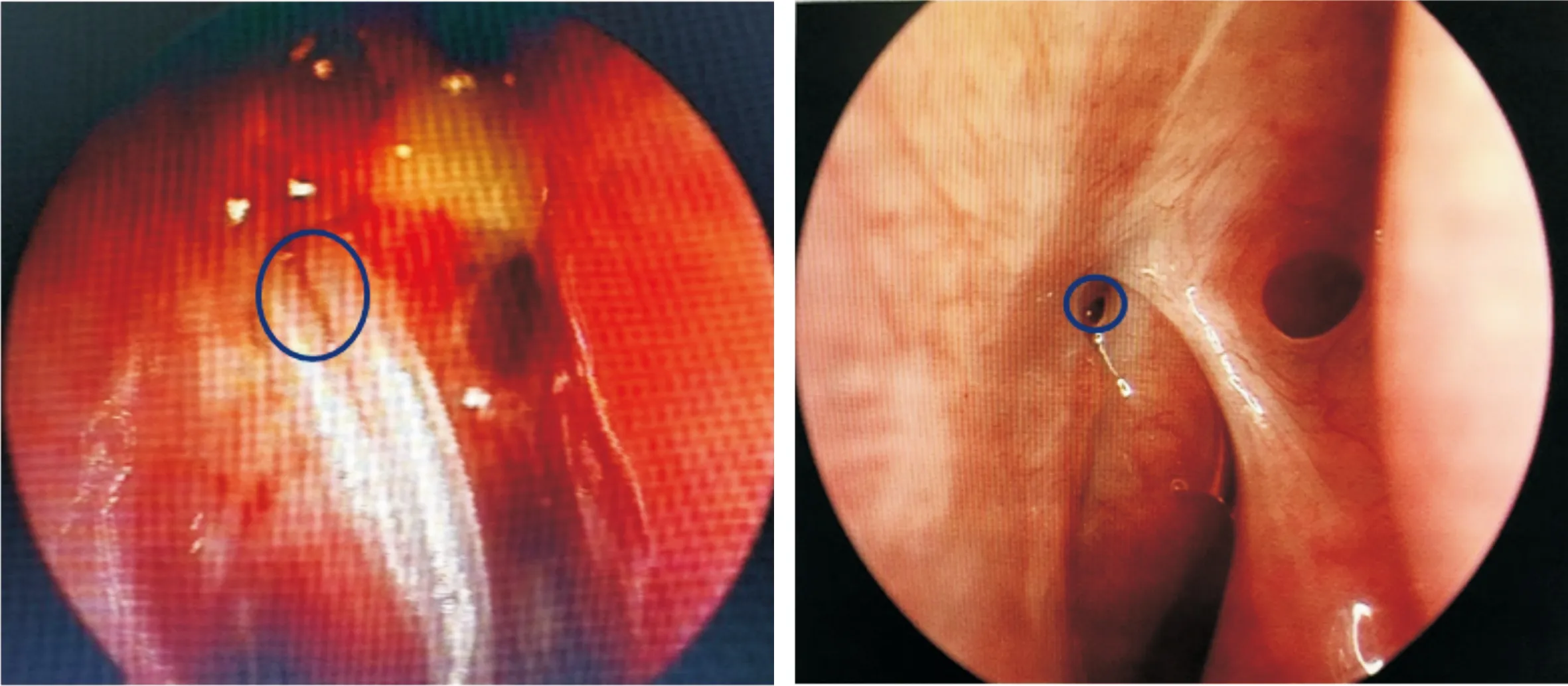
图2 造瘘口面积测量示意图。
疗效判定标准[7-9]:治愈:鼻内镜下泪囊造瘘口形成,上皮化良好,泪道冲洗通畅,流泪、溢泪症状消失;好转:鼻内镜下可见泪囊造瘘口形成,上皮化良好,冲洗泪道通畅或加压通畅,流泪、溢泪症状缓解;无效:鼻内镜下可见泪囊造瘘口闭锁,泪道冲洗不通,流泪、溢泪症状无改善;有效率=(治愈眼数+好转眼数)/总眼数×100%。
2结果
收集人工鼻泪管取出后复发性泪囊炎患者73例73眼,其中男17例17眼,女56例56眼;年龄36~62岁。73眼中大泪囊者13眼(18%),中泪囊者26眼(36%),小泪囊者34眼(47%),见图3~5。术后2wk,1、3、6mo泪囊造瘘口面积差异有统计学意义(F=1028.34,P<0.05)。术后6mo造瘘口面积较术后2wk,1、3mo分别显著减少了14.08±0.68、10.49±0.75、0.31±0.23mm2,不同时间点两两比较的结果见表1,图6。术后2wk,1、3、6mo有效率分别为100%、93%、88%、85%,见表2。

图3 泪囊大小为长18mm、宽8.6mm、前后径15mm(箭头示泪囊)。
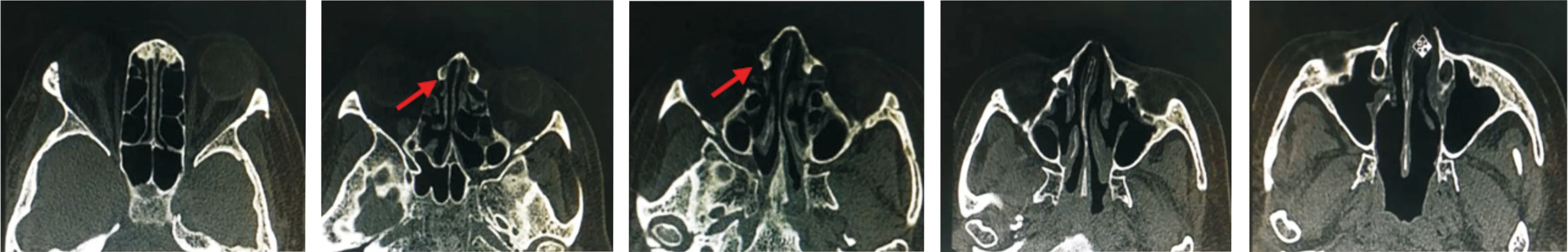
图5 泪囊未显影(箭头示泪囊窝处)。
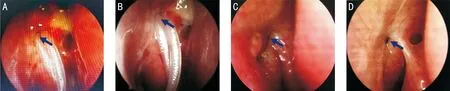
图6 术后不同时间点泪囊造瘘口图示(箭头所示) A:术后2wk;B:术后1mo;C:术后3mo;D:术后6mo。

表1 术后不同时间点泪囊造瘘口面积比较

表2 术后不同时间点有效率比较
3讨论
慢性泪囊炎为眼科常见疾患,临床可表现为长期的流泪、溢脓,引起眼表局部炎症,临近器官感染,甚至眼内炎危及患者视功能,严重影响生活质量。20世纪90年代,Song等[10]首次应用泪道支架治疗慢性泪囊炎并取得了较好的效果,此后塑料、硅胶、金属等材质的人工泪管亦得到了普遍使用[11]。目前人工泪管材质多为聚氨基甲酸乙酯,留置时间一般为3mo,但人工鼻泪管取出后仍有患者流泪、溢脓症状无法缓解;关于其复发的原因,步建平等[12]研究认为与泪囊内壁受到刺激而表现出的黏膜萎缩、黏膜内壁息肉、泪囊容积减小有关;张丹等[13]发现复发性泪囊炎患者泪囊内持续性炎症可致细菌定值、瘢痕生长、阻碍泪液的引流进一步产生黏液或脓性分泌物,形成恶性循环。本研究结果发现,中、小泪囊例数占总数的82%(60/73),亦从形态学上印证了既往关于复发性泪囊炎成因的研究结论。
鼻内窥镜下泪囊鼻腔吻合术后泪囊造瘘口处肉芽组织增殖、瘢痕挛缩导致造瘘口缩小甚至黏连是慢性泪囊炎复发的主要原因,而术中联合人工泪管置入是否能减少复发目前仍有争议。徐菁等[15]回顾性研究24例24眼慢性泪囊炎患者经由鼻内镜下泪囊鼻腔吻合术联合留置支撑管3mo后拔管,并随访2a,发现有效率高达95.8%;侯正玉等[16]认为针对小泪囊的慢性泪囊炎患者行鼻内镜下泪囊鼻腔吻合联合置管术随访3mo,在吻合口面积及疗效方面均优于单纯鼻内镜下泪囊鼻腔吻合术;周一龙等[17]发现环形人工泪管植入对鼻内窥镜下鼻腔泪囊吻合术的疗效无明显影响,在一定程度甚至导致造瘘口周围组织增生。本研究针对人工鼻泪管取出后复发性泪囊炎应用鼻内窥镜下泪囊鼻腔吻合置管术治疗,发现术后6mo造瘘口面积虽较术后2wk,1、3mo减小,但仍处于较好的开放状态,分析其疗效良好的原因可能与以下几点有关:(1)双泪小管置入式人工泪管为硅胶材质,组织相容性及耐受性好,其置入可使泪道黏膜及鼻腔黏膜有充足的时间修复并沿置管建立起健康的生理性通道[18-20];(2)此类患者因病程长或多次泪道冲洗,多为小泪囊且合并泪小管及泪总管不同程度的阻塞或狭窄,术中联合双泪小管置入式人工泪管的置入,可同时对泪小管、泪总管起到引流作用;(3)泪道置管有一定的体积,能最大限度的抵抗黏膜组织愈合过程中的挛缩效应对造瘘口的影响[21-22];(4)有研究认为长时间留置人工泪管可刺激造瘘口处肉芽组织产生、影响泪小管括约肌的功能[15],因此,我们将双泪小管置入式人工泪管取出的时间定为3mo,这与徐菁等[15]、孙昊等[23]的研究结果相似。
为提高手术成功率,我们的经验为:(1)经上、下泪小管置入双泪小管置入式人工泪管时应沿着泪道走形方向行进、切忌粗暴,导致假道形成;且固定位置不应太高,避免泪小点撕裂及对造瘘口黏膜的刺激;(2)泪囊泵[24-26]机制和泪小管泵[27-28]机制为近年来泪液引流基础研究热门话题,鼻内窥镜下泪囊鼻腔吻合术后因泪囊切开,泪囊泵功能丧失,提示手术解除梗阻使泪小管泵机制不同程度的恢复及其在泪液引流中的重要作用,因此在术中将泪囊壁全层切开过程中,应注意保护泪总管及泪小管;(3)美乐胶具有诱导细胞活性、改善黏膜愈合、为有序胶原提供合适环境、抑制纤维瘢痕组织形成、促进黏膜组织愈合、组织相容性好、可自行分解等优点[29],术中应用可提高疗效;(4)术后合理用药及定期复查:包括抗生素点眼治疗、鼻腔局部糖皮质激素的使用[30]、泪道冲洗、鼻腔内窥镜下的鼻腔检查。
综上所述,我们认为鼻内窥镜下泪囊鼻腔吻合置管术治疗人工鼻泪管取出后复发性泪囊炎随访6mo疗效肯定,目前因样本数量少,随访时间短,结论可能存在局限性,后期仍需扩大样本量、增加随访时间,开展多中心随机对照研究探讨该术式的远期疗效。
2杨静雯,单武强,王娜,等. 泪道逆行置管联合妥布霉素地塞米松治疗成人泪道阻塞的效果. 临床医学研究与实践 2019;4(21):1-2
- 国际眼科杂志的其它文章
- Assessment of macular vascular network after panretinal photocoagulation in the patients with diabetic retinopathy by OCTA
- Study on the sequence of morphological and angiographic changes due to intraocular pressure elevation in the optic nerve head
- 傅里叶域光学相干断层扫描仪测量角膜上皮厚度参数鉴别早期圆锥角膜
- 内质网应激在年龄相关性黄斑变性中的研究进展
- 加替沙星和左氧氟沙星对急性细菌性结膜炎有效性与安全性的Meta分析
- 地塞米松诱导的人小梁网基因表达谱变化及生物信息学分析

