超声联合MRI检测对胎盘植入的诊断价值
王旁逸,李 湛,覃秋菊
(深圳市龙岗区妇幼保健院超声医学科,广东 深圳 518172)
胎盘植入是胎盘组织不同程度地侵入子宫肌层的一种疾病的统称,其中包括胎盘植入、胎盘粘连及穿透性胎盘植入,通常产妇分娩后胎盘可自行从子宫壁脱离,但若存在胎盘植入现象,产妇分娩后可出现全部或部分胎盘附着子宫壁,因此,胎盘植入可导致产后严重休克、出血,具有较高的发病率,是产科危重的并发症之一。胎盘植入具有发病急的特点,同时非常危险,除了在产中、产后引起产妇大出血外,还可引起产妇子宫破裂与继发性感染,使产妇与胎儿的生命安全受到严重威胁[1]。临床中通常使用超声检查与磁共振成像(MRI)检测作为胎盘植入的诊断检查方式,该方式具有无创、安全的特点,但单独检查均存在一定程度上的漏诊、误诊的现象[2]。基于此,本研究旨在探讨超声联合MRI检测诊断胎盘植入的应用价值,为后期治疗提供参考,现报道如下。
1 资料与方法
1.1 一般资料回顾性分析2019年5月至2021年1月深圳市龙岗区妇幼保健院接收的60例疑似胎盘植入患者的临床资料,年龄21~38岁,平均(29.13±5.29)岁;孕周26~38周,平均(32.58±2.02)周;有剖宫产史32例,无剖宫产史28例。纳入标准:符合《临床诊疗指南:妇产科学分册》[3]中关于妊娠并发症的诊断标准者;具有子宫肌瘤手术、清宫术,以及药物流产史、人工流产史、前置胎盘等者;临床病例资料与影像学资料完整者;无其他产科并发症和合并症者;生命体征较平稳者等。排除标准:伴有先天畸形者;合并生殖系统疾病者等。本研究已经院内医学伦理委员会审核批准。
1.2 检验方法所有患者均进行超声检查与MRI检查。超声检查方法:采用GE Voluson E8彩色多普勒超声诊断仪对患者进行检测,需膀胱充盈时进行检查,指导患者仰卧位平躺,将探头频率调至3.5~5.0 MHz探查腹部,将探头频率调至5.5~7.5 MHz探查阴道,在检查腹部时,将探头与腹部垂直,进行动态及横向、纵向检查,除进行常规检查外需重点对胎盘位置进行观察,观察胎盘厚度、位置及胎盘边缘情况与子宫内部回声,将子宫实质内回声、肌壁间回声与胎盘后方着重进行检测,同时测量子宫肌壁厚度。如胎盘附着子宫前壁下段时着重观察子宫前壁与膀胱后壁之间的关系,以及膀胱后壁是否光滑,应了解子宫的形态,辨认子宫线,同时重点观察胎盘附着部位界限与子宫肌壁,并测量该处的子宫肌壁厚度,最后重点观察胎盘后方的血流信号。MRI检查:采用1.5 T/MR355机型的MRI检查仪对患者进行检测,指导患者仰卧于指定检查床,由患者耻骨联合处扫描至子宫底部,进行轴位自旋回波序列检测,从患者的轴位、冠状位、矢状位均进行检查,正常的子宫肌层由于血管非常丰富,呈现低信号带,采用相同序列诊断检查子宫外围肌层信号。
1.3 观察指标①将两种检查方式单独、联合检查与手术病理学检查的检出结果进行比较。②将以分娩后胎盘病理诊断结果为金标准。比较两种检查方式单独与联合检查的诊断效能,分别计算超声检查与MRI检查诊断的特异度、灵敏度及准确度。特异度=真阴性例数/(假阳性+真阴性)例数×100%,灵敏度=真阳性例数/(真阳性+假阴性)例数×100%,准确度=(真阳性+真阴性)例数/总例数×100%。③比较两种检查方式单独与联合检查的误诊率、漏诊率、阳性预测值、阴性预测值,误诊率=假阴性例数/(真阴性+假阳性)例数×100%,漏诊率=假阳性例数/(真阳性+假阴性)例数×100%,阳性预测值=真阳性例数/(真阳性+假阳性)例数×100%,阴性预测值=真阴性例数/(假阴性+真阴性)例数×100%。④分析典型病例超声检查与MRI检查的影像学特征。
1.4 统计学方法本研究采用SPSS 22.0统计软件分析数据,以[例(%)]表示计数资料,两组间比较行χ2检验,多组间比较采用χ2趋势检验。以P< 0.05为差异有统计学意义。
2 结果
2.1 两种检查方式单独、联合检查与病理学检查的检出结果比较60例疑似胎盘植入患者经手术病理检查后,确诊为阳性46例,阴性14例,阳性检出率为76.67%(46/60);超声检查与MRI检查联合诊断阳性检出率为75.00%(45/60),高于超声检查阳性检出率58.33%(35/60)与MRI检查阳性检出率66.67%(40/60),但差异无统计学意义(χ2,= 3.750,P> 0.05),见表1。
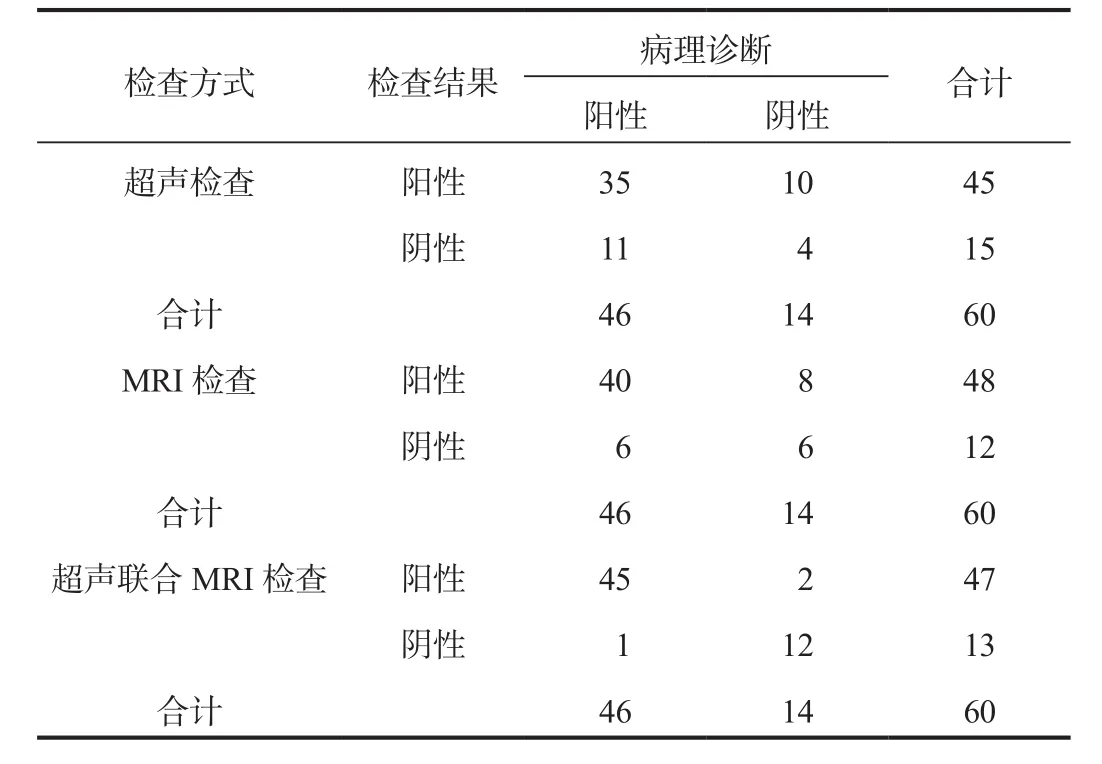
表1 两种检查方式单独、联合检查与病理学检查的检出结果比较(例)
2.2 两种检查方式单独与联合检查的诊断效能比较超声检查联合MRI检查的特异度、灵敏度、准确度均显著高于单独检查,差异均有统计学意义(均P< 0.05),而超声检查与MRI检查的特异度、灵敏度、准确度相比,差异均无统计学意义(均P> 0.05),见表2。
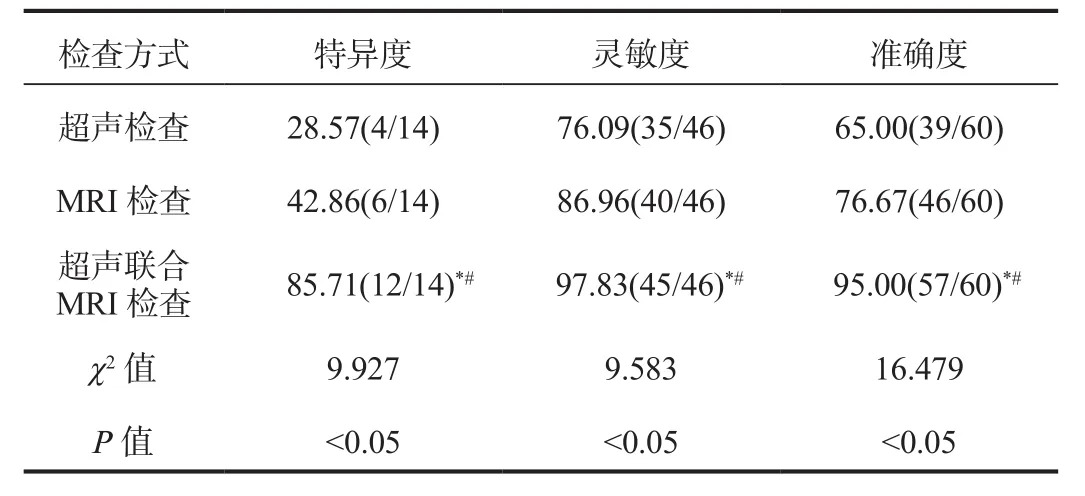
表2 两种方式单独与联合检查的诊断效能比较(%)
2.3 两种检查方式单独与联合检查的误诊率、漏诊率、阳性预测值、阴性预测值比较超声检查联合MRI检查的误诊率、漏诊率均显著低于单独检查,超声检查联合MRI检查的阳性预测值、阴性预测值均显著高于单独检查,差异均有统计学意义(均P<0.05),而超声检查与MRI检查相比,差异均无统计学意义(均P>0.05),见表3。
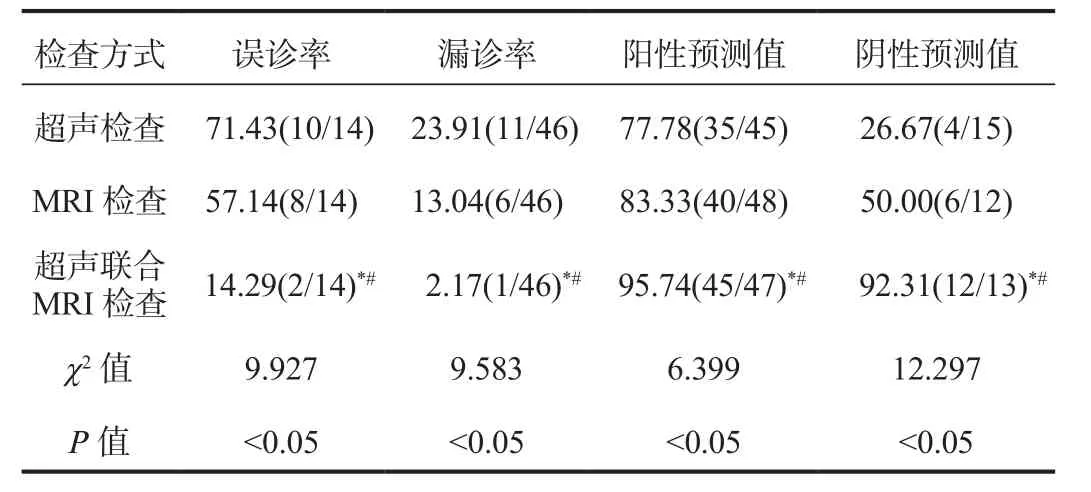
表3 两种检查方式单独与联合检查的误诊率、漏诊率、阳性预测值、阴性预测值比较(%)
2.4 典型病例患者:郑某,女,25岁,发现中央型前置胎盘3月余,无腹痛无阴道流血,孕36周5 d入院。术中:见腹膜与大网膜疏松粘连,予松解,进腹后见子宫前壁表面的胎盘组织,几乎穿透子宫,凸向浆膜层,表面紫蓝色,子宫下段形成良好,表面血管怒张,以左侧为甚。胎盘病理检查显示,部分绒毛血管扩张、充血,部分绒毛周纤维蛋白沉积,部分绒毛纤维素性坏死增多,局部绒毛梗死,散在钙化,胎膜后血肿形成,母体面见一破裂口。MRI检查显示,完全性(中央型)前置胎盘,胎盘完全覆盖切口瘢痕区,符合凶险性前置胎盘影像学诊断,见图1-A;胎盘与子宫下段前壁偏右侧分界欠清,不排除胎盘粘连可能,见图1-B。超声检查显示,胎盘与子宫前壁下段肌层分界不清,胎盘下缘完全覆盖宫颈内口,血流信号(CDFI)未见明显异常,见图2-A、图2-B。
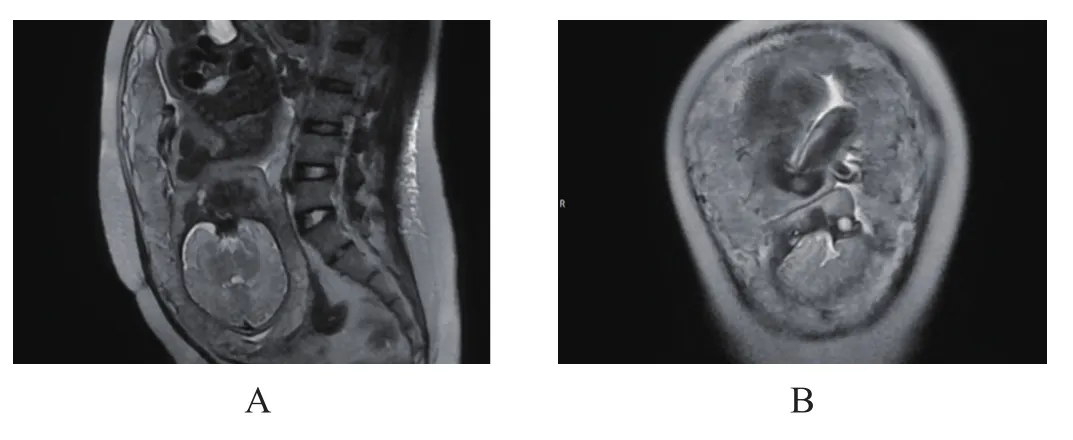
图1 MRI检查
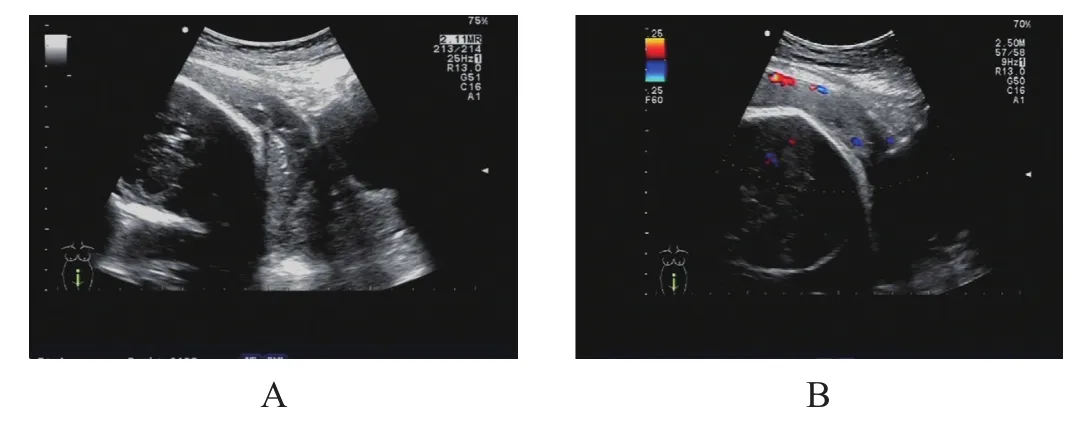
图2 超声检查
3 讨论
胎盘植入是以产后和产中的大量出血为主要临床表现的一种疾病,由于近年来女性的剖宫产和人工流产较为频繁,可导致其子宫内膜的受损,同时剖宫产女性子宫切口的瘢痕形成,使胎盘植入的风险增加;相关学者研究表明,瘢痕子宫产妇发生前置胎盘的风险较正常产妇高出5倍,其中发生胎盘植入、产后胎盘大出血的概率明显增加,因此,胎盘植入的早期诊断对保障产妇生命安全至关重要[4]。
超声检查是一种基于超声波的医学影像学诊断技术,使肌肉和内脏器官可视化,通常临床采用超声检查作为胎盘植入产妇的筛查检测手段,该检查方式为诊断胎盘植入疾病的首选方法,通过检查可确定胎盘的具体位置,实时生成图像,检查操作者可动态选择对诊断最有用的部分观察并记录,利于快速诊断,是预测胎盘植入最有效的方法,但因为声阻抗的差异过大,当探头与要探查的组织之间有气体时,超声显像质量较差,影响诊断结果[5]。MRI检测与超声诊断不同,MRI检查方式不用于疾病的常规检查,多用于评估子宫后壁胎盘植入和胎盘侵入子宫肌层的深度及宫旁组织与膀胱的受累程度评估[6]。虽然超声检查与MRI检测都可作为独立诊断子宫置入的检查方式,但两种检查方式均存在一定的误诊、漏诊率,若将两种检查方式联合使用,可相互弥补各自检查的不足,有效提升胎盘植入的检出率[7]。本研究结果表明,超声检查联合MRI检查胎盘植入患者的阳性检出率显著高于超声检查与MRI检查单独检查。
超声检查可准确地观察到胎盘实质与周边的血流情况,对胎盘植入具有一定的诊断价值,但超声的探查深度也是有限的,对远离体表的结构成像困难,导致诊断的敏感度存在较大差异[8];MRI检查具有分辨率高与平面成像的特点,同时能够清晰地观察到检查部位的血流变化,因此近年来临床应用率升高,但MRI检查诊断时间较长,操作繁琐,对于行动不便的患者无法进行床旁检测[9];但将超声检查与MRI检查联合使用时,能够相互弥补检查中存在的不足,提升诊断价值。本研究结果显示,超声检查联合MRI检查特异度、灵敏度、准确度、阳性预测值、阴性预测值均显著高于超声与MRI单独检查,超声检查联合MRI检查误诊率、漏诊率均显著低于超声与MRI单项检查,而超声检查与MRI检查相比,差异均无统计学意义,表明相比于超声检查与MRI检查单独检查,两者联合检查可提高胎盘植入患者临床诊断的特异度、灵敏度、准确度、阳性预测值、阴性预测值,降低误诊率与漏诊率,其诊断价值更高,与张金辉等[10]研究结果基本相符。
综上,相比于超声与MRI单项检查,两者联合检查在保证对胎盘植入病变诊断检出率的基础上,可提高临床诊断的特异度、灵敏度、准确度、阳性预测值、阴性预测值,降低误诊率与漏诊率,具有较高的诊断价值,但由于本研究样本量较少且选例范围较为局限,应扩大样本量进行进一步研究与探讨。

