成人重症监护病房肿瘤相关脓毒症的预后分析:一项5年单中心回顾性队列研究
赵磊 陈炜 甄洁 顾红燕 臧学峰 陆非平 刘阳
脓毒症是机体对感染反应失调而导致的危及生命的器官功能障碍[1],也是导致患者住院和死亡的一个主要原因[2-3]。随着肿瘤治疗的进步,患者生存期明显延长,但同时肿瘤及其治疗(如化疗、放疗、手术、骨髓移植和血液制品)会增加脓毒症的发生风险。20世纪90年代,据估计肿瘤患者占美国脓毒症住院人数的12%[4-5]。此外,肿瘤患者中估计有5%的住院原因是脓毒症[4]。但是肿瘤相关脓毒症的临床特征及预后与非肿瘤相关脓毒症患者有所不同。其中,肿瘤相关较非肿瘤相关脓毒症住院患者的住院死亡率高2.5倍[6-8];且30%的肿瘤死亡与脓毒症相关[9]。美国一项基于国家再入院数据库(national readmissions database,NRD)的全年龄组研究表明,肿瘤相关脓毒症患者住院病死率明显高于非肿瘤相关脓毒症患者[10]。目前我国仍缺乏有关方面的系统研究数据。本研究回顾性分析首都医科大学附属北京世纪坛医院重症医学科2016年1月至2020年12月收治的脓毒症患者数据资料,旨在比较肿瘤相关与非肿瘤相关脓毒症患者的临床特征、主要治疗措施及预后差异,以期为临床救治提供依据。
1 对象和方法
1.1 研究对象
从首都医科大学附属北京世纪坛医院科研数据系统收集2016年1月至2020年12月重症医学科收治的1325例成人脓毒症患者的临床资料。纳入标准:年龄≥18岁,符合2015年国际指南[1]对脓毒症3.0的诊断,住重症监护病房(intensive care unit,ICU)时间>24 h。排除标准:入ICU 24 h内死亡;合并自身免疫性疾病、肾病综合征和先天性免疫缺陷等。根据患者是否存在肿瘤性疾病,分为肿瘤相关脓毒症组与非肿瘤相关脓毒症组。本研究经首都医科大学附属北京世纪坛医院伦理委员会批准,并豁免患者知情同意,审批号:sjtkyll-lx-2021(19)。
1.2 资料收集
收集患者年龄、性别、入ICU时的急性生理与慢性健康Ⅱ(acute physiology and chronic health evaluationⅡ,APACHEⅡ)评分、感染部位等基本临床资料。同时收集患者入ICU后的首次血液检测指标:白细胞(white blood cell,WBC)计数、中性粒细胞比值(neutrophil ratio,NEU)、C-反应蛋白(C-reactive protein,CRP)、降钙素原(procalcitonin,PCT)等。住ICU期间的主要生命支持治疗及其参数:机械通气支持初始呼吸机参数,如呼气末正压(positive end-expiratory pressure,PEEP)、气道峰压(positive inspiratory pressure,PIP);连续性肾脏替代治疗(continuous renal replacement therapy,CRRT)时间,血浆置换、心脏临时起搏器使用情况;住ICU的总时间、住ICU期间合并感染及病原学种类、器官功能障碍个数、28 d生存率、住ICU期间的生存情况等。
1.3 统计学方法
采用SPSS 23.0软件进行统计分析。计量资料用夏皮洛-威尔克检验(Shapiro-Wilktest)进行正态分布检验,用Levene检验进行方差齐性分析,符合正态分布的计量资料以均数±标准差(±s)表示,组间比较采用独立样本t检验;不符合正态分布的计量资料采用M(Q1,Q3)表示,组间比较采用曼-惠特尼U(Mann-WhitneyU)检验,计数资料组间比较采用χ2检验。以双侧P<0.05为差异有统计学意义。
2 结果
2.1 基线资料
2016年1月至2020年12月,首都医科大学附属北京世纪坛医院重症医学科共收治5 827例危重患者,其中符合本研究纳入标准1 325例,占同期ICU收治危重症患者的22.74%,其中肿瘤相关脓毒症493例,非肿瘤相关脓毒症832例。两组患者在年龄和性别分布上差异无统计学意义(P>0.05),但肿瘤相关脓毒症患者的APACHEⅡ评分高于非肿瘤相关脓毒症组患者(P=0.001)。两组患者入ICU时感染部位分布也有明显差异,主要表现为肿瘤相关脓毒症组呼吸道感染比例较低,而消化道、泌尿系统、血液、中枢神经、皮肤软组织和其他部位的感染比例较高(均P<0.001)。入ICU时感染相关指标,如WBC、NEU、CRP、PCT等两组差异无统计学意义(均P>0.05)。见表1。总之,肿瘤相关脓毒症患者入院病情较非肿瘤相关脓毒症患者严重,且感染部位呈现出不同的特点。

表1 肿瘤相关脓毒症和非肿瘤相关脓毒症患者入ICU时的基线资料Tab.1 Baseline characteristics of patients with cancer-related sepsis and non-cancer-related sepsis at ICU admission
2.2 ICU内的生命支持措施比较
肿瘤相关脓毒症组和非肿瘤相关脓毒症组主要的生命支持手段中,机械通气例数和时间差异有统计学意义(均P<0.05),但初始PEEP和PIP差异无统计学意义(均P>0.05)。肿瘤相关脓毒症组患者接受CRRT支持的例数和时间均高于非肿瘤相关脓毒症组患者(均P<0.05),血浆置换和心脏临时起搏器支持的比例差异无统计学意义(均P>0.05)。见表2。总之,肿瘤相关脓毒症和非肿瘤相关脓毒症的病情特点不同,给予生命支持的方式也不同。
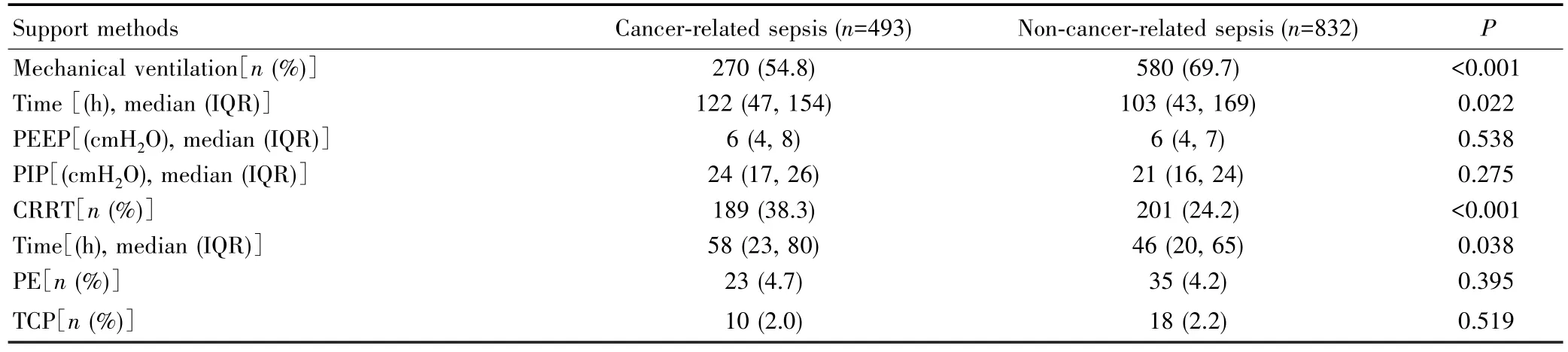
表2 肿瘤相关脓毒症组和非肿瘤相关脓毒症组入ICU后主要生命支持措施的比较Tab.2 Comparison of main life support methods between patients with cancer-related sepsis and non-cancer-related sepsis in ICU
2.3 感染病原、器官功能障碍和生存率的比较
肿瘤相关脓毒症组和非肿瘤相关脓毒症组细菌、病毒和支原体感染比例差异无统计学意义(均P>0.05),但肿瘤相关脓毒症组患者真菌感染和未确认病原的比例高于非肿瘤相关脓毒症组患者(均P<0.05)。两组患者的呼吸衰竭、休克、心力衰竭、肾功能不全、肝功能不全、胃肠功能障碍、凝血功能障碍的发生比例差异有统计学意义(均P<0.05),其中肿瘤相关脓毒症组的呼吸衰竭比例低于非肿瘤相关脓毒症,但其余则高于非肿瘤相关脓毒症组。非肿瘤相关脓毒症组的28 d生存率和住ICU期间的总生存率高于肿瘤相关脓毒症组(均P<0.001)。见表3。总之,肿瘤相关脓毒症患者的病原和器官功能障碍均有自身特点,生存率也明显下降,提示救治难度增加。
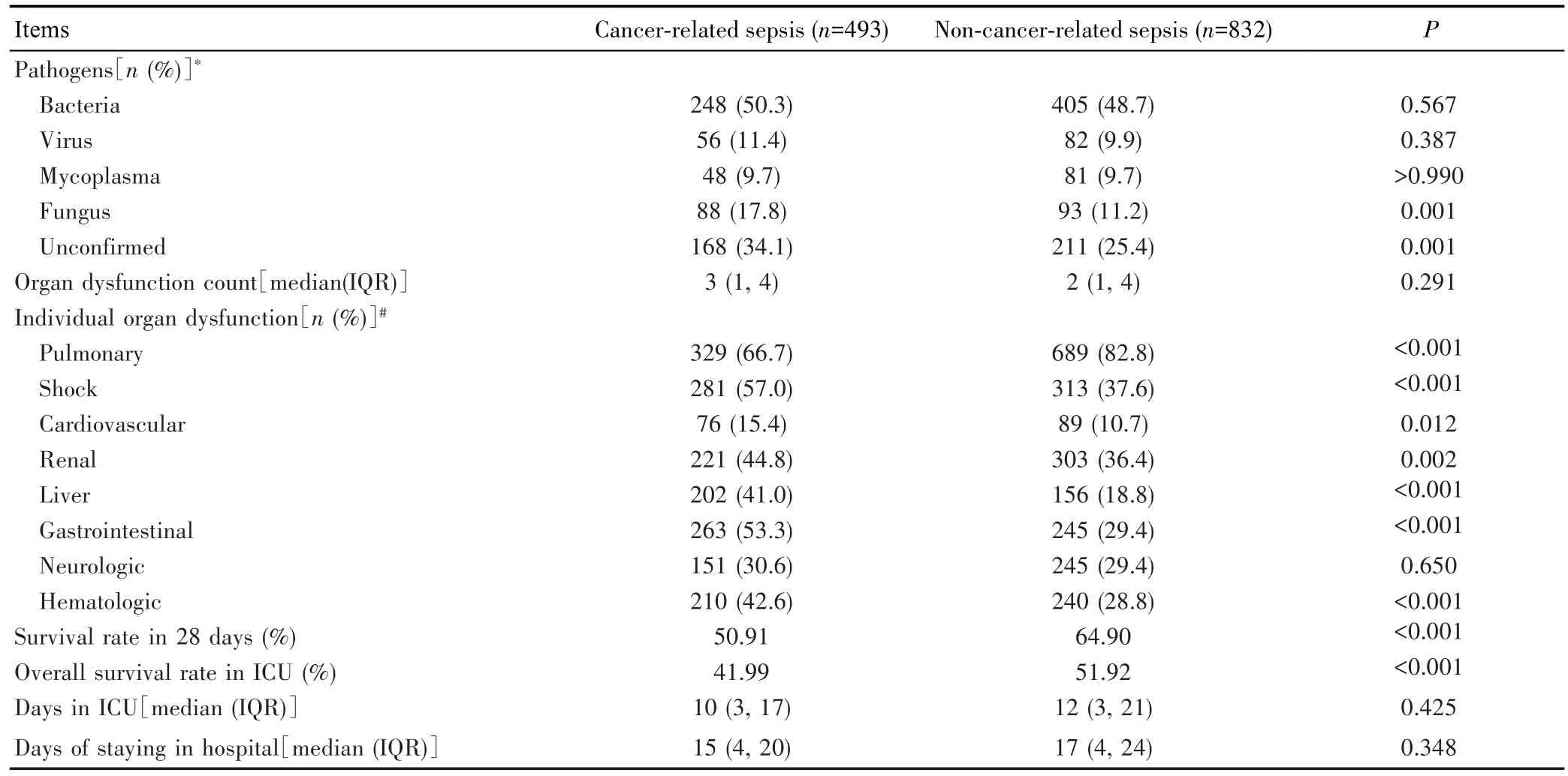
表3 肿瘤相关脓毒症组和非肿瘤相关脓毒症组入ICU后感染病原、器官功能障碍和预后比较Tab.3 Comparison of pathogens,organ dysfunction and prognosis Between patients with cancer-related sepsis and non-cancer-related sepsis in ICU
3 讨论
本研究为单中心回顾性队列研究,脓毒症患者占ICU总收治患者的22.74%。肿瘤相关脓毒症占脓毒症总数的37.21%,28 d生存率为50.91%,而非肿瘤相关脓毒症28 d生存率为64.90%,说明提高脓毒症和肿瘤相关脓毒症的抢救仍是重症医学领域的重要任务之一。
数据显示,中国成人脓毒症患者病死率整体较高[11-12]。成人住院患者或住ICU 患者中,肿瘤相关脓毒症病死率为 26%~54%[10,13-15]。虽然有报道显示肿瘤相关脓毒症病死率有下降趋势,但也仍然处于较高水平[15]。本研究中肿瘤相关脓毒症和非肿瘤相关脓毒症患者的死亡率高于文献报道,可能与本院收治的晚期肿瘤相关脓毒症患者较多,病情重,且患者的平均年龄大,器官衰竭个数多且器官衰竭比例高,院内获得性感染病例高等原因有关。两组患者入ICU时APACHEⅡ评分均较高,且肿瘤相关脓毒症患者的评分更高,说明此类患者病情更严重。两组患者的感染部位也呈现出不同特点,主要表现为肿瘤相关脓毒症患者呼吸道感染比例较低,而消化道、泌尿系统、血液、中枢神经、皮肤软组织和其他部位的感染比例较高,考虑可能与肿瘤脓毒症院内来源多且大多为术后患者有关,也可能与肿瘤原发部位等因素有关。在感染病原方面,两组患者的细菌、病毒和支原体感染情况类似,但是肿瘤相关脓毒症患者真菌感染发生率明显高于非肿瘤相关脓毒症患者,这可能与肿瘤患者免疫力低下、营养不良、肠外营养支持比例高、入ICU前抗生素使用多、导管留置多等因素有关[16]。此外,肿瘤相关脓毒症患者未确认病原比例也明显高于非肿瘤相关脓毒症患者,也提示了此类患者免疫力低下,机会感染多,因此应加强重视肿瘤相关脓毒症患者的病原学留取和培养,充分利用如病原学测序等新手段发现致病原。此外,本研究还发现肿瘤相关脓毒症患者除呼吸衰竭与呼吸机使用率低于非肿瘤相关脓毒症组外,入ICU后重要器官功能障碍(肝、肾、胃肠、凝血)的发生率均明显高于非肿瘤相关脓毒症患者,需要CRRT等辅助治疗的比例也高于非肿瘤相关脓毒症患者,与既往报道基本一致[14]。因此,在临床工作中,肿瘤外科和内科医师应加强识别和检测重要器官衰竭情况,ICU医师早期参与治疗能有效改善预后。
总之,肿瘤相关脓毒症患者入住ICU时总体病情严重程度较非肿瘤相关脓毒症患者严重,感染部位和病原、器官功能障碍、生命支持方法也呈现出不同特点,且总体生存率更低,因此有必要深入研究肿瘤相关脓毒症的评价和诊治策略。但本研究存在以下不足:⑴未能细分原发肿瘤性疾病、分期及治疗方案对病死率的影响。⑵本研究仅有全因死亡率,未能区分肿瘤相关脓毒症患者的脓毒症致死率。⑶未分析不同感染病原对预后的影响。因此,今后将继续探索肿瘤相关脓毒症患者的免疫状态和干预措施、不同肿瘤及分期等对预后的影响,为临床上制定救治措施提供更全面的依据。

