3D-ASL联合ABCD2评分与DSC-PWI联合ABCD2评分评估TIA的对比研究
王 斌 姚振威 杨 芮 何光武 王 博 陈永烨
短暂性脑缺血发作(transient ischemic attack,TIA)是一种引起短暂性神经功能障碍的脑血管疾病。TIA患者早期发生脑卒中的风险很高,7 d内卒中风险高达12%,90 d卒中风险则为10%~20%[1]。因此,TIA发作后,尽快进行准确评估并积极处理,以降低脑梗死的发生率或减轻脑梗死程度非常关键。文献[2]报道动态磁敏感对比增强灌注加权成像(dynamic susceptibility contrast-perfusion weighted imaging,DSC-PWI) 联 合Johnston等[3]提出的ABCD2评分法能很好地预测TIA后7 d内发生脑梗死的危险性。近年来兴起的磁共振三维动脉自旋标记(magnetic resonance three-dimensional arterial spin labeling,3D-ASL)技术以动脉血液中的水分子作为内源性示踪剂,无须注射对比剂,也能很好地评估TIA[4]。本研究旨在探讨3D-ASL联合ABCD2评分与DSC-PWI联合ABCD2评分对TIA的评估价值。
方 法
1.临床资料
研究对象为我院于2018年6月至2020年9月收治的TIA患者,共89例。其中男52例,女37例;年龄23~85岁,平均年龄(63.7±9.5)岁。所有病例均符合第四届全国脑血管病学术会议修订的TIA诊断标准。纳入条件:①头部CT和MRI检查显示无出血、占位及可以解释症状的责任病灶;②TIA后24 h内行3D-ASL、DSC-PWI及MRI[含扩散加权成像(DWI)]检查,7 d内复查MRI(含DWI);③缺血病灶对侧脑组织正常;④配合病史询问、体格检查、影像学检查及记录表填写;⑤之前未经任何溶栓治疗或者未参与某些特殊神经保护剂治疗的研究。临床表现为头晕51例,偏侧肢体无力47例,肢体感觉障碍22例,言语障碍29例,意识障碍7例,面瘫19例,其他(包括复视、共济失调等)5例。既往有脑卒中史13例,高血压59例,糖尿病31例,高脂血症39例,心脏病8例。
2.ABCD2评分
患者入院后由2名神经内科或急诊科医生根据ABCD2评分量表进行评分,其评分标准如下。①年龄(age,A):≥60岁=1分;②血压(blood pressure,B):收缩压≥140 mmHg和/或舒张压≥90 mmHg=1分;③临床特点(clinical features,C):单侧无力=2分,言语障碍不伴肢体无力=1分,其他症状=0分;④症状持续时间(duration of symptoms,D):≥60 min=2分,10~59 min=1分,<10 min=0分;⑤糖尿病(diabetes,D):有=1分。根据评分结果分为低危组(≤3分)、中危组(4~5分)和高危组(6~7分)。
3.3 D-ASL及DSC-PWI检查
采用德国Siemens MAGNETOM Skyra 3.0T MR扫描仪、24通道相控阵头线圈。3D-ASL扫描参数:重复时间(TR)=4 600 ms,回波时间(TE)=15.74 ms,层厚4.0 mm,标记后延迟时间(PLD)=1 811 ms,层数36层,激励次数=1,视野240 mm×240 mm,扫描时间336 s。DSC-PWI扫描参数:应用平面回波成像(EPI)序列连续扫描60次,每次扫描获20帧图像,共1 200帧图像。在第5次扫描开始时,用ULRICH Mississippi XD2000高压注射器经A管由肘静脉快速团注钆喷酸葡胺(Gd-DTPA),注射流率为4.0 ml/s,总剂量15.0 ml,然后经B管立即推注相同数量的生理盐水,注射速率也为4.0 ml/s。扫描参数:TR=1 600 ms,TE=30 ms,层厚4.0 mm,层间距1.2 mm,矩阵128×128,视野220 mm×220 mm,反转角90°,激励次数=1,层数=20,总扫描时间102 s。
4.图像处理及数据分析
完成3D-ASL、DSC-PWI扫描后,在Siemens工作站进行后处理,由2名经验丰富的影像科医师分别对比双侧大脑半球脑血流量(cerebral blood flow,CBF)、脑血容量(cerebral blood volume,CBV)、平均通过时间(mean transit time,MTT)及达峰时间(time to peak,TTP)等灌注参数图,判断是否存在灌注异常区域,并与神经内科或急诊科医师共同判断灌注异常区域是否与TIA患者临床症状、体征相关。
5.3 D-ASL或DSC-PWI检查结果与ABCD2评分联合评估
3D-ASL或DSC-PWI检查出现灌注异常(阳性结果)计2分,灌注正常(阴性结果)计0分。将3DASL或DSC-PWI检查结果与ABCD2评分联合对TIA后7 d内发生脑梗死的风险进行预测:0~3分为低危;4~7分为中危;8~9分为高危。
6.临床治疗
入院后根据患者病情给予肠溶阿司匹林片和/或氯吡格雷片抗血小板聚集,他汀类调节血脂,稳定斑块等治疗。
7.统计学分析
采用SPSS19.0软件进行统计分析,计数资料比较采用χ2检验。基于ROCKIT软件,采用双正态模型参数估计法对2种评分系统进行受试者操作特征(ROC)曲线分析,采用Z检验比较2种评分系统ROC曲线下面积(AUC),判断其对TIA发展成脑梗死的预测能力。P<0.05为差异有统计学意义。
结 果
89例TIA患者7 d内发生脑梗死23例,占25.84%,其中多数是3D-ASL和DSC-PWI检查有异常发现的患者(分别为20例和21例)。图1和图2为3D-ASL和/或DSC-PWI检查有异常发现的典型病例,均在TIA后7 d内发生急性脑梗死。

图1 3D-ASL和DSC-PWI检查均异常的典型病例(78岁女性,头晕伴言语障碍7 h)

图2 3D-ASL/DSC-PWI检查异常的典型病例(59岁女性,头痛头晕3 h)
比较3D-ASL、DSC-PWI检查阴性组与阳性组患者7 d内脑梗死发生率,结果(表1)显示,这2种检查阳性组患者TIA后7 d内脑梗死发生率均高于相应的检查阴性组患者。

表1 3D-ASL、DSC-PWI检查阴性组与阳性组TIA后7 d内脑梗死发生率比较
将3D-ASL检查结果与ABCD2评分相结合,对TIA后7 d内发生脑梗死的风险进行预测,并比较不同风险等级组7 d内脑梗死发生情况。结果(表2)显示,低危组、中危组、高危组之间7 d内脑梗死发生率的差异有统计学意义(P<0.001),以低危组发生率最低。

表2 3D-ASL与ABCD2评分联合评估的各风险等级组TIA后7 d内脑梗死发生率比较
同样地,将DSC-PWI检查结果与ABCD2评分相结合,对TIA后7 d内发生脑梗死的风险进行预测,并比较不同风险等级组7 d内脑梗死发生情况。结果(表3)显示,低危组、中危组、高危组之间7 d内脑梗死发生率的差异有统计学意义(P<0.001),以低危组发生率最低。

表3 DSC-PWI与ABCD2评分联合评估的各风险等级组TIA后7 d内脑梗死发生率比较
进一步分析发现,预测TIA患者7 d内发生脑梗死风险时,DSC-PWI的MTT及TTP比3D-ASL对边缘区域(如颅顶、颅底部)的病灶显示具有更高灵敏度(图2)。89例TIA患者3D-ASL与ABCD2评分联合评估法及DSC-PWI与ABCD2评分联合评估法ROC曲线下面积(AUC)分别为0.828及0.842(图3),2种联合评估法预测准确度差异不具有统计学意义(Z=1.167,P=0.243)。
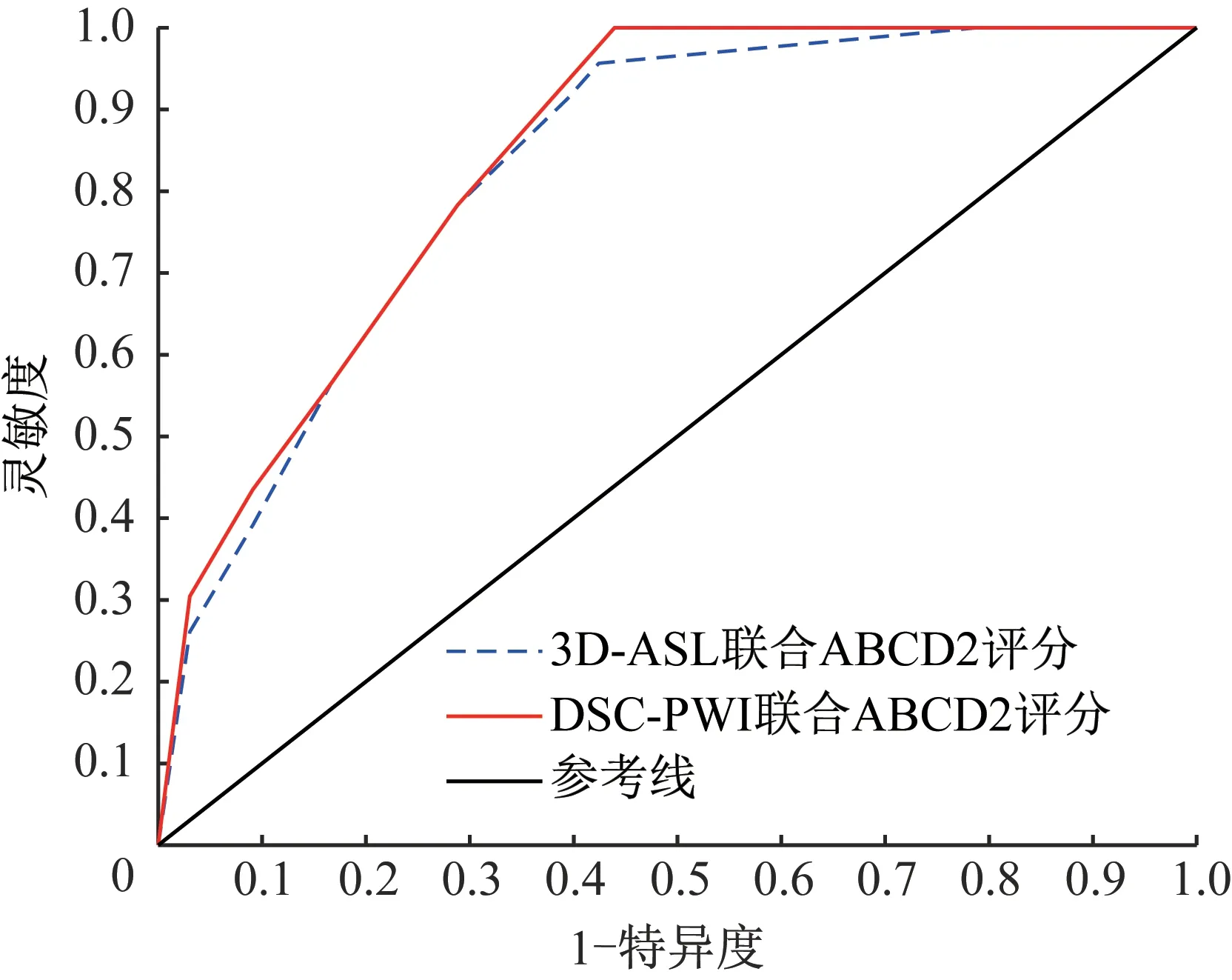
图3 2种联合评估法ROC曲线
讨 论
TIA是急性脑梗死的高危预警因素,TIA发生后,及时、准确评估并早期积极治疗对改善患者预后非常重要。
文献[5-6]报道,3D-ASL及DSC-PWI均能很好地显示脑血管疾病患者的脑血流灌注情况。本研究结果表明,TIA患者3D-ASL和DSC-PWI检查阳性组7 d内脑梗死发生率均明显高于阴性组,表明脑血流灌注异常是TIA后发生脑梗死的重要预判因素,应当纳入TIA危险分层依据。DSC-PWI检查有CBF、CBV、MTT及TTP等4个灌注参数,且图像信噪比较高,其中MTT及TTP有较高灵敏度,能很好地反映脑实质血流灌注情况。文献[2]报道DSC-PWI联合ABCD2评分对TIA后7 d内发生脑梗死的预测价值高于单纯ABCD2评分。但是DSC-PWI检查需要注射钆对比剂,价格相对昂贵,操作较复杂,属于有创检查,患者依从性不佳,且注入的对比剂有肾性系统纤维化风险,尤其不适用于肾功能不全、孕妇或儿童患者,因此,DSC-PWI在TIA诊断应用上受到一定制约[7]。3D-ASL技术无须注射对比剂,属于无创检查,相对DSC-PWI检查更为便捷、安全,重复性更好[8],但其也存在一些不足,如只有CBF一个参数,且ASL对运动伪影更加敏感,图像信噪比相对较低[9]。由于动脉通过时间和血管狭窄情况等存在个体差异,PLD值选取不合适会导致假阴性或假阳性。研究[10-11]表明,取较短PLD值时因标记血液信号探测不良而导致低灌注区放大效应,可提高对脑缺血病灶检出的灵敏度,但特异度不高,而延长PLD值能够反映延迟的标记动脉血到达,对脑血流灌注的反映更为真实,可提高脑缺血病灶检出的特异度,但可能因信号减弱而导致灵敏度降低,为了避免因PLD选取不合适造成误诊,可采用多个PLD参数来提高准确度。
尽管本研究(89例样本)结果显示,2种联合评分方法的差异无统计学意义,但3D-ASL图像信噪比低于DSC-PWI,且只有CBF一个参数,其评估的灵敏度受到限制。如本组1例左侧额叶上份近颅板下局部脑血流灌注异常患者,DSC-PWI的MTT及TTP均提示异常,DSC-PWI联合ABCD2评分评估为5分,脑梗死风险等级为中危,而3D-ASL的CBF未见异常,3D-ASL联合ABCD2评分评估为3分,脑梗死风险等级为低危,5 d后,此灌注异常处发生急性脑梗死。这提示我们,3D-ASL对于一些特殊病灶,尤其病灶位于边缘区域(如颅顶、颅底部)时,其显示的灵敏度不如DSC-PWI的MTT及TTP高,与后者相比存在低估危险层级的风险。
综上所述,3D-ASL由于检查便捷、无创无风险、可重复性强,且其联合ABCD2评分对于TIA的评估与DSC-PWI联合ABCD2评分相比,差异不具统计学意义,所以可作为TIA患者脑血流灌注的常用检查方法;对于临床病灶定位较为边缘,或症状较明显而3D-ASL检查显示为阴性,条件允许时,可以采用多个PLD值或加做DSC-PWI检查,以提高灵敏度。

