口腔鳞状细胞癌cN+颈部处理的研究进展
陈震, 章文博, 彭歆
北京大学口腔医学院·口腔医院,北京(100081)
口腔癌是口腔颌面部最常见的恶性肿瘤,其中约90%为口腔鳞状细胞癌(oral squamous cell carcinoma,OSCC)。颈部淋巴结转移是OSCC 最常见的生物学特征之一,是影响患者生存及预后的主要因素[1]。颈淋巴清扫术是OSCC 患者颈部处理最常用的手术方式[2]。传统的观点认为:对于临床评估或病理检查证实有颈部转移的患者(cN+/pN+),应行治疗性颈淋巴清扫术,术式主要包括根治性颈淋巴清扫术(radical neck dissection,RND)或改良根治性颈淋巴清扫术(modified radical neck dissection,MRND);对于临床评估无颈部转移(cN0)但隐匿性转移风险较大的患者,应行选择性颈淋巴清扫术(elective neck dissection,END),术式主要为择区性颈淋巴清扫术(selective neck dissection,SND)。
近年来,SND 的适应证逐渐扩大。有研究报道,对于一部分临床评估存在颈部转移(cN+)的OSCC 患者,应用SND 治疗也可达到良好的局部控制效果[2-4]。然而,多数研究存在样本量较小、随访时间短等缺陷,且尚无前瞻性研究。因此,SND 在cN+ OSCC 患者颈部治疗中的应用目前仍存在争议[3-4]。本文针对cN+OSCC 患者的颈部处理方式及预后等方面进行文献综述,分析不同的颈淋巴清扫术对预后的影响,总结OSCC cN+颈部的治疗原则。
1 SND 用于cN+OSCC 的争议
目前,国内外均采用美国癌症联合委员会(American Joint Committee on cancer,AJCC)2017 年第8 版的《AJCC 肿瘤分期手册》[5]中的TNM 分期系统对OSCC 进行分期。其中,根据颈部淋巴结转移受累的程度和范围,进行N 分期,包括临床分期(cN)和病理分期(pN)[6-7]。
自1906 年Crile[8]首次报道以来,根治性颈淋巴清扫术一直是OSCC cN+颈部处理的标准外科治疗方法,包括RND 和MRND,将与转移主要相关的Ⅰ~Ⅴ区淋巴结一并切除,以达到根治OSCC 颈部转移的目的。随着对OSCC 颈淋巴转移机制和规律的认识逐渐加深,部分cN+患者颈部采用SND,可在减少术后并发症的同时达到良好的局部控制的效果。根据不同的颈部转移情况,最常采用的术式包括肩胛舌骨上颈淋巴清扫术(SOND,Ⅰ~Ⅲ区)和扩大的肩胛舌骨上颈淋巴清扫术(extended supraomohyoid neck dissection,ESOND,Ⅰ~Ⅳ区)。然而,SND 在OSCC cN+颈部中的应用仍存在争议。对于cN+患者颈部采用SND 治疗,主要需考量三个方面的因素:OSCC 颈部淋巴结转移的特点和规律、颈淋巴清扫术的术后并发症和颈淋巴清扫手术治疗的预后(术后颈部复发及生存率)。
1.1 OSCC 颈部淋巴结转移的特点和规律
OSCC 颈部淋巴结的转移多发生于颈部特定区域,而其他区域发生广泛转移的可能性很低。因此,RND、MRND 在许多情况下可能会导致过度治疗[9-11]。Shah 等[9]对1 119 例头颈部鳞状细胞癌患者进行RND,发现OSCC 颈部淋巴转移主要集中于Ⅰ~Ⅲ区,Ⅳ区和V 区转移率较低,分别为20%和4%;在776 例pN+患者中,仅有3.7%发生Ⅳ区和Ⅴ区转移。Woolgar 等[12]对526 例口腔及口咽鳞癌颈淋巴清扫术进行前瞻性研究,显示Ⅳ区、Ⅴ区转移的发生率仅为9%、2%。Pantvaidya等[10]对583例OSCC患者的研究发现,91%的阳性淋巴结位于Ⅰ~Ⅲ区,Ⅳ区和Ⅴ区的转移很少见(分别为4.7%和3.3%),且Ⅳ、Ⅴ区转移的出现一般都同时伴有明显的颈部Ⅰ~Ⅲ区的转移。Davidson 等[13]研究也证实,OSCC患者V区淋巴结转移常伴有颈部Ⅰ~Ⅲ区转移。
综上所述,OSCC 颈部淋巴结转移主要发生在颈部Ⅰ~Ⅲ区,而较少转移至Ⅳ区和Ⅴ区,且Ⅳ、Ⅴ区转移一般都伴有明显的颈部Ⅰ~Ⅲ区转移。这一重要特点为SND 成为OSCC cN+颈部治疗方法提供了理论基础。
1.2 SND、RND 和MRND 术后并发症的比较
一直以来,RND 是OSCC 颈部转移患者的常规治疗方法。传统的根治性颈淋巴清扫术切除了胸锁乳突肌、副神经和颈内静脉等重要结构,常导致严重的外形和颈肩功能损伤。近年来,学者们开始提倡在保证肿瘤治疗效果的同时,对功能进行保存,MRND 和SND 被越来越多的应用。MRND 尽管保留了副神经,但由于清扫范围大,术中难免会损伤到支配斜方肌的副神经等相关运动神经,导致严重的术后肩部功能障碍。近年来,SND 在cN0口腔癌患者中被广泛应用,应用SND 的患者术后颈肩功能恢复较RND、MRND 快,且SND 组出现并发症的比例明显低于RND/MRND。
Chepeha 等[14]使用Constant's 肩部量表对64 例行颈淋巴清扫术的OSCC 患者(32 例MRND,32 例SND)进行对照研究,结果表明接受MRND 治疗的患者肩部功能较接受SND 治疗的患者差。Gane等[15]研究也得出了同样的结论。李少明等[16]对210 例cN0/N1 期OSCC 患 者 进 行 回 顾 性 研 究,112例行SND(cN0 90 例,cN1 22 例),98 例行RND/MRND(cN0 79 例,cN1 19 例),相较于RND/MRND组,SND 组患者术后肩外展功能障碍,耳垂麻木及感觉减退等并发症发生率明显减少,生活质量显著提高。Feng等[17]对143名舌、口底鳞癌患者进行回顾性研究,SND 组患者术后恢复速度较RND、MRND 组快,两组患者术后住院天数分别为3~21 d,4~32 d;此外,SND 组患者术后出现伤口感染、血肿、皮瓣坏死、涎瘘和乳糜漏等并发症发生率也明显低于RND、MRND 组。
1.3 SND、RND 和MRND 术后颈部复发率及生存率的比较
已有研究表明,应用SND、RND 和MRND 的cN+患者术后颈部复发率和疾病特异性生存率无显著性差异[3,4,18-22],见表1,这说明SND 能切除“有风险的淋巴结”,在保存了功能的同时,不会增加局部控制失败的风险。
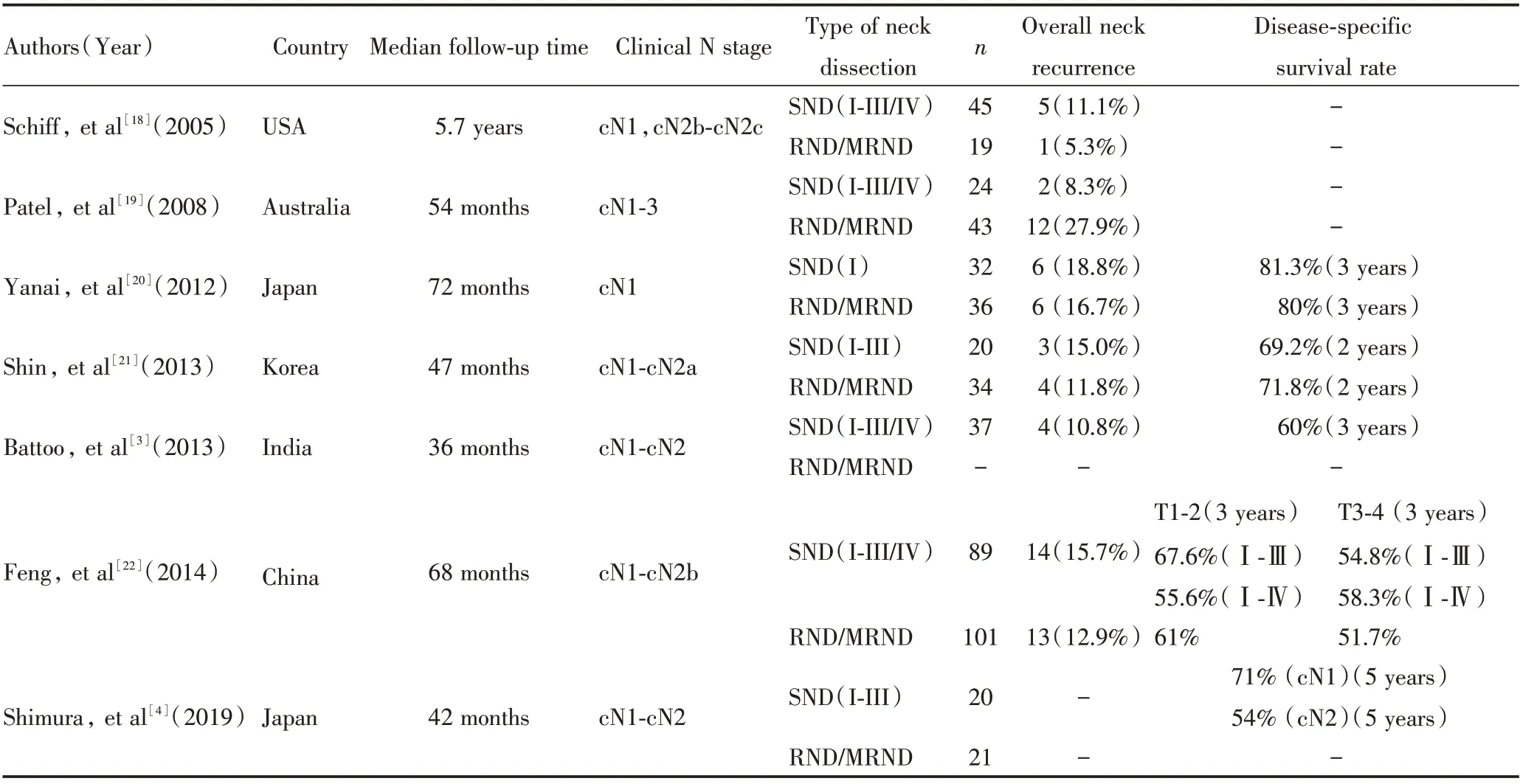
表1 cN+口腔鳞状细胞癌患者应用SND 或RND/MRND 的预后比较Table 1 Comparison of the prognosis of cN+patients with oral squamous cell carcinoma treated with SND or RND/MRND
很多研究建议对存在多个淋巴结转移、淋巴结包膜外扩展(extranodal extension,ENE)或侵犯血管神经的cN+患者,在进行颈淋巴清扫术术后要配合放、化疗等辅助治疗,辅助治疗对预后有重要作用[3,4,18,19,21,22]。Yanai 等[20]建议应当对Ⅲ/Ⅳ期患者采用术前新辅助治疗以减少病灶复发转移的机会。Ferlito 等[23]认为多区域淋巴结转移是辅助放疗的一个指征,放疗可以对未进行颈清扫区域的隐匿性转移起到治疗效果。Liaw 等[24]研究认为SND 配合术后放疗应用于OSCC cN1 和cN2 患者可以起到同RND、MRND 一样较好的治疗效果。Liang 等[25]对cN+患者采用不同的颈部处理方式(SND 或RND、MRND)进行meta 分析,表明SND 联合辅助治疗应用于cN+患者颈部处理的临床疗效与RND、MRND 无显著性差异。
目前关于术后辅助治疗的适用范围还有待进一步研究。Kolli 等[26]回顾性研究发现,在2 年随访时间内,单纯行SND 与SND 配合术后放疗的pN1、pN2口腔及口咽鳞癌患者中,术后颈部复发率分别为40%、20%(P=0.35),80%、6.67%(P=0.005),作者认为SND 配合术后放疗可改善pN2 患者的预后;而pN1 患者应用辅助治疗对预后虽无显著性差异,但应用辅助治疗的患者组预后仍有较好的区域控制趋势。Schmitz 等[27]也发现对行SND 治疗的pN1 头颈部鳞癌患者术后配合放疗并不能显著改善区域控制率。Rodrigo 等[28]在对头颈部cN+鳞癌患者应用SND 的系统评价中认为,术后辅助治疗一般用于多于1个淋巴结转移的情况,即pN2与pN3的患者。
现有的研究表明,SND 的应用范围多局限于cN1-cN2 患者。仅Patel 等[19]研究中有一例cN3 患者应用了SND。对于cN3 的患者,考虑到ENE(+),转移淋巴结体积及范围的扩大都是影响预后的重要因素,因此仍建议采用RND、MRND 治疗。LóPez等[29]认为对于cN1 和cN2 头颈部鳞癌患者,SND 是一种有效且安全的手术方法,SND 可以在不影响肿瘤学疗效的情况下代替RND、MRND。
对于cN2 的患者是否可以应用SND,目前的研究中也存在争议。Rodrigo 等[28]对头颈部cN+鳞癌患者应用SND 进行系统评价发现,SND 可应用于cN1 患者,而cN2 患者要严格把握适应证,包括IV/V 区未触及明显淋巴结转移;转移淋巴结直径不超过6 cm;无多区域多个直径>3 cm 的转移淋巴结;非既往颈部手术后复发等。Shimura 等[4]对35 例行SND 的OSCC 患者进行回顾性研究,当转移淋巴结数目不超过2 个时,5 年总体生存率和疾病特异性生存率分别为69%和79%;而当转移淋巴结数目超过2 个时,5 年总体生存率和疾病特异性生存率显著降低,均为20%。因此,SND 仅适用于最多2 个淋巴结转移、最大径≤3 cm 且ENE(-)的OSCC 患者。此外,Givi 等[30]分析发现转移淋巴结数目>2是影响OSCC 患者疾病特异性生存率的危险因素。
综上所述,SND 可用于cN1 口腔癌患者颈部处理;对于cN2 的患者,当淋巴结转移数目不超过2个,最大径不超过3 cm 且无包膜外侵犯时,也可以采用SND 治疗。术后颈部证实淋巴结阳性的患者需补充放、化疗,这种SND 配合术后辅助治疗的方法可达到与RND、MRND 相同的颈部控制效果。对于颈部淋巴结转移个数大于2 个,最大径超过3 cm或存在包膜外侵犯的患者,以及cN3 患者,颈部处理仍建议采用传统的RND、MRND,术后配合放疗、化疗等辅助治疗。但目前的研究均为回顾性研究,且多数存在样本量小、随访时间短等局限。因此,SND 在cN+患者中应用的预后情况,仍需要更多大样本量的前瞻性研究等进一步证实。
2 SND 术式(是否清扫IV 区)的争议
目前,SOND 在cN0 OSCC 颈部的治疗中已经取得较好效果。但对于cN1-cN2 期OSCC 患者,很多学者认为发生IV 区淋巴结隐匿性转移的风险会增大,且存在较多的Ⅳ区跳跃性淋巴结转移,因而建议应行ESOND。
Byers 等[31]对227 例舌鳞癌患者进行SND,发现15.8%的患者发生了单独Ⅲ区或Ⅳ区的跳跃性转移,因此推荐ESOND 作为舌鳞癌患者首选的颈淋巴清扫术式。Dias 等[32]对339 例Ⅰ-Ⅱ期舌或口底鳞癌患者的研究发现,Ⅰ区和Ⅱ区有很大的淋巴结转移风险(分别为46.9%和75.3%),Ⅳ区淋巴结转移为6.5%,概率也不容忽视,而且有2%存在越过Ⅰ区和Ⅱ区至Ⅲ/Ⅳ区的跳跃性转移。Ferlito等[33]研究表明,舌癌淋巴引流的优先途径是Ⅱ-Ⅳ区,并且有较高的Ⅳ区“跳跃”转移发生率,因此对于舌癌应建议行Ⅰ-Ⅳ区的颈淋巴清扫。
毛驰等[34]认为,包括舌癌在内的各种口腔癌仍有一定的机率发生Ⅳ区颈淋巴结的隐匿性转移。而与SOND 相比,ESOND 并不会明显地增加手术时间和出血量,也不会增加手术创伤和并发症。Dogan等[35]对40例cN0和27例cN+舌鳞癌患者进行回顾性分析,cN0患者中未发现Ⅳ区淋巴结转移,而cN+患者中,3 例(11.1%)发现了Ⅳ区转移,相关分析显示Ⅳ区淋巴结转移与Ⅲ区淋巴结转移显著相关。对于cN+的舌癌患者,特别是在怀疑Ⅱ区或Ⅲ区有转移的情况下,应行ESOND并辅以放射治疗。
但也有学者在比较ESOND 和SOND 对OSCC患者颈部治疗效果后,认为SOND 的清扫范围已经足够。Feng 等[22]对190 例cN+OSCC 患者进行回顾性分析,其中RND 组101 例,ESOND 组68 例,SOND组21 例,各组之间3 年颈部无复发生存率和疾病特异性生存率均无显著性差异,并且未发现Ⅳ/Ⅴ区跳跃性转移和Ⅳ/Ⅴ区颈部复发。Shin 等[21]在72例cN+ OSCC 患者中发现颈部Ⅳ或Ⅴ区转移率为22%,仅N2b 以上分期与Ⅳ或Ⅴ区淋巴结转移率显著相关,因此认为对于N 分期在cN2a 及以下的OSCC 患者,SOND 即可保证疗效。
目前关于cN+的口腔癌患者是否应清扫Ⅳ区淋巴结仍存在争议。基于以上文献综述的结论,笔者建议对于cN1-cN2 口底癌及舌癌,以及术前怀疑或术中发现Ⅱ区或Ⅲ区有转移的情况下,应当将清扫范围扩大至IV区以保证手术效果;除此之外的cN1-cN2口腔癌,颈淋巴清扫范围为Ⅰ-Ⅲ区即可。
3 小 结
近年来OSCC 颈部处理原则发生了很大的变革。在保证肿瘤根治的前提下,如何尽量减少并发症,最大程度保证患者的生活质量成为OSCC 治疗的重要趋势。对于OSCC cN+颈部的治疗,除了主流而传统的RND、MRND 外,SND 已经得到了越来越广泛的应用。目前的研究结果表明,SND 治疗对于部分cN+患者可以保证治疗效果,而且创伤更小,并发症更少,患者生存质量更高。目前SND在cN+患者中的应用尚无统一的适应证,根据现有研究结果,笔者建议:SND 可以用于cN1 患者颈部处理;对于cN2 的患者,当淋巴结转移数目不超过2 个,最大径不超过3 cm 且无包膜外侵犯时,也可以采用SND 治疗,术式建议采用SOND(对于口底癌、舌癌等转移风险高的口腔癌,清扫范围可扩大至Ⅳ区。术后颈部证实淋巴结阳性,尤其是pN 分期>pN1 的患者需补充放、化疗,这种SND 配合术后辅助治疗的治疗方法可达到与RND、MRND 相同的颈部控制效果);对于颈部淋巴结转移个数大于2 个,最大径超过3 cm 或存在包膜外侵犯的患者,以及cN3 患者,颈部处理仍建议采用传统的RND、MRND,术后配合放疗、化疗等辅助治疗(图1)。
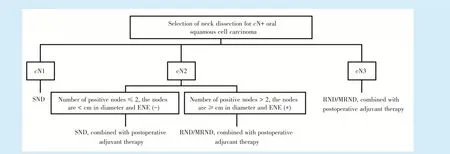
Figure 1 Strategy of selective neck dissection for cN+oral squamous cell carcinoma图1 cN+口腔鳞状细胞癌颈淋巴清扫术式选择
【Author contributions】Chen Z wrote the article. Zhang WB,Peng X revised the article. All authors read and approved the final manuscript as submitted.
(编辑 罗燕鸿)

