前列腺根治术中尿控相关解剖结构保留与重建研究进展
王向荣 李恒平
甘肃省人民医院,甘肃 兰州730000
据2018年癌症数据统计显示,在世界范围内,前列腺癌发病率占男性恶性肿瘤发病首位,病死率居第二位[1]。近20年来,由于前列腺癌早期发现手段和治疗方法的改进,肿瘤预后逐渐改善,目前良好的术后功能恢复成为关注的热点。根治性前列腺切除术(radical prostatectomy,RP)术后勃起功能障碍和尿失禁(urinary incontinence,UI)发生率分别为6%~68%和4%~31%[2]。RP后的UI对患者生活质量和心理健康有显著影响。同时随着人们生活质量要求的提高、肿瘤的早期诊断方法增多和机器人手术的出现,在肿瘤治疗效果提高的同时,患者对术后功能恢复的期望值也增加。因此,术中相关解剖结构保留及重建对术后性功能及尿控功能恢复具有重要作用及意义。
1 前列腺根治术中尿控相关解剖结构
RP涉及的前列腺和邻近组织外科解剖复杂,对相关解剖结构的精准了解有助于RP手术定向和解剖,有利于癌症控制和术后功能改善[3]。
1.1 耻骨前列腺韧带(pubovesical/puboprostatical ligaments,PV/PPLS)及背血管复合体(dorsal vascular complex,DVC)PV/PPLS是盆内筋膜起源的一对纤维带,连接于耻骨后远端1/3,毗邻尿道括约肌前方,是尿控机制中重要的支持组织,RP术中保留PV/PPLS可促进尿控的早期恢复,在机器人、腹腔镜或经会阴途径手术中容易实现,经耻骨后开放手术保留困难[4]。尿道括约肌组织的横截面积高达37%与DVC横向重叠,并且可能在整块结扎期间受伤[3],在前列腺尖与尿道交界处,DVC与前列腺尖部存在一个无血管平面,是控制DVC的标志[5]。
1.2 神经血管束(neurovascular bundle,NVB) 男性下腹下或盆腔神经丛主要控制勃起和尿控功能。盆丛以笼状结构围绕于膀胱颈、精囊及前列腺外侧,前侧较少,盆丛中控制尿道括约肌的神经纤维主要位于精囊后外侧,与精囊蒂贴近,术中减少此神经的损伤可提高术后尿控几率。研究证实,神经纤维束散在分布于前列腺周围2点到10点之间,2/3的神经位于前列腺后外侧位置,1/3位于前外侧表面,但6点钟神经纤维分布稀疏[6]。
1.3 盆底肌肉 肛提肌前内侧靠近尿道括约肌部分称为耻骨会阴肌,主动收缩向前上提拉尿道及前列腺使尿道关闭,与排尿时主动快速终止有关,该肌肉由肛提肌神经支配,后者位于筋膜腱弓外侧肛提肌表面,术中保护该神经有利于改善尿控[3]。
1.4 膀胱前列腺肌(vesicoprostatic muscle,VPM)及膀胱括约肌(vesical sphincter,VS) 膀胱逼尿肌外纵肌层的一些前纤维延伸到前列腺上方,到达耻骨肌,位于耻骨前列腺和耻骨膀胱韧带中。平滑肌鞘也称为前逼尿肌围裙(图1)[3]。外纵肌层的后纤维覆盖三角区后,并延伸至膀胱颈,穿透前列腺后部。这种结构也被称为膀胱前列腺肌或后逼尿肌围裙,是前列腺根治术中重要的解剖标志。膀胱括约肌纤维是由环绕尿道开口的环状平滑肌纤维构成的椭圆形结构,尿道开口位置偏心,位于椭圆形结构前三分之一。在后方,圆形肌纤维几乎到达输尿管口。这种肌肉结构是膀胱括约肌的一部分,防止持续尿失禁,并在射精期间膀胱颈部关闭,以避免逆行射精。在下方,这种肌肉的圆形纤维环绕前列腺尿道近端至精阜[3,5]。膀胱颈保留技术是在这个解剖区域进行。到目前为止,关于保留膀胱颈部对尿失禁的影响尚存在争议。
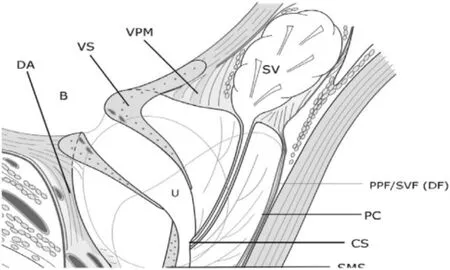
图1 前列腺、膀胱、括约肌矢状面解剖示意图[3]
2 尿控相关结构的保留与重建
代谢综合征影响前列腺根治术后早期尿控,盆底血管系统通过盆腔动脉粥样硬化的改变可能是代谢综合征-尿失禁关系的机制[7]。RP术后UI病因学是多因素的,包括解剖学和功能学改变。总体来说,男性尿控(urinary continence,UC)有两个主要的解剖学组成部分:括约肌和支持系统。在手术过程中,肌肉纤维或神经分支都可能受到损伤,从而导致括约肌机制的薄弱。支持系统明显有助于男性UC,男性支持系统包括腔内筋膜、Denonvilliers筋膜、耻骨前列腺韧带、LA肌肉和盆筋膜腱弓。这种结构对于保存尿控功能的辅助作用,在RP术后患者中变得越来越重要。因此,手术中发生上述结构的损伤,可能导致术后UI风险增加[2]。随着微创手术相关技术的进步发展,旨在提高术后UC恢复速度,手术中主要关注的两个方面:结构保留和重建。
2.1 耻骨后尿道悬吊技术 Walsh[8]从1974年开始进行解剖观察,对背静脉复合体、盆腔丛、尿道横纹肌括约肌、盆腔外侧筋膜进行解剖,后来提出的耻骨尿道悬吊技术也是基于这个原理,利用结扎DVC的缝线将尿道悬吊于耻骨联合,达到稳定尿道的目的。2014年Kojima等[9]回顾性病例对照研究提出膀胱颈悬吊技术较非悬吊组术后4周1小时尿垫试验的平均垫增重显著小于非吊带组。有研究显示,DVC无缝扎技术术后短期尿失禁及尿失禁率高于常规缝合结扎,但长期尿控无明显差异[10]。但目前关于DVC与尿控机制尚不明确。
2.2 膀胱颈保留(bladder neck,BNP) 膀胱颈(bladder neck,BN)由逼尿肌和膀胱括约肌等结构组成。逼尿肌有三层:内纵层、中圆层和外纵层。外层的许多前纤维到达前列腺和耻骨及耻骨前列腺韧带。膀胱括约肌肌肉结构负责BN的关闭,在UC和避免逆行射精中起关键作用。BNP技术是为了保留大部分肌纤维,以加速术后尿控的恢复。BNP治疗方法包括前路、外侧路或前外侧路,均基于仔细地从前列腺底部剥离膀胱,以保留环形BN纤维。然而,关于BNP对UC结果影响的公开数据存在争议。Nyarangi-Dix等[11]进行了一项随机临床试验,比较95名接受RP联合BNP治疗的男性与104名未接受BNP治疗的男性的结果显示,对照组术后3、4、12个月的尿控(定义为一块尿垫或无尿垫)发生率低于BNP组。保存组手术切缘阳性率不明显高于对照组。但也有研究提示,单纯前列腺根治组与前列腺根治术+膀胱颈保留组比较,差异无统计学意义[12]。
2.3 保留神经血管束 前列腺根治术中保留血管神经术,可以明显改善术后尿控率及性功能。依据前列腺筋膜和神经血管解剖,可分为筋膜内、筋膜间及筋膜外法。筋膜内是在前列腺包膜外,前列腺筋膜(prstatic fascia,PF)内和后侧前列腺筋膜(posterior prostatic fascia,PPF)和精囊筋膜(seminal vesicles fascia,SVF)前切除术前列腺,NVB在PF外侧完整保留。筋膜间法是在PF外侧、NVB内侧切除,术中以血管为标志,NVB部分切除,在肿瘤控制方面有优势。筋膜外法是在肛提肌筋膜(levator ani fascia,LAF)外侧和PPF/SVF后侧切除前列腺,同时切除前列腺外侧及后外侧NVB、PF、LAF。Reeves等[13]通过对27项共13 749例患者资料行Meta分析结果显示,术后早期恢复尿控(≤6个月)率显著优于同时间未保留组尿控率,但远期(≥12个月)尿失禁发生率无明显差异。最近的研究进一步提出前列腺周围组织解剖分级体系,使用Tewari等提出的四级分级体系,证明早期尿失禁的恢复与神经保留程度有关,其中72%的1级神经保留患者早期尿失禁,而2级、3级和4级分别为55%、46%和44%[14]。
2.4 全盆底筋膜重建技术 将Denonvilliers筋膜与会阴中心腱缝合,连续缝合尿道与膀胱颈,将耻骨前列腺韧带缝合于膀胱尿道复合体前方,将膀胱颈两侧缝合于盆筋膜腱弓。Porpiglia等[15]描述了一种新的全盆底筋膜重建方法,该方法为尿道后三层、尿道前两层组织层对应吻合重建(图2),并完全恢复尿道周围结构,随诊显示,在拔管后1、4、12和24周尿控率为71.8%、77.8%、89.3%、94.4%和98.0%。
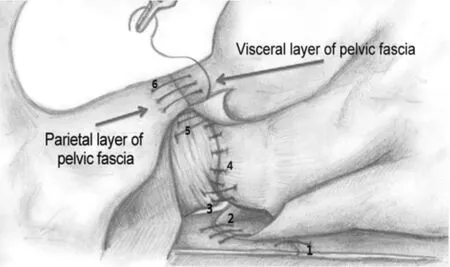
图2 全盆底筋膜重建技术侧面图示[15]
2.5 保留最长尿道长度 前列腺根治术中尿道保留包括两部分,首先是膀胱颈部尿道的保留:通过尿管气囊或器械挤压产生的组织变形使膀胱与前列腺分界,锐性切开交界处,钝性和锐性结合分离前列腺,在尿道两侧沿膀胱前列腺间隙分离尿道直至膀胱颈部尿道呈“管状”,完整保留颈部尿道组织[16]。其次是前列腺尖部尿道的保留:膜部尿道长度(MUL),即前列腺尖至球部尿道的距离与术后尿控功能恢复时间具有相关性,MUL缩短影响外括约肌功能,降低尿道张力,术后尿控功能恢复延迟[2,17]。仔细分离前列腺尖部尿道周围组织至尿道括约肌,并向尖部分离前列腺与尿道间隙,操作中可采取左右旋转前列腺来取得良好暴露,充分保留尖部尿道。手术策略的发展是促进术后尿控改善的主要因素,但术前的评估和术后功能康复容易被忽视。有研究评估了RP术后UC恢复的潜在术前预测因素显示,手术年龄是术后UC恢复的一个不利因素,小于60岁男性比年龄更大的患者有更好的术后尿控[18]。另外肥胖对整体术后尿控恢复有影响,BMI值越高术后尿控预后越差。其他合并慢性基础疾病如糖尿病、心血管疾病、呼吸系统等于术后UI有相关性。
以前认为经尿道前列腺手术与RP术后尿失禁有关,但研究显示经尿道前列腺切除术对术后尿控无影响[19],最近也有学者评估了钬激光切除前列腺(HoLEP)术后功能恢复情况,结果显示,与对照组相比,先前接受过HoLEP手术的患者平均UC恢复时间更长。最后,短的膜性尿道长度(UL)也与RP后UC延迟恢复有关[18]。在RP术前进行盆底训练可降低术后UI风险,术后盆底训练通过增强肛提肌,改善括约肌和/或支持系统影响术后UC改善,但已发表的数据显示术前盆底训练的疗效存争议,究其原因,可能与盆底训练方案不同、有或者没有生物反馈、训练时长不同等有关。
3 小结
随着微创治疗的发展,尤其是随着机器人辅助腹腔镜手术技术的发展,患者对生活质量的要求及期望升高,在前列腺癌手术治疗前,必须对患者进行适当的个体术后尿失禁风险评估,从而提供可靠的参考依据。外科技术的进步促进了术中尿控技术的发展,主要基于泌尿道解剖和生理,以改善RP术后尿失禁。同时不同入路手术方式也在不断探索中,如经腹膜外、经会阴、经膀胱前列腺根治术等方式,但目前缺少多中心、大样本、前瞻性研究等强有力的循证学依据。术中保留尿控相关结构和重建盆底结构是提高UC恢复率的有效手段。同时也应重视术后尿失禁患者盆底训练、物理治疗、药物治疗等治疗情况,以加快UC的康复。

