类风湿关节炎合并周围神经病变的临床分析
李喜梅
(菏泽市立医院风湿免疫科,山东菏泽 274000)
类风湿关节炎是一种病因不明,并且以关节表现为主的系统性炎症疾病,主要是以外周关节病变为主。有小部分类风湿关节炎的患者,会出现皮肤、眼部、肺部、神经系统等多个系统的关节外表现,严重影响患者的生活质量,甚至会导致患者死亡[1]。类风湿关节炎合并神经系统病变,会导致患者中枢神经、植物神经等出现异常,而其中以合并周围神经病变更为常见[2]。根据学者的文献研究分析,通过对类风湿关节炎的患者进行神经电生理检查,其中外周神经病变的检测率高达40%,其研究指出类风湿关节炎合并周围神经病变是类风湿关节炎患者的常见并发症之一[3]。合并疾病的临床表现是较为多样的,会出现神经病变支配区的感觉异常,比如手部麻木,肌力下降,腱反射消失等,严重者还会出现肌肉萎缩。本次研究主要探讨类风湿关节炎合并周围神经病变患者的临床特点,结果如下。
1 资料与方法
1.1 一般资料 选取菏泽市立医院2017年3月至2020年3月收治的35例类风湿关节炎合并周围神经病变患者为观察组,男性19例,女性16例;年龄35~69岁,平均年龄 (51.3±2.3)岁;病程2~11年,平均病程(6.3±1.3)年。选取同时期35例单纯的类风湿关节炎患者为对照组,男性18例,女性17例;年龄34~68岁,平均年龄 (50.6±2.1)岁;病程2~13年,平均病程(6.8±1.6)年。两组患者一般资料比较,差异无统计学意义 (P>0.05),具有可比性。研究经菏泽市立医院医学伦理委员会批准。患者及家属知情同意,且签署知情同意书。纳入标准:①满足中华风湿病学RA分类标准[4];②神经病变不能以其他疾病解释。排除标准:合并严重心肝肾疾病的患者。
1.2 方法 对上述所有入组的研究对象进行详细的病史询问,包括姓名、年龄、性别、临床症状等。重点了解患者以往的治疗方案,激素的使用剂量和疗程,改善病情的抗风湿药物、生物制剂类药物的使用剂量及使用时间。对上述患者均进行体格检查,观察其是否有血管炎征象,记录肿胀、疼痛及畸形的关节情况,同时还对上述患者进行神经系统检查,包括肌腱反射,肢体感觉运动等。对以上患者均进行实验室检查,主要为记录患者的血常规、尿常规、肝肾功、C反应蛋白 (CRP)、血沉 (ESR)、类风湿因子 (RF)、抗环瓜氨酸肽 (CCP)抗体,以及血脂、血糖等。
1.3 观察指标 比较两组患者的关节表现情况,从肿胀关节数、关节疼痛评分、关节畸形数、关节畸形时间等方面评价。其中关节疼痛评分以疼痛视觉模拟(VAS)量表进行评价[5],总分为10分,分值越高,表示疼痛越严重。分析合并周围神经病变患者和未合并患者的炎性指标及RF、CCP情况。
1.4 统计学分析 研究数据采用SPSS 21.0软件进行统计分析,计量资料采用表示,以t检验。P <0.05表示差异具有统计学意义。
2 结果
2.1 两组患者的关节表现情况 观察组患者的肿胀关节数、关节疼痛评分、关节畸形数均高于对照组,差异有统计学意义 (P<0.05),但是在关节畸形时间方面,组间差异无统计学意义 (P>0.05),见表1。
表1 两组患者的关节表现情况 ()

表1 两组患者的关节表现情况 ()
组别 例数 关节肿胀 (个) 关节疼痛评分 (分) 关节畸形数(个) 畸形时间 (年)观察组 35 11.21±1.73 13.28±1.77 1.23±0.74 12.53±2.18对照组 35 6.35±1.62 9.95±1.67 0.58±0.25 11.24±2.19 t值 1.131 3.233 4.923 0.552 P值 0.000 0.001 0.000 0.290
2.2 两组患者和未合并患者的炎性指标及RF、CCP情况 观察组患者的RF和CCP的数值均高于对照组,差异有统计学意义 (P<0.05),但是两组患者中的CRP、ESR差异无统计学意义 (P > 0.05),见表2。
表2 两组患者炎性指标及RF、CCP情况 ()
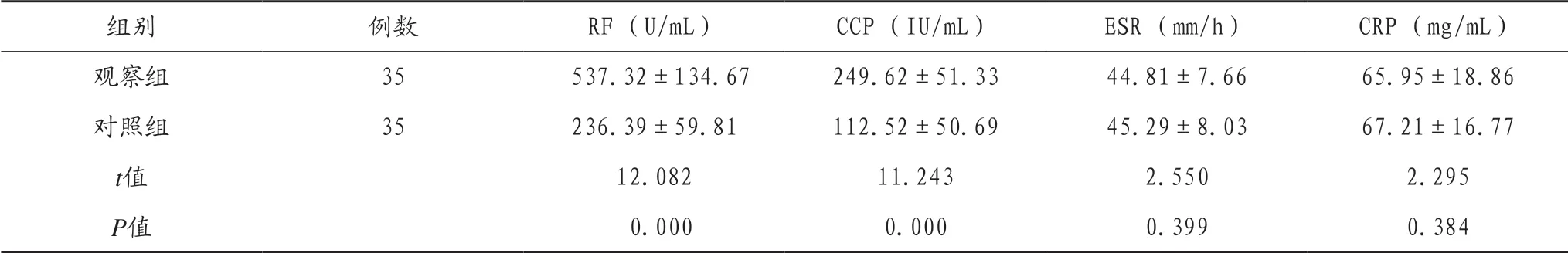
表2 两组患者炎性指标及RF、CCP情况 ()
注:RF:类风湿因子;CCP:抗环瓜氨酸肽;ESR:血沉;CRP:C反应蛋白。
组别 例数 RF (U/mL) CCP (IU/mL) ESR (mm/h) CRP (mg/mL)观察组 35 537.32±134.67 249.62±51.33 44.81±7.66 65.95±18.86对照组 35 236.39±59.81 112.52±50.69 45.29±8.03 67.21±16.77 t值 12.082 11.243 2.550 2.295 P值 0.000 0.000 0.399 0.384
3 讨论
类风湿关节炎的病程和周围神经病变有一定的相关性,患有类风湿关节炎的患者一旦病程超过10年,其继发周围神经病变的风险会增加3~4倍[6]。在盖楠楠的研究中,病程超过10年,出现神经病变的患者仅为16例;而一年之内就出现神经系统症状的则有7例[7]。因此也间接的证明,病程短的类风湿关节炎患者继发周围神经病变的可能性并不低,所以也说明类风湿关节炎患者出现周围神经病变和病程的长短没有太大的关系。
在本研究数据显示,合并周围神经病变的患者肿胀关节数、疼痛关节数、关节畸形数均高于对照组,差异有统计学意义(P<0.05),但是在关节畸形时间方面差异无统计学意义(P>0.05)。提示出现周围神经病变的患者,其病情比没有周围神经病变的活动度更高,所以关节的肿胀数也较多。在实际的临床治疗中,大多数患者出现神经系统症状之后,才会去实施神经电生理检查明确诊断,而在患者没有明显症状时,采用肌电图和神经传导的电生理技术,也可以检测出患者的异常情况,这也是作为类风湿关节炎合并周围神经病变的早期诊断方式[8]。而在研究的35例患者中,仅少部分患者是无明显周围神经病变的主诉,但是通过体检会发现患者的神经系统异常。
RF和CCP是类风湿关节炎患者的特异性抗体,其中CCP显著升高,被认为是合并周围神经病变高发的因素之一[9],在研究中也可以看到,在合并周围神经病变的观察组中,其RF和CCP的数值均高于对照组,因此也证明了对于类风湿关节炎的患者,如果CCP明显增高也可作为诊断类风湿关节炎合并周围神经病变的参考因素[10]。因此对于高滴度的RF和CCP的类风湿关节炎患者,应完善对其神经系统的检查,避免遗漏早期合并周围神经病变的患者。同时在研究中也发现周围神经病变的观察组患者CRP和ESR的数值和不存在周围神经病变的对照组比较,差异没有统计学意义,临床中也没有关于免疫球蛋白和周围神经病变的相关的报道,所以排除免疫球蛋白和周围神经病变相关的可能性。
通过研究结果可知,对于肿胀关节数多、病变活动度高、RF及CCP增高的患者而言,应及早地进行电生理检查,明确诊断后,需要及早治疗,尽可能地降低活动病变程度,改善临床症状,进而改善预后。

