颅脑外伤去骨瓣减压术后并发脑积水的预测模型建立与验证
卓健伟 刘国东 曹鑫意 疏龙飞 王玉海
去骨瓣减压术(decompressive craniectomy,DC)是治疗创伤性颅脑损伤(traumatic brain injury,TBI)的有效常用手段,但也可能会引起多种并发症[1]。外伤性脑积水(post-traumatic hydrocephalus,PTH)则是其中一种常见并发症,是脑脊液动力学紊乱的一种表现,尽管以往报道的发生率不尽相同,但PTH 被认为是TBI 后康复过程中致残的主要原因之一[2-4]。PTH 是继发于脑脊液循环、吸收障碍的进行性积聚,并直接影响大脑的代谢和功能。目前针对PTH发生的危险因素分析已有较多报道,但由于评估中心及纳入标准不同,上述结果仍存在争议[5]。此外,既往研究并没有从预测模型的角度对PTH 进行探讨,因此利用临床常见资料建立性能良好的预测模型对临床工作具有切实意义,有助于DC 术后可能出现PTH 的高危患者的识别和及时干预。本研究分析TBI 患者DC 术后6 个月内PTH 的发生情况,评估与PTH 可能相关因素的预后价值,建立并验证一种PTH 发生概率的预测模型,以期能为临床实际工作提供便捷可靠的预测工具,为PTH 的治疗提供及时有效的临床决策支持,现报道如下。
资料与方法
一、一般资料
收集解放军联勤保障部队第九〇四医院神经外科自2010 年1 月至2019 年12 月诊治的TBI 患者DC 术后6 个月内的相关临床资料。纳入标准:(1)有明确头部外伤史,经头颅CT 检查确诊并满足重型颅脑损伤标准;(2)年龄≥18 岁;(3)入院后完善检查符合手术指征行标准去骨瓣开颅减压术;(4)随访时间>6 个月。排除标准:(1)既往有脑室扩大、脑膜炎、神经系统恶性肿瘤等神经系统疾病的患者;(2)慢性颅内血肿、严重脏器功能衰竭或感染患者;(3)入院后3 d 内死亡者;(4)有严重多发伤影响脑血流灌注或伤前已诊断为脑积水;(5)各种原因导致放弃治疗的患者。本研究经解放军联勤保障部队第九〇四医院伦理委员会批准(批号:2020-02-001),均征得患者或家属知情同意并签署知情同意书。
二、PTH 的诊断标准
PTH 的诊断标准[6,7]:(1)伤后6 个月内出现持续性头痛、呕吐、意识及认知功能障碍、步态不稳、记忆力下降、小便失禁等症状;(2)TBI 患者在DC术后临床症状、体征逐渐好转的病程中,再次出现意识障碍加剧、神经功能恶化或康复期神经功能评分下降;(3)头颅CT 检查显示脑室系统进行性扩大,Hensson 脑室指数(即尾状核平面的侧脑室前角宽度与同一平面颅内板间的宽度之比)高于正常年龄水平上限。
三、收集指标
(1)基线人口学特征:性别、年龄、高血压、糖尿病。(2)术前CT 表现:蛛网膜下腔出血Fisher 分级、脑室出血、脑中线移位[8]。(3)术后CT 表现:去骨瓣减压侧别、骨窗疝、硬膜下积液、去骨瓣面积。骨窗疝定义为DC 术后膨出的脑组织高于颅骨缺损的颅骨外板平面1.5 cm 以上[5,9]。硬膜下积液定义为从脑皮质到头皮或颅骨内侧测量的最大深度>1.5 cm 的硬膜下低密度液性集聚[10]。(4)其他潜在的危险因素:开放性TBI、术前GCS 评分、术后颅内感染、术后昏迷时间。
四、模型构建
首先采用最小绝对收缩和选择算子(least absolute shrinkage and selection operator,LASSO)回归,筛选出预测因子;然后将预测因子纳入多变量Logistic 回归分析,建立预测模型并制作列线图。列线图不仅呈现出预测因子的种类,同时也直观地展示模型中每个预测因子的不同亚组的作用权重。通过受试者工作特征(receiver operating characteristic,ROC)曲线和校准曲线(bootstrap 1000 次抽样法)实现评估预测模型的区分度和拟合优度。绘制ROC 的曲线下面积(area under curve,AUC),AUC 值范围0.5~1.0。AUC>0.5,且AUC 越接近于1,说明诊断效果越好;0.5<AUC≤0.7 时,有较低的准确性;0.7<AUC≤0.9 时,有一定的准确性;AUC>0.9 时,有较高的准确性。决策曲线分析(decision curve analysis,DCA)可以通过计算模型的净效益,评估预测模型的临床价值。
五、统计学分析
采用SPSS22.0 版和R 软件3.5.1 版本(glmnet和rms 数据包)分析数据及作图。对于计量资料,首先通过Kolmogorov-Sminov 检验、P-P 图评判资料正态性,服从正态分布的以均数±标准差(±s)表示,采用t 检验,不服从正态分布以中位数(四分位间距)[M(QR)]表示,采用Mann-Whitney U 检验;计数资料以率(%)表示,采用χ2检验或Fisher 确切概率法。P<0.05 为差异具有统计学意义。
结果
一、临床资料
本组共纳入符合条件的TBI 患者451 例,其中男性332 例,女性119 例;年龄范围18~83 岁,年龄(43.3±16.1) 岁。按术后是否出现PTH 将患者分为PTH 组(127 例)和无PTH 组(324 例),2 组患者的性别、年龄、开放性TBI、高血压、糖尿病及脑中线移位差异均无统计学意义(P>0.05),2 组患者的术前GCS 评分、术前Fisher 分级、脑室出血、去骨瓣减压、骨窗疝、颅内感染、术后昏迷时间、硬膜下积液及去骨瓣面积差异均有统计学意义(P<0.05),详细信息见表1。其中伤后1 个月内出现脑积水24 例(18.90%),1~2 个月58 例(45.67%),2~3 个月35 例(27.56%),3~6 个月10 例(7.87%)。
二、预测因子的筛选与模型的建立
基于LASSO 回归分析的非零系数,从15 个可能的影响因素中进行筛选,采用最小准则的10 倍交叉验证来识别LASSO 回归模型中的最优惩罚系数λ(图1A),随着λ 值的增大,越来越多变量的系数被压缩,当λ 值逐渐增大到最小误差(lambda.min),认为筛选出预测因子,包括术前GCS 评分、术前蛛网膜下腔出血Fisher 分级、脑室出血、去骨瓣减压侧别、骨窗疝、颅内感染、术后昏迷时间、硬膜下积液;λ 值继续增大到1 个标准误差(lambda.1SE)时,λ 值为模型最优值(λ=0.0634)(图1B),最终筛选出5 个非零系数的变量即预测因子,分别是术前蛛网膜下腔出血Fisher 分级、去骨瓣减压侧别、骨窗疝、术后昏迷时间、硬膜下积液。将上述5 个预测因子纳入多因素Logistic 回归并构建列线图(表2、图2)。Logistic 回归分析结果显示,各亚组对模型的作用权重各自不同,依次是:>30 d 术后昏迷>半球间硬膜下积液>双侧硬膜下积液>Ⅳ级术前Fisher 分级>7~30 d 术后昏迷>Ⅲ级术前Fisher 分级>有骨窗疝>对侧硬膜下积液>双侧去骨瓣>Ⅱ级术前Fisher分级>同侧硬膜下积液。图2 则在表2 的基础上更直观展示了各预测因子的亚组权重以及在模型中的分数。
三、模型的预测性能评估
对列线图的ROC 分析结果显示,AUC=0.762(95%CI:0.728~0.823),表明该模型对PTH 组与无PTH 组之间的区分能力较好(图3)。校准曲线则为斜率接近于1 的直线,表明实际发病率和预测的可能性之间有很好的相关性(图4)。此外,Hosmer-Lemeshow 检验结果P=0.675,表明此次PTH 临床预测模型的拟合优度较高。

表1 451 例TBI 患者DC 术后发生PTH 的单因素分析
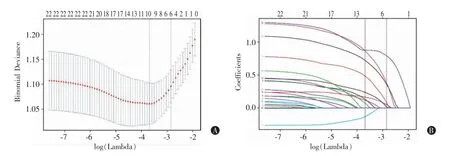
图1 基于LASSO 回归的因素变量选择

表2 TBI 患者DC 术后发生PTH 的Logistic 回归分析
四、模型的决策曲线分析
DCA 曲线显示,当阈值概率在70%以内时,使用该模型预测PTH 比“全部治疗”或“不治疗”策略都更有获益(图5)。
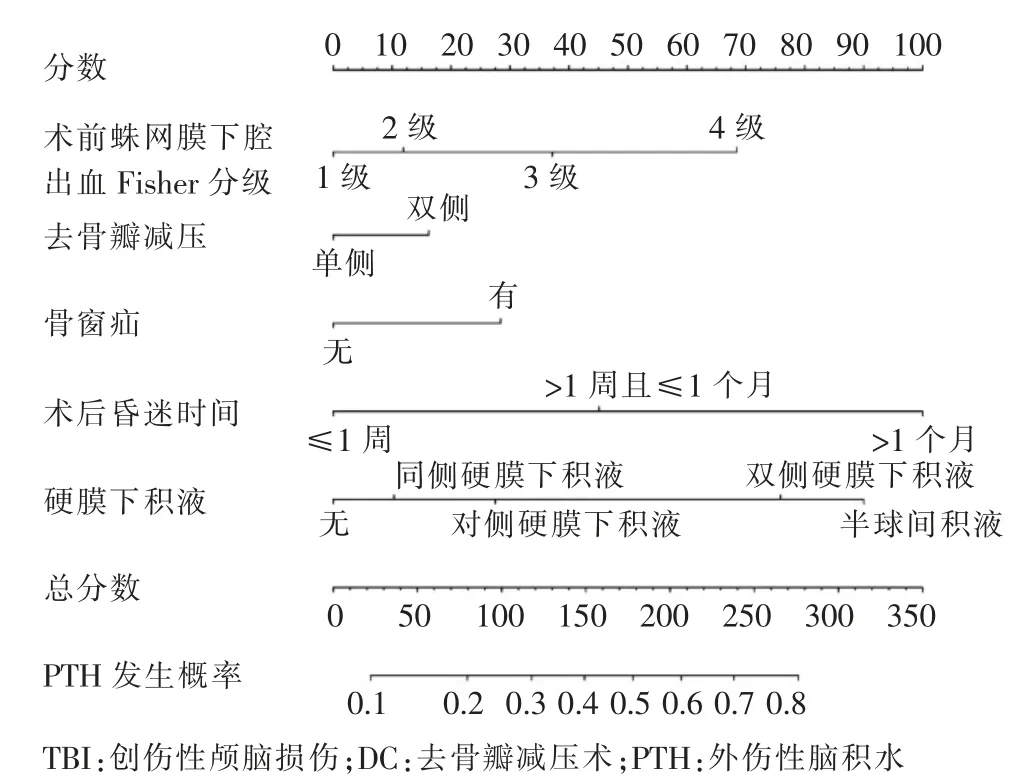
图2 基于5 个预测因子建立的预测TBI 患者DC 术后发生PTH 的列线图

图3 预测模型的受试者工作特征曲线

图4 预测模型的校准曲线

图5 预测模型的决策曲线分析
讨论
PTH 是TBI 最常见和严重的并发症之一,可引起大脑代谢紊乱和功能障碍,增加代谢损伤,还会导致持续的脑室扩大和进一步的临床恶化[5,11,12]。由于临床和放射诊断标准的不同,目前已发表的文献报道PTH 的发病率差异性较大,约2%~46%[13]。尽管临床上对PTH 的重视程度不断提高,但PTH 在康复过程中仍然容易被忽视,延误诊断和治疗的后果具有潜在的破坏性。所以及时预测PTH 的发生对于评估TBI 患者的病情和改善预后具有积极作用。此次研究中,笔者团队开发了一种临床模型来预测TBI 患者DC 术后6 个月内发生PTH 的概率,模型的构成均为临床易得的变量,且经过多层次评估,模型具有良好的预测性能及临床适用性。
本研究采用LASSO 回归进行变量的筛选。LASSO 回归被认为优于单变量与结局事件的关联强度来选择预测因素的方法,可以很好地解决逐步回归法的过度拟合问题[14]。本次研究通过LASSO 回归分析15 项可能与DC 术后发生PTH 相关的因素,最终获得5 个预测因子并进行多因素Logistic回归。列线图则将各预测因子在模型中的作用权重进行量化,有利于增加临床评估工作的清晰性和客观性。Logistic 回归分析结果和列线图结果显示:(1)术前蛛网膜下腔出血Fisher 分级:严重的蛛网膜下腔出血(FisherⅢ和Ⅳ级)发生PTH 的概率明显大于无或少量的蛛网膜下腔出血(FisherⅠ和Ⅱ级),这与多数研究结果相一致[15,16]。蛛网膜下腔出血通过阻碍脑脊液循环及其在蛛网膜颗粒处的吸收,导致脑脊液吸收减少和聚集增加,从而诱发PTH[4]。Chen 等[5]的研究结果表明,FisherⅣ级是PTH 最强的放射学影响因素,本研究也得到了类似的结果。(2)去骨瓣减压侧别:PTH 是DC 术后常见的并发症之一,颅腔完整性的破坏被认为是DC 患者发生PTH 的主要原因[17]。双侧DC 导致双侧颅腔压力脉冲向外传递,造成更严重的脑脊液循环紊乱,更易诱发PTH[18]。刘佰运教授[19]也指出,双侧DC 加重了半球分裂,易出现顽固性积液,从而诱发PTH。(3)骨窗疝:DC 术后骨窗疝时常发生,其病理机制包括体位、重力因素、各种原因引起的长时间颅高压致使脑血流灌注减少,减压后脑组织的再灌注损伤,以及脑水肿等原因,使得颅内压增高,通过减压区膨出,因膨出脑组织在减压窗的卡压,使疝出脑组织的引流静脉及脑脊液循环被阻断,进一步加重疝出脑组织的水肿,加重嵌顿,从而导致脑组织迟发出血、脑室穿通畸形、脑脊液伤口漏等并发症,影响患者预后[20,21]。从这一角度来看,似乎较大的骨瓣会减少骨窗疝的发生,但过大的骨瓣也可能引起更多其他并发症,所以相对于去骨瓣面积,注重颞底减压更为重要[20]。(4)术后昏迷时间:术后昏迷时间长的患者往往有严重的脑组织损伤,颅内脑脊液循环和吸收平衡被破坏的程度更大,更倾向于发生PTH[5,6]。且PTH 患者意识状态相对较差,造成昏迷时间进一步延长,导致部分患者持续昏迷[22]。然而一些研究并未发现入院GCS 评分可以预测PTH,可能原因是GCS 评分低的患者短期内死亡人数的增加降低了PTH 出现的几率。因此,临床上需要注意损伤更重、昏迷时间更长的患者,此类患者PTH 发生率高,往往因长期昏迷状态而被忽略。(5)硬膜下积液:硬膜下积液是DC 术后的一种相当常见的并发症,其可位于开颅手术的同侧或对侧,也可位于双侧或大脑半球间隙。硬膜下积液是脑脊液动力学改变的现象之一,可能先于PTH 的出现。有研究指出半球间积液是能够预测DC 后PTH 发生的重要影像学标志[9]。也有学者认为硬膜下积液和PTH 本质上都是脑脊液流体动力学障碍引起的,硬膜下积液可能代表脑脊液稳态的局部破坏,而PTH 则意味着更严重、范围更大的功能障碍,所以已确诊硬膜下积液患者发生PTH 的几率更高[2]。Ki 等[4]研究表明,对侧硬膜下积液和半球间积液是PTH 发生的危险因素。本研究的Logistic 回归分析和列线图也可发现类似的结果,双侧硬膜下积液和半球间积液时出现PTH的概率要明显大于同侧或对侧硬膜下积液。
建立模型后,通过ROC、校准曲线、DCA 三个层面对模型进行了验证。结果表明模型的AUC 为0.762,说明该模型对于术后PTH 复发的判别能力较强。校准图也显示出预测概率与实际概率的一致性较好。DCA 常用于观察模型的临床适用性并平衡净效益[23,24]。本研究表明在70%的预测概率内使用此模型,患者均有净获益,进一步验证了模型在实际临床工作中的价值。
需要指出的是,模型中未包括的因素并不能说明其与PTH 的发生无关。在LASSO 回归模型中因素变量的选择过程,如果选择最小误差,预测模型中会有其他候选因素被纳入模型,包括脑室出血、颅内感染等。而脑室出血、颅内感染等因素在既往报道中已被认为是危险因素[25,26]。但是使用1 倍标准误可以在确保模型完整性的同时,去除一些候选因素并增加模型的临床适用性,这也是构建临床预测模型与探究危险因素间的主要区别之一。
本研究存在一定的局限性:(1)本文为回顾性分析,在患者选择、数据收集和分析方面可能存在一定程度的偏差;(2)此次为单中心研究,虽然内部验证表明建立的预测模型是可靠的,但未来仍需多中心、更大样本量的深入研究,进一步进行外部验证,提高模型的适应性。
综上所述,本研究利用LASSO 回归筛选预测因子,构建TBI 患者DC 术后发生PTH 的临床预测模型,制作简洁有效的列线图并从多角度对其验证。临床预测模型的探究提高了临床评估的客观性,有利于高危患者的识别,便于术后针对性的随访和及时的科学干预。
利益冲突所有作者均声明不存在利益冲突

