入院时高血糖对急性冠状动脉综合征患者经皮冠状动脉介入治疗后住院期间心血管事件的影响
高血糖是心血管疾病的危险因素,急性冠状动脉综合征(ACS)患者发病时往往伴有血糖水平升高。以往研究表明,无论ACS 患者是否存在已知的糖尿病,高血糖都是心血管不良事件的预测因素[1]。Karetnikova 等[2]已经证实,在心肌梗死患者中,不论是否患有糖尿病,血糖水平与住院死亡率之间存在直接的线性关系,并且对长期预后也有影响。然而,当今时代,随着药物洗脱支架(DES)的不断更新改良,支架置入技术的进展,以往研究不能反映在当前的介入治疗中,血糖对预后的影响[3-4]。本研究针对ACS 患者入院时是否合并高血糖,分析高血糖对于经皮冠状动脉介入治疗(PCI)后患者住院期间临床预后是否有影响。
1 资料与方法
1.1 对象选择
本研究为前瞻性单中心观察性研究,连续入选中国医学科学院阜外医院自2013 年1 月至12 月进行PCI 的10 724 例患者,排除入院24 小时内未检测空腹血糖的患者228 例,排除稳定性心绞痛和无症状心肌缺血患者4 210 例,最终纳入ACS 患者共6 286 例,根据入院血糖水平分为正常血糖组(空腹血糖<7.0 mmol/L,n=4 872)和高血糖组 (空腹血糖≥7.0 mmol/L,n=1 414)。支架置入术按照常规方法进行。计划急诊PCI 的ACS 患者,术前尽早给予阿司匹林300 mg 负荷量,同时氯吡格雷300~600 mg或替格瑞洛180 mg 负荷量。对于无禁忌证且术前无长期口服抗血小板药物的择期PCI 患者,术前至少24 h 口服阿司匹林300 mg 负荷量,同时氯吡格雷300 mg 或替格瑞洛180 mg 负荷量,术中经动脉鞘管给予肝素100 U/kg,如果手术时间超过1 h 再追加肝素1000 U;糖蛋白Ⅱb/Ⅲa 拮抗剂的应用由术者根据临床和病变情况决定。术后阿司匹林100 mg/d 和氯吡格雷75 mg/d 或替格瑞洛90 mg 每天2 次的双联抗血小板治疗推荐至少1 年。
1.2 资料收集
患者一般临床资料、实验室检查结果、介入治疗资料由病历和介入治疗记录收集。造影结果用定量冠状动脉测量(QCA)进行评价。患者均已签署知情同意书且研究已通过医院伦理委员会审核。以上资料来源于阜外医院介入导管室核心实验室。
1.3 临床事件定义
主要不良心脑血管事件(MACCE)包括心原性死亡、心肌梗死、血运重建、脑卒中和支架内血栓。心原性死亡定义为无明确非心原性导致的死亡。心肌梗死诊断依据第三版心肌梗死全球定义[5]。血运重建为缺血症状或事件驱动的对任一病变进行的血运重建治疗,包括PCI 和冠状动脉旁路移植(CABG)。支架内血栓定义为学术研究联盟(ARC)正式发表的肯定的和可能的支架内血栓形成[6]。出血:判断依据为出血学术研究联合会(BARC)发布的心血管临床试验标准化出血定义[7],包括BARC 2型以上出血。
1.4 统计学方法
采用SPSS 20.0 统计软件进行统计分析。正态分布计量资料描述为均数±标准差(),组间比较采用t检验;计数资料以例(%)表示,计数资料采用卡方检验或Fisher 精确概率检验。多因素回归分析采用Logistic 回归分析。P<0.05 为差异具有统计学意义。
2 结果
2.1 正常血糖组与高血糖组患者的临床特点比较(表1)
正常血糖组15.8%患有糖尿病,空腹血糖水平为(5.33±0.70)mmol/L,糖化血红蛋白水平(6.17±0.72)%;高血糖组73.8%患有糖尿病,空腹血糖水平为(9.47±2.57)mmol/L,糖化血红蛋白水平(8.12±1.57)%。
主要冠心病危险因素及既往病史方面:与正常血糖组相比,高血糖组的患者患有高血压比例更高(67.4% vs.62.5%,P=0.001),高脂血症比例更高(70.2% vs.64.4%,P<0.001),糖尿病比例更高(73.8% vs.15.8%,P<0.001),既往有PCI 史的比例更高(30.6% vs.19.3%,P<0.001),差异均有统计学意义。冠状动脉病变方面:高血糖组冠状动脉三支病变的比例较正常血糖组更高(46.7% vs.38.2%,P<0.001)。入院病情方面:高血糖组急性心肌梗死的比例较正常血糖组更高(39.7% vs.27.0%,P<0.001),差异均有统计学意义。
表1 正常血糖组和高血糖组患者基线资料比较()
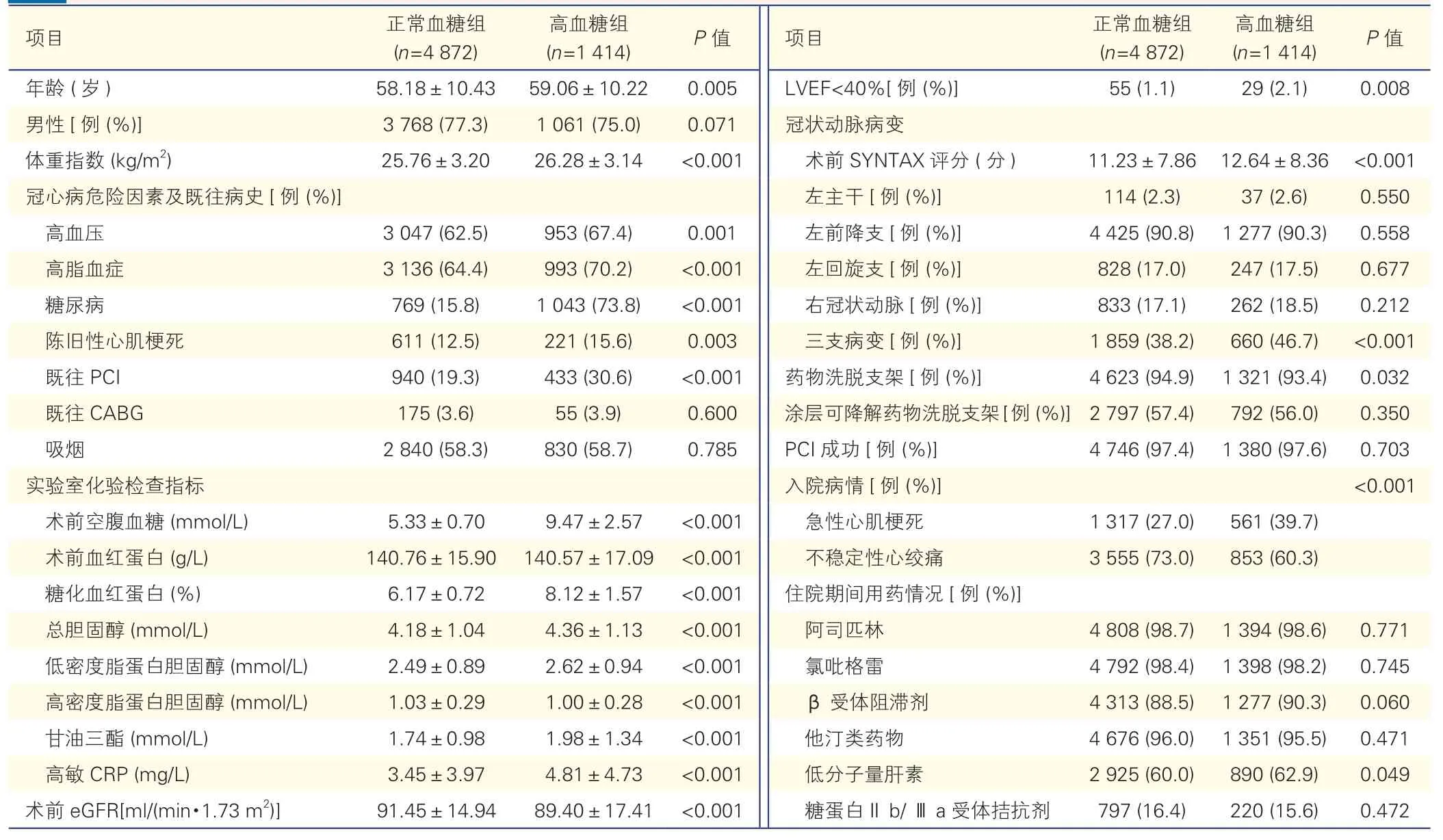
表1 正常血糖组和高血糖组患者基线资料比较()
注:PCI:经皮冠状动脉介入治疗;CABG:冠状动脉旁路移植术;CRP:C 反应蛋白;eGFR:估算肾小球滤过率;LVEF:左心室射血分数
2.2 正常血糖组和高血糖组患者住院期间MACCE 率比较(表2)
与正常血糖组相比,高血糖组在住院期间全因死亡率和心原性死亡率均明显增高(0.5% vs.0.1%,P=0.007;0.4% vs.0.1%,P=0.021),高血糖组的MACCE 发生率也高于正常血糖组(2.1%vs.1.4%,P=0.045),两组比较差异均有统计学意义。两组患者在住院期间支架内血栓、脑卒中、心肌梗死的发生率差异均无统计学意义。两组的出血发生率差异也无统计学意义(0.1% vs.0.1%,P=0.622)。
2.3 Logistic 多因素回归分析(表3)
Logistic 多因素回归分析纳入的分析变量包括:性别、年龄、既往PCI 史、既往CABG 史、糖尿病、高血压、高脂血症、吸烟、急性心肌梗死、三支病变、高血糖。Logistic 回归分析结果显示,住院期间高血糖是住院期间全因死亡的独立危险因素(HR=4.176,95%CI: 1.062~16.426,P=0.041),也是住院期间心原性死亡的独立危险因素(HR=5.068,95%CI:1.176~21.834,P=0.029)。

表2 正常血糖组和高血糖组患者住院期间MACCE 发生率比较[例(%)]
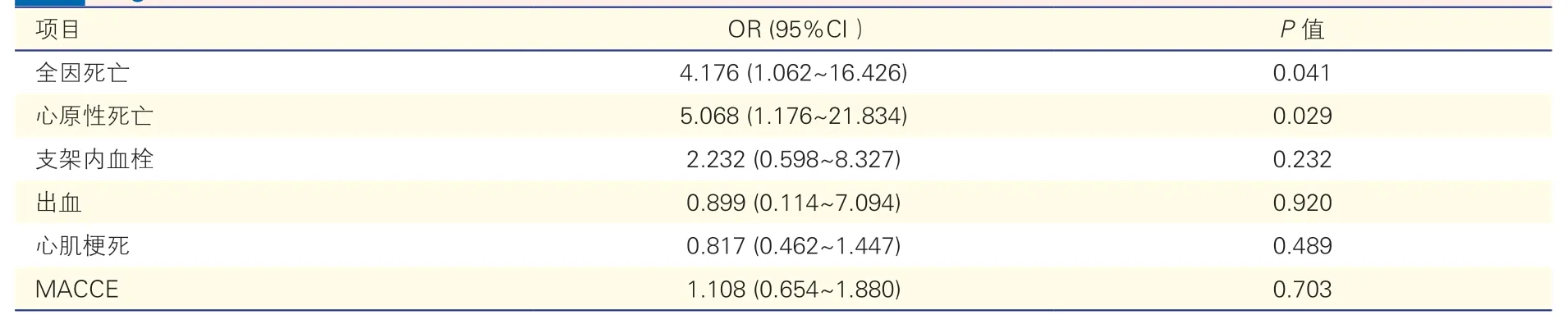
表3 Logistic 多因素回归分析结果
3 讨论
高血糖是心血管疾病的危险因素。ACS 时心肌缺血引起的应激状态导致儿茶酚胺通过交感神经系统和肾上腺大量分泌,刺激肝糖原分解和糖异生,增加血糖水平,同时引起了胰岛素敏感度下降。血糖增高通过增加心肌细胞死亡和减少侧支血流而增加心肌梗死面积[8-9]。既往研究已证实,高血糖是糖尿病心肌病的独立危险因素,在心肌梗死发生时,高血糖促进了心肌细胞凋亡,导致左心室扩大,间质纤维化,加剧了急性心肌梗死后左心室重构的进程[10]。
入院时的高血糖水平与急性ST 段抬高型心肌梗死患者近期死亡率升高直接相关[11],不论既往是否合并糖尿病[12-13]或者是否再灌注治疗[14]。Ishihara等[15]和Hoebers 等[16]研究发现,高血糖与接受PCI治疗的急性ST 段抬高型心肌梗死患者近期预后不良相关,而糖尿病与近期预后不良无关。CARDINAL研究显示,在不合并糖尿病的患者中,心肌梗死后24 h 内降低血糖可以减少30 天死亡率[17]。David 等[18]研究发现,入院时高血糖是近期预后不良的危险因素,而且糖尿病对预后的影响在很大程度上通过高血糖来体现,这一现象在糖尿病患者中比非糖尿病患者中更明显。本研究也证实入院时空腹血糖增高是住院期间死亡的独立危险因素。但是血糖水平也并非越低越好,严重低血糖可影响心肌能量代谢,低血糖患者还能够通过神经内分泌途径增加心输出量,低血糖导致心肌复极化异常延长,容易造成心律紊乱和恶性心律失常。以往的三项研究ADVANCE、ACCORD、VADT 研究都报道了在2型糖尿病患者中,过于严格的控制血糖,会增加心血管事件的风险[19]。
局限性:本研究存在一定的局限性。首先,本研究是单中心,观察性研究,研究结论还需要在多中心、前瞻性、随机对照研究中进行验证;第二,本研究中的糖尿病患者大多数是之前就确诊了糖尿病的患者或者新诊断了糖尿病,住院期间进行了降糖治疗的患者。对于一些住院期间血糖增高而没有进行降糖治疗的患者可能存在糖尿病的漏诊;第三,血糖本身存在生理性波动,而病理情况下,血糖变异的幅度和频率会明显加大。血糖的变异性不仅与低血糖发生的风险相关,还被认为是评价血糖控制疗效的新指标,是ACS 患者主要心血管事件的独立危险因素[20]。本研究检测患者入院24 小时内单次空腹血糖,但是缺乏住院期间血糖变异性的监测,不够全面的反映患者的血糖水平。
总之,本研究为单中心、大样本、观察性研究,主要研究结果显示,ACS 患者入院时高血糖较血糖正常在住院期间,全因死亡率、心原性死亡率、MACCE 发生率增高。高血糖是住院期间全因死亡和心原性死亡的独立危险因素。
利益冲突:所有作者均声明不存在利益冲突

