直接外侧入路与后外侧入路对中青年全髋关节置换术后关节功能及运动恢复的影响*
李立松, 吴 乾, 黄立新, 徐耀增, 张 勇
苏州大学附属第一医院骨科,苏州 215006
全髋关节置换术(total hip arthroplasty,THA)是股骨头坏死、先天性髋关节发育不良和骨关节炎等终末期髋关节疾病最常见、最有效的治疗手段[1]。其常见手术入路包括:后外侧入路、直接外侧入路、直接前方入路、前外侧入路以及相关的微创入路等[2]。目前后外侧入路与直接外侧入路仍是较为常用的2种手术入路,其中后外侧入路由于损伤了后髋关节囊和肌肉结构,增加了髋关节后脱位的风险[3];而直接外侧入路虽然脱位风险较低,但由于术中损伤了臀中肌,增加了术后外展肌无力的风险[4]。
近年来行THA的中青年患者数量不断增加,引起了骨科医师的广泛关注[5]。鉴于此类患者术后预期寿命长,生活品质期望高等特点,其手术目标不仅包括缓解局部疼痛、恢复髋关节功能,还包括尽早恢复日常生活、参与工作学习以及适量运动等[6]。然而,目前国内外尚缺乏针对中青年患者术后恢复运动情况(return to sport,RTS)的系统研究,故本文旨在通过分析患者术后RTS发生率、运动恢复时间以及运动恢复项目等,研究国内中青年患者术后功能恢复及运动恢复情况,并进一步分析直接外侧入路与后外侧入路两种手术入路的优缺点,最终确定影响RTS的潜在预测因素。
1 资料与方法
1.1 纳入与排除标准
纳入标准:①因髋关节骨关节炎、股骨头坏死、股骨颈骨折或发育性髋关节发育不良(Crowe Ⅰ型或Ⅱ型)行初次单侧全髋关节置换术的患者;②中青年患者(年龄<50岁);③影像学和临床资料齐全;④患者及家属同意参加本次研究。
排除标准:①非直接外侧入路及后外侧入路的患者;②应用骨水泥型髋关节假体的患者;③合并髋部结核、感染及肿瘤的患者;④合并双下肢其他部位畸形或损伤的患者;⑤行双侧全髋关节置换的患者;⑥行翻修手术的患者。
1.2 一般资料
本研究已经过苏州大学附属第一医院伦理委员会审核并同意,回顾性分析2014年1月至2018年12月期间于本院骨科行单侧初次THA的患者。初步纳入1669例患者,在此基础上按照纳入标准筛选出223例患者。223例患者中有51例患者因排除标准而筛除,21例患者因拒绝或无法完成问卷和随访而筛除,最终共有151例患者纳入本次研究。按照手术入路将最终纳入本次研究的151例患者分为两组,其中直接外侧入路组共70例,后外侧入路组共81例,两组患者的基线资料差异无统计学意义(均P>0.05),具有可比性(表1)。
1.3 手术方法
本研究中包括的所有手术均由我院同一组医生完成。假体选择:髋臼为生物型钛丝杯(Triogy IT;Zimmer);内衬为陶瓷内衬(Biolox Delta;Zimmer)或高交联聚乙烯衬垫(HXLPE;Zimmer);股骨头为陶瓷股骨头(Biolox Delta;Zimmer);股骨柄为生物型钛丝锥形柄(Versys FMT;Zimmer)。所有患者均采用静脉全身麻醉,术后均放置引流管。
后外侧入路:侧卧位,以大转子部为中心,自大腿后外侧向髂后上棘方向做一长约15 cm切口,逐层切开皮肤浅筋膜、阔筋膜,钝性分离臀大肌,内旋股骨,显露短外旋肌群后,呈7字锐性切开短外旋肌群及深面后外侧关节囊,暴露髋关节。屈髋并内收内旋牵引,脱位髋关节。于股骨颈基底部,小转子上方约1.5 cm处标记截骨平面截骨。暴露髋臼,前倾外展位对髋臼予以磨锉直至软骨下骨,试模并安置相应髋臼和内衬。内收内旋股骨暴露股骨截骨面,开口扩髓,安装合适的股骨假体及股骨头假体,复位髋关节。
直接外侧入路(改良哈丁):侧卧位,以大转子顶点为中心长约15 cm切口,依次切开皮肤、皮下组织、阔筋膜张肌及筋膜,切开股骨大转子滑囊,于臀中肌前中1/3钝性分离臀中、小肌,至前方关节囊,向下方切开臀中肌筋膜及股外侧肌,沿股骨转子部向前方显露关节囊,切除前方关节囊。脱位股骨头,显露股骨小转子,于股骨小转子上方1.5 cm处截骨,充分显露髋臼缘,挫磨髋臼至渗血均匀,试模并植入合适的髋臼假体和内衬。屈曲内收外旋患肢,显露股骨截骨端,开口扩髓后,维持适当前倾,植入股骨假体,复位髋关节(图1)。
表1 两组患者基线资料比较(例,Table 1 Comparison of the general date between the two

A:直接外侧入路(改良哈丁)体位;B:直接外侧入路切口;C:显露阔筋膜张肌,切开阔筋膜张肌;D:切开股骨大转子滑囊,暴露臀中肌;E:于臀中肌前中1/3钝性分离臀中、小肌,至前方关节囊;F:沿股骨转子部向前方显露关节囊;G:切除前方关节囊,暴露髋臼;H:挫磨髋臼并植入髋臼假体及相应内衬;I:股骨近端开口器开口后用髓腔锉逐号扩髓;J:安装股骨柄,并复位髋关节。图1 直接外侧入路全髋关节置换过程Fig.1 The procedure of total hip arthroplasty with direct lateral approach
1.4 评价指标
患者的术前/后髋关节功能通过Harris评分(Harris Hip Score,HHS)进行评估。患者的术后恢复运动情况(RTS)通过恢复运动的时间、运动的程度2个方面进行评价。其中运动程度通过加州大学洛杉矶分校的活动评分(UCLA activity score)进行评估[7],并将UCLA评分≥6分认为是术后恢复运动(表2)。而具体的运动方式则根据2007年AAHKS的共识进行问卷调查[8]。如果患者术后没有恢复运动,则对原因进行调查。患者对术后运动的期望和动力则通过调查问卷的相关问题评估患者对每一项运动的运动期望和动力。
1.5 统计学分析

表2 加州大学洛杉矶分校运动评分Table 2 UCLA activity score
2 结果
2.1 两组患者术后关节功能恢复情况
后外侧入路组与直接外侧入路组的术后随访时间分别为(16.91±3.64)月与(18.25±5.34)月,差异无统计学意义(P>0.05)。关节功能方面,两组患者的术前HHS评分分别为(50.12±15.24)分与(55.53±20.21)分,差异无统计学意义(P>0.05);术后1月时后外侧入路组的HHS评分为(89.79±6.53)分,明显优于直接外侧入路组(73.50±8.41)分,差异具有统计学意义(P<0.05);而在末次HHS评分中,两组患者HHS评分分别为(90.12±12.15)分与(93.43±8.17)分,差异无统计学意义(P>0.05)。见表3。
两组患者术前和术后影像学比较显示,直接外侧入路及后外侧入路THA术后假体位置良好,髋关节活动正常,见图2。
2.2 两组患者术后运动恢复情况
在术后运动恢复情况方面,其中后外侧入路组的UCLA评分为(4.47±1.32)分,直接外侧入路组为(4.87±1.40)分,两组患者术后的UCLA运动评分差异无统计学意义(P>0.05)。我们将UCLA运动评分≥6分认为术后恢复运动功能,后外侧入路组中仅有16例患者(19.7%)恢复运动,而直接外侧入路组中有22例(31.4%)恢复了术后运动,但差异无统计学意义(P>0.05)。两组患者的术后运动恢复的平均延迟时间分别为(7.61±2.22)月与(7.05±4.85)月,差异无统计学意义(P>0.05),详见表3。针对术后未恢复运动的患者进一步分析原因,如图3所示,后外侧入路患者的主要原因为:担心脱位(31%,25/81),避免磨损(31%,25/81),疼痛(12%,10/81),乏力(12%,10/81)等;而直接外侧入路的主要原因分别为:避免磨损(24%,17/70),疼痛(23%,16/70),担心脱位(11%,8/70)等。

表3 患者术后髋关节功能和恢复运动时间Table 3 Postoperative hip function and recovery time of
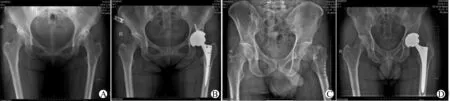
患者1,女性,44岁,诊断为左髋关节骨关节炎伴髋臼发育不良(Crowe I型),图A为术前X线片,行直接外侧入路THA,图B为患者1术后3个月X线片,显示术后假体位置良好,髋关节功能良好。患者2,男性,48岁,诊断为左侧股骨颈骨折(Garden Ⅳ型),图C为术前X线片,行后外侧入路THA,图D为术后3个月X线片,显示术后假体位置良好,髋关节活动正常。图2 直接外侧入路全髋关节置换与后外侧入路全髋关节置换术前术后影像Fig.2 Comparison of preoperative and postoperative imaging data between total hip arthroplasty with direct lateral approach and total hip arthroplasty with posterolateral approach

1:避免磨损;2:疼痛;3:担心脱位;4:肌肉乏力;5:医生建议;6:下肢不等长;7:其他原因图3 患者全髋关节置换术后无法运动的原因Fig.3 Reasons why patients could not return to sport after total hip arthroplasty
2.3 恢复运动的项目及预测因子
根据2007年AAHKS的共识进行统计,两组患者均未参加高剧烈程度的运动,大多数患者术后运动的剧烈程度为低度,两组患者常见的运动分别为:散步、游泳、爬楼梯、慢跑以及爬山,而其中运动期望较高的患者术后恢复运动的比例明显高于普通患者。
如表4所示,在术后运动可能的预测因子中,只有患者的运动动机与患者的术后运动(UCLA评分)呈正相关,并有统计学意义(R=0.416,P<0.01),而包括年龄、性别、ASA评分、BMI与术前HHS评分在内的指标与患者的术后运动均无明显相关性(均P>0.05)。

表4 患者术后恢复运动的预测因子Table 4 Predictors of postoperative RTS in patients
3 讨论
目前关于患者THA术后运动恢复情况的研究主要集中在国外,Olliver等[9]通过9年的随访发现,前外侧入路的患者中有64%的患者恢复了运动;Innmann等[10]发现经臀中肌入路的患者术后10年89%的患者恢复了运动;而Schmidutz等[11]发现,在单侧直接外侧入路的短柄THA术后的患者中,有98%的患者在末次随访时恢复了运动。
据我们所知,本研究是首次报道中国中青年患者THA术后运动恢复情况,并比较后外侧入路和直接外侧入路患者的术后运动恢复差异。本研究结果显示,中国中青年患者(<50岁)经后外侧入路与直接外侧入路行THA术后,RTS发生率分别为19.7%和31.4%,远低于外国文献报道的术后的恢复运动率。其主要原因可能如下:①本研究的随访时间仅有1年,而国外的随访时间较长(甚至10年);②中国患者对术后恢复运动的主观意愿不强;③手术入路和假体选择的不同,国外的文献报道手术入路多为直接前方入路、前外侧入路等,本次研究为后外侧入路和直接外侧入路,国外文献报道的假体也不同;④纳入标准不同,本研究未将散步纳入为运动,而部分研究将散步纳入为运动。
在后外侧入路组中,无法恢复术后运动的很大一部分原因是因为患者担心关节脱位(31%,25/81),远高于直接外侧入路组(11%,8/70)。直接外侧入路虽然会降低关节置换脱位相关的并发症,但其损伤臀中肌,会增加髋部,特别是早期康复中臀中肌部位的疼痛[12],这也部分解释术后1个月时直接外侧入路的患者HSS评分明显低于后外侧入路组。
目前,有研究表明UCLA运动评分是评价术后恢复运动的最佳标准[13]。而对比国外的研究我们发现中国患者的UCLA评分较低[9-11],主要集中在UCLA评分4分(定期参加轻度的活动,如散步、有限的家务和有限的购物)和3分(有时参加一些轻度的活动)。进一步利用2007年AAHKS的共识统计患者的术后运动后发现,两组患者均未参加高剧烈程度的运动,大多数患者术后运动的剧烈程度为低度。其中运动期望较高的患者术后恢复运动的比例明显高于普通患者。国外患者术后运动方式较为多样,常涉及一些高强度运动,例如:体操、蛙跳等[7-9]。
进一步探索影响患者术后运动的相关因素,本研究评估其潜在的预测因素包括:年龄、性别、ASA评分、BMI、术前HHS评分和患者的运动动机。结果表明,只有患者的运动动机与术后运动(UCLA评分)呈正相关,差异有统计学意义(P<0.05),其他因素均无统计学相关性。这也部分解释本研究患者术后恢复运动率明显低于国外文献的原因。中国人的运动倾向相对于西方人的运动倾向较低,这可能是与不同国家、不同种族的生活方式有关[14]。世界卫生组织2010年的报告显示,在中国,因为不运动导致与重大非传染性疾病相关的风险增加了12%~19%[15]。根据中国健康与营养调查显示,在过去的20年中,中国人的体育运动整体水平逐渐下降;其中男性每周的代谢当量小时从382降至264,而女性的则从420降至243,其主要原因是内在积极性不够[16]。因此,如能提高国内患者自身运动的主观积极性,有助于提高其术后恢复运动的强度和概率,最终使其回到健康正常的运动生活。
当然,本研究尚且存在以下局限性:①本研究纳入患者共151例,样本量较小;②本研究为回顾性研究,仍需高质量的病例对照实验研究。③本研究随访时间虽达到1年以上,但仍需长期随访研究。
综上所述,直接外侧与后外侧入路THA均有效改善国内中青年全髋关节置换患者关节功能,但术后运动恢复情况不理想,提高患者的运动动机可能有助于改善患者术后运动恢复情况。

