阴式子宫瘢痕妊娠病灶清除术治疗Ⅱ型剖宫产瘢痕妊娠的临床疗效
陈顺霞 周曙光 王森林 陈 果 徐云霞
剖宫产瘢痕妊娠(cesarean scar pregnancy,CSP)是指受精卵着床于上次剖宫产子宫切口瘢痕处的一种异位妊娠,它是一个有时限的定义,被限制在早孕期(≤12周)[1]。近年来,随着剖宫产率的增加、二胎政策的全面落实,以及高龄产妇的增加,CSP发生率明显增加[2]。II 型 CSP 由于其解剖位置、病理生理及疾病发展的特殊性,临床上容易出现漏诊、误诊,盲目清宫易出现大出血、子宫破裂,甚至切除子宫,危及生命,对个人和家庭来说都是巨大的经济和精神负担[3]。目前,II 型CSP尚无统一、规范的治疗方案,为探讨各种方法在治疗Ⅱ型CSP中的优劣,本研究选择3种不同的方法进行治疗II 型CSP,比较不同手术患者术中及术后恢复情况,现报道如下。
1 资料与方法
1.1 一般资料 选取安徽省妇幼保健院2018年6月至2019年6月收治的81例Ⅱ型CSP患者为研究对象,采用随机数表法分为阴式子宫瘢痕妊娠病灶清除术(transvaginal cesarean scar pregnancy debridement surgery,TCSPDS)组(31例)、腹腔镜子宫瘢痕妊娠病灶清除术(laparoscopic cesarean scar pregnancy debridement surgery,LCSPDS)组(28例)与子宫动脉栓塞联合清宫术(uae combined with uterine curettage,UCUC)组(22例)。3组患者一般资料比较,差异无统计学意义(P>0.05)。见表1。
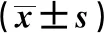
表1 3组患者一般资料比较
1.2 纳入与排除标准 纳入标准:①年龄22~40岁,孕周≤12周者;②有剖宫产史,距离上次剖宫产时间>1年者;③由剖宫产造成的子宫瘢痕妊娠,且子宫下段横向切口者;④确诊为Ⅱ型CSP[4-5]者。排除标准:①年龄<22岁或>40岁者;②孕周>12周者;③距离上次剖宫产时间≤1 年者;④Ⅰ、Ⅲ型CSP者;⑤有传染性疾病者;⑥有严重内科疾病或肿瘤史者;⑦无法配合后续研究者。本研究经过医院伦理委员会批准,患者与家属自愿配合研究调查,且签署知情同意书。
1.3 方法
1.3.1 术前准备 所有患者均在术前完善血、尿常规、肝肾功能、电解质、β-人绒毛膜促性腺激素(human chorionic gonadotropin,HCG)、心电图、胸片、阴部彩超等检查,排除手术禁忌证。
1.3.2 TCSPDS组 患者取膀胱截石位,常规消毒铺巾,阴道拉钩暴露宫颈,在膀胱宫颈间隙注入生理盐水,切开膀胱宫颈筋膜,上推膀胱,切开病灶,吸出妊娠组织,修剪瘢痕,1-0可吸收线锁边缝合子宫切口,最后连续缝合宫颈前壁黏膜。
1.3.3 LCSPDS组 患者取仰卧位,常规消毒铺巾,在脐轮及左侧腹部作3个穿刺孔,打开膀胱腹膜反折,在膀胱与宫颈间隙注入生理盐水,下推膀胱,单极切开病灶,大勺钳取出妊娠组织,修剪瘢痕,1-0可吸收线锁边缝合子宫切口,最后连续缝合浆肌层。
1.3.4 UCUC组 患者取仰卧位,常规消毒铺巾,在DSA机下穿刺股动脉,送入5F导管至双侧子宫动脉,排除子宫动脉畸形后,缓慢平稳注入710~1 000 μm的明胶海绵颗粒,栓塞后,再次造影,观察栓塞效果。局部加压包扎,肢体制动,平卧12 h。子宫动脉栓塞术后24~72 h行清宫术,患者取膀胱截石位,常规消毒铺巾,窥阴器暴露宫颈,探针探测宫腔方向及深度,53.2~66.5 kPa压力吸去妊娠囊,再以26.6~39.9 kPa压力清除蜕膜和残余的绒毛组织。
1.3.5 术后处理 3组患者均给予抗菌药物治疗48 h预防感染,术后3 d复查血液β-HCG水平。术后每周复查β-HCG水平直至正常,术后1个月复查盆腔超声。此外,对患者术后进行有效避孕方法指导,对有生育要求的患者,建议手术6个月后妊娠。
1.4 观察指标 观察手术及术后康复指标,包括:术中出血量、手术时间、术前及术后血红蛋白水平、住院时间、治疗费用、血β-HCG 降至正常时间、术后月经恢复时间等。统计并比较并发症发生情况,并发症包括发热、疼痛、术后残留、月经失调等。

2 结果
2.1 3组患者术中情况比较 3组患者的术中出血量、手术时间进行比较,差异均有统计学意义(P<0.05)。TCSPDS组、LCSPDS组患者术中出血量高于UCUC组,差异有统计学意义(P<0.05);TCSPDS组、LCSPDS组患者手术时间长于UCUC组,差异均有统计学意义(P<0.05)。见表2。
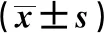
表2 3组患者术中出血量、手术时间比较
注:与UCUC组比较,aP<0.05;与LCSPDS组比较,bP<0.05
2.2 3组患者治疗情况及术后恢复情况比较 3组患者的住院时间、医疗费用、术后月经恢复时间和血β-HCG降至正常时间进行比较,差异均有统计学意义(P<0.05)。TCSPDS组患者的住院时间、医疗费用、术后月经恢复时间及β-HCG恢复至正常时间均优于LCSPDS组、UCUC组,差异有统计学意义(P<0.05)。见表3。
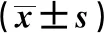
表3 3组患者治疗情况及术后恢复情况比较
注:与UCUC组比较,aP<0.05;与LCSPDS组比较,bP<0.05
2.3 3组患者Hb水平比较 3组患者术前、术后的Hb水平进行比较,差异均无统计学意义(P>0.05);3组患者手术前后Hb水平差值进行比较,差异无统计学意义(P>0.05)。见表4。
2.4 3组患者治疗后并发症发生情况比较 TCSPDS组患者术后并发症的发生率为12.90%,低于LCSPDS组、UCUC组,差异有统计学意义(P<0.05)。见表5。
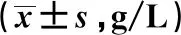
表4 3组患者Hb水平比较
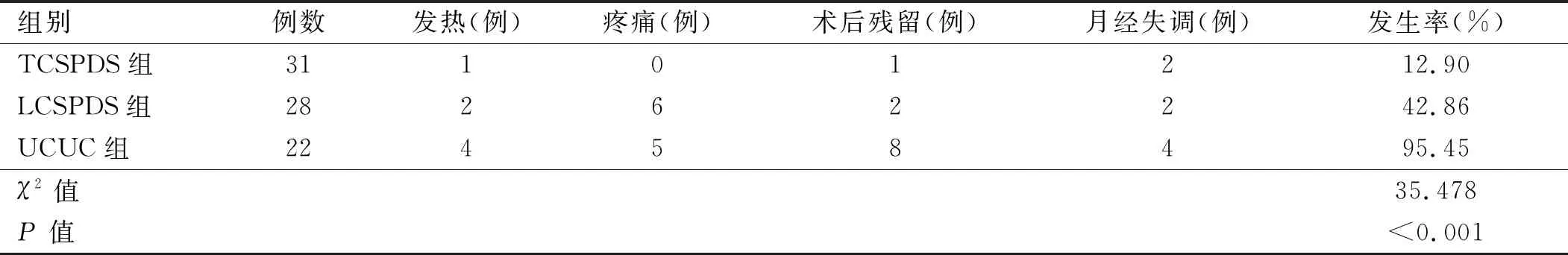
表5 3组患者治疗后并发症发生情况比较
3 讨论
Ⅱ型 CSP 孕囊完全种植在瘢痕缺损处,并向膀胱及腹腔生长,妊娠早期极易发生出血甚至子宫破裂,风险极高[6]。目前,治疗方法包括MTX药物杀胚治疗联合清宫术、子宫动脉栓塞术、TCSPDS、LCSPDS、宫腔镜下CSP妊娠物清除术等[7-10],但国内尚无公认的 CSP 治疗指南,临床医师需根据患者个体情况以及治疗经验选择合理的治疗方案。
本研究结果显示,在术中出血量与手术时间方面,TCSPDS组、LCSPDS组患者均多于UCUC组,考虑可能与TCSPDS与LCSPDS术中需清除妊娠病灶、同时需切除上次妊娠的缺陷组织并加固缝合,导致手术时间较长,术中出血量较多有关,与刘盼等[8]研究结果一致。3组患者的住院时间、医疗费用、术后月经恢复时间及β-HCG恢复至正常时间比较,差异有统计学意义(P<0.05),与纪武等[11]研究结果一致;且TCSPDS组患者各指标值更低。3 组患者术前、术后Hb水平及手术前后差值进行比较,差异无统计学意义(P>0.05)。TCSPDS组、LCSPDS组患者术中出血多于UCUC组,差异有统计学意义(P<0.05),考虑为UCUC在行清宫术前已行子宫动脉栓塞术阻断子宫血流。TCSPDS组患者术后并发症的发生率为12.090%,低于其他两组,差异有统计学意义(P<0.05)。彭影等[9]对TCSPDS与宫腹腔镜联合手术治疗CSP进行比较,两者在治疗效果、并发症等方面表现一致,但宫腹腔镜联合手术耗时更长、费用昂贵,且对手术器械要求高,表明TCSPDS更适宜各级医院广泛应用。
综上所述,TCSPDS治疗Ⅱ型CSP在住院时间、医疗费用、术后月经恢复时间、β-HCG恢复至正常时间及术后并发症方面存在优势,具有安全性高、价格低廉、手术创伤小等优点。TCSPDS治疗CSP 确切有效,可以避免长时间的密切观察,减轻患者的心理和经济负担,且所需器械和设备较简单,适宜各级医院广泛开展。

