3种Glucometrics模型在非内分泌科住院患者血糖数据分析中的应用
周 亮,何文霞,叶新华
(南京医科大学附属常州第二人民医院 内分泌科,江苏 常州,213003)
近年来,随着糖尿病发病率的升高和人类平均寿命的延长,在非内分泌科住院的血糖异常患者越来越多。国外数据[1]显示,住院患者中有38%出现高血糖(包括新发现的糖尿病及应激性高血糖),其中26%的患者已知有糖尿病史,另外12%的患者无糖尿病史。国内研究[2-3]显示,在非内分泌科住院治疗的患者中有40.8%~45.7%合并不同程度的糖代谢异常。血糖控制不佳将促使患者临床结局恶化,而有效管理住院患者的血糖,可降低病死率,减少并发症以及缩短住院时间,降低住院成本。血糖监测是血糖管理中的重要组成部分,其结果有助于评估患者糖代谢紊乱程度,进而制订合理的降糖方案,同时可反映降糖治疗的效果并指导治疗方案的调整[4]。医院内进行的床边即时检测(POCT)是血糖监测的基本形式,信息化、结构化的POCT血糖数据将为全院血糖同质化管理奠定基础。对患者而言,血糖管理的优劣只要对比血糖值是否在控制目标以内及血糖波动幅度是否在波动范围内即可。但对院内血糖管理者而言,面对庞大的血糖数据,必须建立一套有效的统计模型来进行分析。2006年Goldberg等[5]提出了3种血糖管理评价统计学模型(Glucometrics模型),即Population模型、Patient模型、Patient-day模型,并认为Patient-day模型是血糖管理评价的“金标准”。随后,多项大型住院患者血糖管理研究[6-8]均使用了Patient-day模型来对血糖管理进行评价。但Population模型和Patient模型在实际应用中仍有自身优势,3种模型可提供不同的信息。目前国内研究多局限于使用Population模型、Patient模型对内分泌科或非内分泌科血糖进行分析,使用Patient-day模型或联合使用3种模型对血糖管理进行评价的报道则较少。本研究综合使用3种Glucometrics模型分析2017年1—12月本院非内分泌科住院患者的血糖数据,解析3种模型提供的不同信息,探讨3种模型的实际应用价值。
1 资料与方法
1.1 一般资料
本研究选择2017年1—12月在本院非内分泌科住院并使用华益精点GLUPAD智能血糖仪监测末梢血糖的共24个病区的血糖数据。24个病区中,内科11个病区,包括神经内科(阳湖院区)、心内科(阳湖院区)、血液内科(阳湖院区)、心内科(城中院区)十四病区、心内科(城中院区)十五病区、呼吸内科(阳湖院区)、肾内风湿(阳湖院区)、肿瘤内科(阳湖院区)、消化内科(城中院区)、肾内风湿(城中院区)、ICU(阳湖院区);外科13个病区,包括胃肠病中心一区(阳湖院区)、胃肠病中心二区(阳湖院区)、脑外五官科、创伤中心一(阳湖院区)、创伤中心二(阳湖院区)、创伤中心三(阳湖院区)、甲乳外科、骨科(阳湖院区)、泌尿外科(阳湖院区)、肝胆外科(阳湖院区)、心胸外科(阳湖院区)、烧伤科、TICU(阳湖院区)。纳入标准:① 既往明确合并糖尿病的患者;② 华益精点IGMS血糖管理工作站自动抓取检验信息系统(LIS)中数据,入院后常规大生化中空腹血糖≥7.0 mmol/L,随机血糖≥11.1 mmol/L,糖化血红蛋白(HbA1c)≥6.5%的患者,无论其入院前是否存在糖尿病;③ 非胃肠道手术的禁食患者以及行胃肠道手术的患者,在恢复正常饮食之前将常规监测血糖,如连续2次以上血糖持续高于7.8 mmol/L,将持续监测直至血糖稳定。排除标准:死亡患者、住院时间少于3 d患者、血糖监测少于12次患者、严重精神障碍患者。血糖值剔除标准:患者1 h内有重复低血糖数值,取第1次数值为记录值,其余为干预值,予以剔除[9]。
1.2 研究方法
使用华益精点IGMS血糖管理工作站及GLUPAD智能血糖仪(符合ISO 15197:2013版的精准度要求),根据《医疗机构便携式血糖检测仪管理和临床操作》[10]、《中国血糖监测临床应用指南(2015年版)》[4]相关内容,由专科护士进行指尖毛细血管血糖检测。糖尿病及血糖异常患者监测3餐前及餐后2 h血糖,根据医嘱进行22:00及第2天3:00血糖监测,或者根据病情需要按照专科实际情况制定的频率进行血糖监测。如患者出现心悸、手抖、出汗等类低血糖表现,随时监测血糖。依据《中国2型糖尿病防治指南(2017版)》[11]、《中国住院患者血糖管理专家共识(2017版)》[12]、《中国糖尿病患者低血糖管理的专家共识(2012版)》[13]界定血糖评价标准:理想血糖,>3.9~10.0 mmol/L;低血糖,≤3.9 mmol/L;严重低血糖,<2.8 mmol/L;高血糖,≥13.9 mmol/L;严重高血糖,≥16.7 mmol/L。空腹末梢血糖达标标准:严格,4.4~<6.1 mmol/L;一般,6.1~<7.8 mmol/L;宽松,7.8~10.0 mmol/L。
1.3 统计学分析
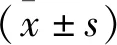
2 结 果
2.1 一般资料比较
本研究纳入2 957例患者,其中男1 706例,女1 251例,平均年龄(64.74±14.13)岁,共计住院3 313例次,其中男1 905例次,女1 408例次,入院检查空腹血糖(8.11±3.41) mmol/L。共有2 687例次患者进行HbA1c检测,检测率为81.10%。有2 052例次患者既往有明确的糖尿病病史,占61.93%。在既往无糖尿病病史的1 261例次患者中,有331例次患者的HbA1c≥6.5%。
2.2 以整体为单位的Population模型对血糖数据的分析
Population模型中,目标范围血糖、低血糖、严重低血糖、严重高血糖占比分别是指血糖监测值在目标血糖、低血糖、严重低血糖、严重高血糖范围内的血糖事件占所有血糖监测值的比例。该模型中共计纳入124 770个有效的POCT血糖数据,其中理想血糖占58.80%,严重低血糖占0.14%,低血糖占1.35%,而严重高血糖占6.80%。因数据量庞大,异常血糖事件占据的比例较小。全天各时间段的血糖监测频率不同,其中以5:00—7:00、9:00—11:00、13:00—15:00、19:00—21:00这4个时间段最为集中,按本院作息及进餐时间分别对应空腹(26 637次,21.35%)、早餐后(15 861次,12.71%)、午餐后(19 999次,16.03%)及晚餐后(19 224次,15.41%)的血糖。21:00至次日5:00血糖监测频率较低,但低血糖发生率却明显升高,其中以1:00—3:00到达高峰,低血糖发生率达到2.47%,这种低血糖趋势持续到7:00之后方缓解,见图1。
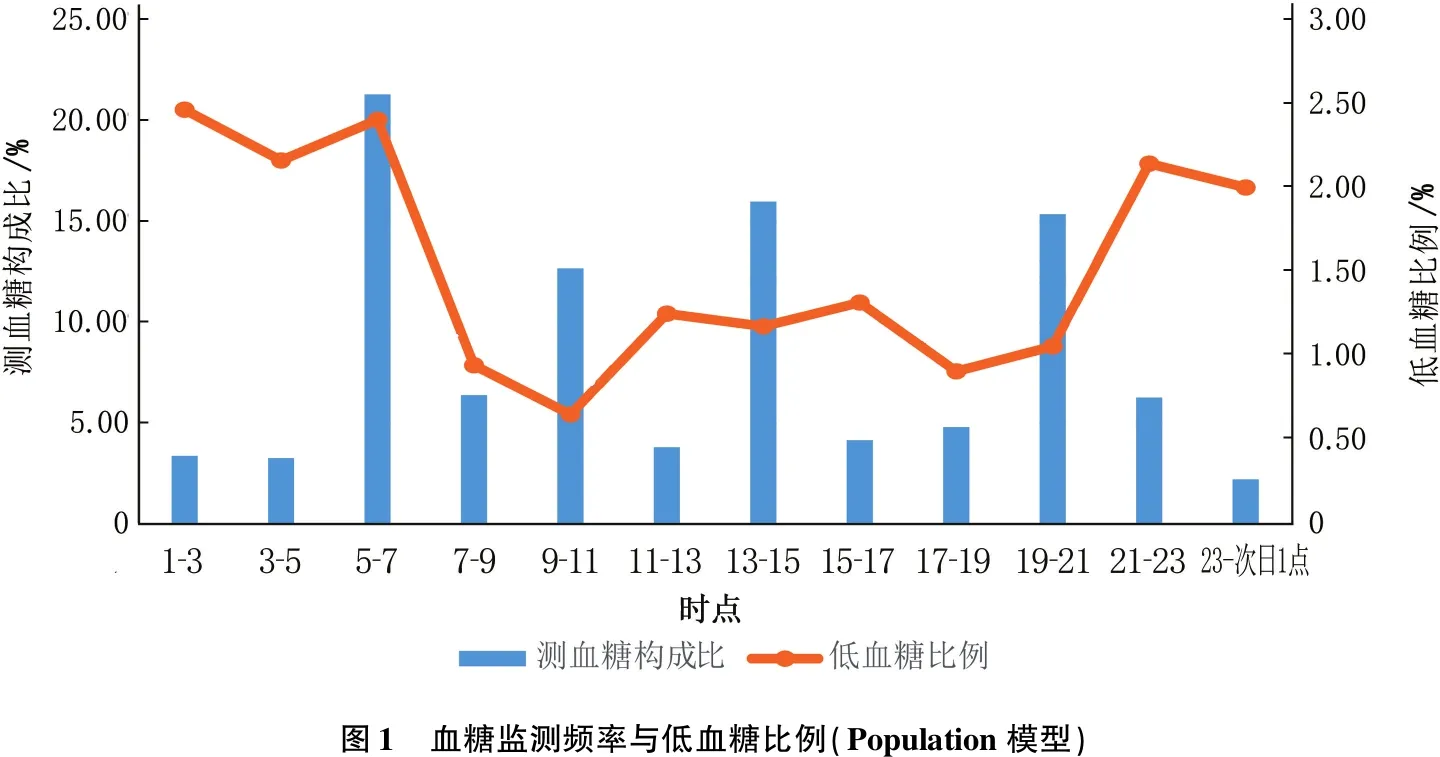
图1 血糖监测频率与低血糖比例(Population模型)
2.3 以患者住院例次为单位Patient模型对血糖数据的分析
在Patient模型中,目标范围血糖占比是指住院期间所有血糖监测数据的均值落在目标血糖范围内的患者住院例次占总患者住院例次的比例,而低、严重低、严重高血糖占比则是指住院期间至少出现过1次低、严重低、严重高血糖事件的患者住院例次占总患者住院例次的比例。该模型中具有血糖监测记录的共计3 313例次患者,人均监测(37.34±41.42)次血糖,测血糖次数范围12~960次;人均测血糖时间(10.35±7.86) d,测血糖时间范围3~174 d。每例次患者住院期间最大血糖波动幅度平均为(11.75±5.27) mmol/L。住院期间的平均血糖在理想范围的患者例次共计2 068例,占总例次的62.42%。在异常血糖方面,有45.13%例次的患者在住院期间至少出现1次严重高血糖,19.62%例次的患者至少出现1次低血糖,3.98%例次的患者至少出现1次严重低血糖。同时出现严重高血糖及低血糖事件的患者共计349例次,占总例次数的10.53%。在出现低血糖的患者中,有177例次患者发生了≥3 d的低血糖,占总例次的5.34%。在宽松血糖控制目标下,有82.89%例次的患者末次空腹血糖控制达标。
2.4 以患者-住院日为单位的Patient-day模型对血糖数据的分析
Patient-day模型中,目标范围血糖占比是指所有血糖监测数据的均值落在目标血糖范围内的患者-住院日数量占总患者-住院日数量的比例,而低、严重低、严重高血糖占比则是指至少出现过1次低、严重低、严重高血糖事件的患者-住院日数量占总患者-住院日数量的比例。该模型中,共计34 236个有效计算数据,日人均监测血糖(3.64±2.03)次,日测血糖次数范围1~26次。日人均最大血糖波动幅度(4.80±3.90) mmol/L。在Patient-day模型中,理想血糖占比62.25%,严重低血糖占比0.48%,低血糖占比3.99%,同时有16.41%至少出现1次严重高血糖。
2.5 3种Glucometrics模型数据差异的比较
Population模型、Patient模型、Patient-day模型计算的平均血糖分别为(9.81±4.18)、(9.48±2.53)、(9.55±3.24) mmol/L,差异有统计学意义(F=64.59,P<0.05),进一步比较提示Population模型的平均血糖高于Patient模型(t=4.64,P<0.05)、Patient-day模型(t=10.69,P<0.05);Patient模型与Patient-day模型的平均血糖比较,差异无统计学意义(t=0.91,P>0.05)。3种模型在严重低血糖、低血糖及严重高血糖方面差异较为明显,呈Patient模型>Patient-day模型>Population模型的趋势,见表1。Population模型对血糖的分析仅为简单的构成比,异常血糖事件比例较低,低血糖及严重高血糖分别占血糖总数的1.49%及6.80%,分别涉及了Patient模型中23.60%及45.13%例次的患者。Patient模型中,单位例次患者测血糖的次数(12~960次)、时间(3~174 d)范围跨度大;Patient-day模型则校正了测血糖次数与时间的差异,其单位日人均监测血糖(3.64±2.03)次,人均测血糖次数范围1~26次/d。在血糖波动方面,Patient模型下每例次患者住院期间最大血糖波动幅度(11.75±5.27) mmol/L,显著高于Patient-day模型下日人均最大血糖波动幅度(4.80±3.90) mmol/L(t=74.04,P<0.05)。
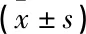
表1 3种血糖管理评价统计学模型比较
2.6 基于Patient-day模型的QHS对内外科血糖现状的分析
根据科室不同,将3 313例次患者分为内科组与外科组,其中有26例次患者在住院期间转科,这些患者的血糖按监测的科室分别进行计算。分组后,内科组共纳入2 027例次患者,共计68 112个有效的POCT血糖数据;外科组共纳入1 312例次患者,共计56 658个有效的POCT血糖数据。QHS是由耶鲁大学附属医院的Hendrickson等[14]提出的一种基于Patient-day模型建立的血糖评价得分标准,设置正常血糖水平、严重低血糖、低血糖事件、严重高血糖事件、床旁监测5部分得分。得分≥90分,为血糖管理成功;80~<90分,提示仍有改善的空间;<80分,为表现欠佳,需要改进。经计算,全院总体QHS仅为70.05分,提示全院血糖管理不达标,需要改进。内科QHS为66.24分,外科QHS为77.49分。从Population模型、Patient模型提供的信息中,可以分析出内、外科QHS差异的原因,即2组间年龄分布、男女比例、糖尿病史、HbA1c检测率及分布均有明显差异。另外,入院大生化中的空腹血糖平均值无显著差异(t=0.92,P>0.05)。以宽松血糖控制目标比较,2组间末次空腹血糖达标率存在差异,内科组空腹血糖达标率显著高于外科组(85.00% vs.82.01%,χ2=5.25,P<0.05)。见表2。
3 讨 论
POCT血糖数据是院内高血糖患者日常管理最基础的手段。信息化的血糖检测管理系统可将患者的血糖信息化管理和床旁血糖检测有效整合到一起,实现血糖数据检测、数据传输、数据管理的自动化和信息化,是院内血糖管理的基础。Goldberg等[5]提出的3种Glucometrics模型即Population模型、Patient模型、Patient-day模型,是目前国际上常用的3种血糖评价模型,各具所长,可提供不同信息。
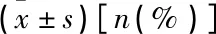
表2 内科组、外科组基线资料对比
n为患者例次计数;糖化血红蛋白分级占比以本组糖化血红蛋白检测总例次数为计算分母。
Population模型是最常见的血糖分析模型,将所有血糖数据作为计算单位,通过各种血糖事件的构成比,可初步评估整体血糖的分布情况。由于血糖数据基数庞大,异常血糖事件尤其是低血糖事件占比较小,但实际需要临床重点关注的反而是这些异常的血糖数据。因此,单纯的血糖数据构成比并不能满足临床的需要,但引入测血糖时间,按时间段分析Population模型血糖数据,仍可得到重要的信息。本研究中,21:00至次日5:00血糖监测频率较低,但低血糖发生率却明显升高,其中在1:00—3:00到达高峰,低血糖发生率达到2.47%,这种低血糖趋势持续到次日7:00之后方缓解。这种午夜至凌晨较低的血糖监测频率与较高的低血糖发生率现象,与国内其他研究[15-16]结论一致。午夜至凌晨低血糖高峰的发生,除了与患者本身在睡眠时胰高血糖素、皮质醇、生长激素等分泌量少,肝糖输出不足有关外,也与医护人员未能及时有效地进行降糖方案调整有关。由此提示,医院需要加强患者午夜及凌晨的血糖监测,积极寻找低血糖发生原因,如条件允许,可配合使用动态血糖监测系统进行分析,为避免严重低血糖的发生制定合适的干预措施。
Patient模型以纳入研究的患者住院例次作为单位,分析每例次患者住院期间的所有血糖数据。由于Patient模型计算规则,患者即使出现1次高/低血糖事件也将被计算在异常血糖的患者比例中。本研究中出现低血糖的782例次患者中,有382例次(48.85%)患者仅发生1次低血糖,230例次(29.41%)患者发生了3次以上的低血糖;417例次(53.32%)患者仅有1 d发生了低血糖,177例次(22.63%)患者发生了3 d及以上的低血糖,与张舒婷等[17]报道结果接近。将这些患者无差别地进行分析,势必放大偶发的低血糖事件。在国内外血糖管理指南中的血糖控制目标,仍是按照患者个体血糖目标而制定。因此,Patient模型在临床中仍有其实际应用价值。如《中国住院患者血糖管理专家共识(2017版)》中明确指出住院患者血糖控制目标分层,按照严格、一般、宽松制定不同的阈值[11]。本研究中,在宽松血糖控制目标下,有82.89%例次的患者末次空腹血糖控制达标。
Patient-day模型以每例次患者住院期间每天的血糖监测数据作为计算单位,模型本身即引入了时间单位(d),均衡了Patient模型中单位例次患者测血糖次数、天数不同的缺点。Goldberg等[5]认为,Patient-day模型是血糖管理评价的“金标准”。由于国内外差异,中国大型医院多设置内分泌科,糖尿病住院患者病情轻者比例较高,这些患者多因血糖控制不达标而入院,高血糖数据占比高是必然结果,随着住院治疗时间的延长,高血糖发生率下降。因此,单纯使用Patient-day模型可能并不能完全适应内分泌科的血糖评估。田伊茗等[18]对688例内分泌科住院患者的33 445次POCT血糖数据进行分析后认为,住院患者高血糖的评估以 Population 模型计算的数据最为合理;Patient-day模型能够在一定程度上纠正一过性低血糖的影响,对于评估低血糖事件的强度更具优势。由于时间单位(d)的引入,Patient-day模型下单位血糖测定次数及波动幅度均明显低于Patient模型,同时其计算方式正好能计算最大血糖波动幅度。本研究中,计算平均最大血糖波动幅度为(4.80±3.90) mmol/L,但限于测血糖次数的不规范,导致部分患者不能计算其他血糖波动指标。在Patient-day模型基础上建立的QHS,通过对5个血糖评估参数的评分,为血糖管理提供了一种量化、直观的评估方法。本研究按科室不同,将患者分为内科组与外科组分别计算QHS后,得到内科组QHS低于外科组的结论。但进一步结合Population模型、Patient模型分析其基线资料后,发现2组间年龄分布、男女比例、糖尿病史、HbA1c检测率及分布均有显著差异。因此,使用统一的QHS去评估不同科室之间血糖控制差异并不适合。但QHS提出的血糖评估参数仍具有指导意义。临床可以通过大样本研究重新制定QHS的5个血糖评估参数比例来制定适合中国国情的QHS评分规则。
本研究的不足之处在于尚为单中心研究;各科室推进使用信息化血糖仪进度稍有差异,未对相关科室住院患者进行血糖监测培训,导致部分科室的患者本身对血糖监测认识不足;漏测、拒测比例较高;人均血糖监测次数离散度大等。以上状况均可能对研究结果产生影响,因此需要对全院血糖监测进行强化培训。
通过信息化的血糖监测管理技术实现对全院血糖的监控,是现代化医院信息化建设的重要环节。在此基础上通过Population、Patient、Patient-day模型综合评估全院血糖管理现状,以QHS为基础,建立适合中国实际情况的血糖管理评价体系,并建立由内分泌科专科医师、临床营养师及内分泌专科护士组成的院内血糖管理团队,遵从指南,结合实际,实现院内“内分泌科-非内分泌科”血糖管理无缝衔接,探索一种基于信息化的由内分泌科专科主导的高级血糖管理模式,从而提高全院血糖控制的达标率,缩短住院时间,减少医疗支出,改善医疗服务质量。

