扣眼穿刺法在血液透析患者动静脉内瘘中的应用〔1〕
要改梅,王璐,李媛丽,夏宇龙,田丽萍
(晋中市中医院,山西 晋中 030600)
血液透析是慢性肾功能衰竭患者的主要治疗手段,自体动静脉内瘘(AVF)是目前临床上首选的血管通路,是血液透析患者的“生命线”。AVF维护的好坏直接影响其使用寿命,从而影响患者的透析质量[1],所以合适的穿刺方法对动静脉内瘘有重要意义。目前AVF主要的穿刺方法有区域法、绳梯法、扣眼法。在临床操作中因区域法操作对血管要求低,穿刺成功率高,疼痛程度轻,应用较多。但区域穿刺法却增加了动脉血管瘤、血管狭窄等的发生率,极大影响了内瘘的使用寿命。2015年《血液透析用血管通路操作指南》[2]中提出绳梯穿刺法是AVF首选的穿刺方法,扣眼穿刺法和绳梯穿刺法都可有效预防AVF并发症的发生,但绳梯穿刺法成功率较区域穿刺法低,穿刺疼痛程度高,且对血管长度要求高,在实际工作中难以全面实施。2006年美国肾病基金会(NKF)临床实践指南中指出,扣眼穿刺是有效防止AVF并发症的最佳方法[3]。但在我国因其感染问题应用较少。2018年1月—2018年12月观察我院血液透析患者采用扣眼穿刺法的效果较好,报告如下。
1 资料与方法
1.1 一般资料
选择2018年1月—2018年12月血液透析患者60 例,采用随机对照法分为扣眼组和绳梯组,每组30 例。扣眼组男19 例,女11 例,年龄(54.2±5.42) 岁;绳梯组男22 例,女8 例,年龄(52.45±5.52) 岁;两组患者性别、年龄等一般资料比较。差异无统计学意义(P>0.05),具有可比性。
1.2 纳入标准和排除标准
纳入标准:接受维持性血液透析的患者;内瘘成熟的患者;自愿签署知情同意书的患者。排除标准:采用中心静脉长期导管或者临时导管作为血管通路的患者;皮下脂肪少、血管硬化明显的患者;个人卫生习惯差,缺乏自理能力的患者;精神疾病患者。
1.3 方法
两组患者每周透析3 次,每次均为4 h,动静脉内瘘穿刺均选择16 G NIPRO穿刺针。
1.3.1 扣眼组
扣眼穿刺要求固定1 名经验丰富的护士进行操作,选择合适的穿刺部位,患者瘘侧肢体保持同一姿势,每次穿刺前去除覆盖在穿刺点上的血痂,针尖朝上,针体与皮肤成20~25°进针,皮下脂肪较厚者适当增加进针角度,进入血管后放低角度,轻轻地滑入血管。此后每次都以相同的穿刺点、相同的角度、相同的深度进行穿刺,这是隧道形成的关键。一般6~10 次穿刺(2~3 周)即可形成隧道。隧道形成后换成钝针穿刺,穿刺时钝针要顺着隧道温和旋转地滑入血管。
1.3.2 绳梯组
穿刺部位距离动静脉内瘘瘘口3 cm以上;每次穿刺点与上次穿刺点距离>0.5 cm,分别在前后上下交替循环使用穿刺部位,避免在区域内反复穿刺;至少保证每一个穿刺点有2~3 周的愈合时间[2]。
1.4 疗效评定标准
1.4.1 穿刺成功
一次穿刺成功是指一次穿刺就成功建立血管通路,并能完成血液透析。
1.4.2 内瘘并发症的发生
内瘘狭窄:触摸内瘘处震颤减弱,听诊血管杂音减小,或听诊血管有高调杂音,透析时血流量低于200 mL/min;或吻合口狭窄诊断标准为内径<2.5 mm;静脉端狭窄征象为静脉端狭窄区域内径<3.0 mm,且较相邻正常段内径减少50%。内瘘闭塞:指手触或听诊内瘘血管震颤及杂音完全消失;彩色多普勒超声检查提示未见明显血流信号。内瘘血管瘤:表现为穿刺点附近血管异常扩张、膨出,直径>1.5 cm。感染:局部表现有红、肿、热、痛和脓性分泌物。感染轻微可无全身症状,感染重者常有发热、呼吸心跳加快、头痛乏力、全身不适、食欲减退等表现。
1.4.3 疼痛评估
患者疼痛评估采用数字评分量表(NRS),分级标准:0为无痛;1~3为轻度疼痛;4~6为中度疼痛;7~10为重度疼痛。
1.4.4 压迫止血时间
穿刺针拔出后压迫止血时间通常为10~20 min。
1.5 统计学方法
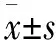
2 结 果
2.1 两组患者内瘘穿刺一次性成功率比较
两组穿刺均为4 680 例次,12个月后扣眼组一次性穿刺成功4 609 例次(98.5%),绳梯组4 249 例次(90.8%),差异有统计学意义(χ2=5.286 8,P<0.05)。
2.2 两组患者动静脉内瘘并发症比较
扣眼组动静脉内瘘狭窄2 例(6.7%),绳梯组1 例(3.3%),两组比较,差异无统计学意义(χ2=0.351,P=0.150);两组均无动静脉内瘘闭塞和感染的发生;扣眼组动静脉内瘘血管瘤0 例,绳梯组2 例(6.7%),两组比较差异无统计学意义(χ2=2.069,P=0.554)。
2.3 两组患者止血时间比较
扣眼组拔针压迫止血时间<10 min的次数显著高于绳梯组,扣眼组拔针压迫止血时间10~20 min及>20 min的次数均显著低于绳梯组,差异有统计学意义(P<0.05)(见表1)。

表1 两组动静脉内瘘压迫止血时间比较 例次(%)
2.4 两组患者疼痛程度比较
扣眼组穿刺疼痛程度为轻度的次数显著高于绳梯组,中度、重度的次数均显著低于绳梯组,差异有统计学意义(P<0.05)(见表2)。

表2 两组患者穿刺疼痛程度比较 例次(%)
3 讨 论
我国维持性血液透析人数呈井喷式发展,加之老龄化趋势明显,糖尿病肾病患者较多,血管本身条件差。理想的血管通路是维持性血液透析开展的基础,而在2015年《血液透析用血管通路操作指南》[2]中明确提出了AVF穿刺方法有扣眼穿刺法和绳梯穿刺法,因此选择一种正确的穿刺方式,减少AVF并发症,延长其使用寿命是血液净化护理人员面临的重大挑战。本研究中,穿刺12 个月后,扣眼组一次性穿刺成功率为98.5%,明显高于绳梯组的90.8%。扣眼穿刺法采用钝针穿刺,其圆润的针尖不会对血管壁造成损害,在操作过程中我们严格执行“三同原则”,定期对护理人员进行规范化培训,定人穿刺,建立血管通路档案,对患者进行健康教育,避免因体质量增长过多使隧道和血管壁的入口点位移。绳梯穿刺法在执行过程中,对护士穿刺水平要求较高,患者血管条件差,尤其是血管走行较深处失败率高,部分患者退化为区域法穿刺。扣眼组拔针压迫止血时间<10 min的次数显著高于绳梯组,10~20 min及>20 min的次数均显著低于绳梯组。由于扣眼穿刺法在形成固定的隧道后,血管壁会形成一固定活瓣,拔针后活瓣自动关闭,减少了拔针后压迫止血时间。避免压迫时间太长、压力过大造成内瘘的闭塞[4],延长AVF使用寿命。而锐针穿刺时其针头锋利,每次对血管壁和皮下组织都会切割成一个较大的创面,不易止血。扣眼组穿刺疼痛程度明显较绳梯组轻,患者容易接受,提高了患者满意度,使护患关系更加融洽。两组动静脉内瘘并发症比较,差异无统计学意义(P>0.05)。近年来,有研究[5-6]表明扣眼穿刺已经成为诱发内瘘感染的重要因素。本研究中,没有发生扣眼感染,可能与我们对患者进行健康教育、透析当天流动水清洗瘘侧手臂、严格执行操作流程、不反复穿刺、拔针前碘伏消毒针眼处并更换创口贴等有关,也可能与我们观察时间短有关,不能证明感染和穿刺方式之间存在显著的因果关系。也有研究显示[7],扣眼穿刺实施后会出现一段时间的感染“平静期”,6 年后感染才会显著升高。所以感染的问题仍需进一步研究。
综上所述,扣眼穿刺法具有穿刺成功率高、减少拔针止血时间、降低患者疼痛程度等优点,尤其适用于血管走行较深、血管较短、血管条件差难于穿刺的患者。在临床操作过程中发现因钝针针尖呈钝型,患者活动时针尖不会刺破皮肤而造成皮下血肿,扣眼穿刺法还适用于自我约束力差、近关节部位和如厕时不易固定的患者。

