腔镜Dunhill术式治疗甲状腺功能亢进的临床应用*
冯剑平 唐诗彬 梁智强 叶 剑
(南方医科大学顺德医院甲状腺乳腺血管外科,佛山 528308)
手术是治疗甲状腺功能亢进(甲亢)有效的方法之一。Dunhill术式是甲状腺一侧腺叶全切+对侧次全切除术[1],在传统甲亢手术中的效果及安全性得到肯定,但传统甲状腺手术在颈部形成较明显的瘢痕,影响外观,给病人一定的心理伤害。1996年Gagner[2]成功施行首例腔镜甲状旁腺切除术。1997年Huscher等[3]报道首例腔镜甲状腺腺叶切除术,为腔镜治疗甲状腺疾病带来新天地。将Dunhill术式与腔镜技术结合应用于甲亢的报道很少。2010年1月~2018年12月我院采用胸乳入路腔镜Dunhill术式或开放Dunhill术式治疗甲亢41例,本文对2种术式进行比较,报道如下。
1 临床资料与方法
1.1 一般资料
本研究41例,男5例,女36例。年龄21~43岁,(32.6±1.5)岁。均明确诊断为甲亢,口服甲巯咪唑或丙硫氧嘧啶2.2~10.1年,中位数5.5年,停止药物治疗后复发,不愿继续服药或碘131同位素治疗,要求手术治疗。术前彩超提示双侧甲状腺弥漫性肿大,血流信号增强呈“火海征”,或伴有实性结节。彩色多普勒血流显像:血流丰富,上动脉高流速伴频谱震颤。术前甲状腺功能:FT3 3.63~7.93 pmol/L,中位数5.6 pmol/L,降低1例(3.63 pmol/L),升高2例(分别6.19、7.93 pmol/L)(我院参考值3.8~6.0 pmol/L);FT4 4.18~20.02 pmol/L,中位数12.81 pmol/L,降低1例(4.18 pmol/L)(我院参考值7.8~21.0 pmol/L);TSH 0.01~7.41 mIU/L,中位数0.41 mIU/L,降低3例(分别0.01、0.01、2.13 mIU/L),升高2例(分别6.25、7.41 mIU/L)(我院参考值0.34~5.60 mIU/L)。术前基础代谢率<20%,脉搏<90次/min,甲状旁腺激素及钙磷正常。电子喉镜检查未提示声带麻痹。根据患者意愿选择术式,腔镜Dunhill术式18例(腔镜组),开放Dunhill术式23例(开放组)。2组一般资料比较差异无显著性(P>0.05),有可比性,见表1。
病例选择标准[4,5]:①内科正规治疗≥2年,症状控制不理想,或无法停用抗甲亢药物;②拒绝放射性碘131治疗;③服药期间肝功能损害、白细胞降低,无法继续药物治疗;④术前甲状腺功能接近正常;⑤无明确手术禁忌证。排除标准:①有颈部手术史;②巨大的甲状腺肿块(直径>5 cm);③恶性肿瘤发展快,有广泛淋巴结转移;④有颈部放疗史。
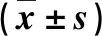
表1 2组一般资料比较
1.2 手术方法
2组患者术前均服用复方碘化钾溶液0.66 ml tid 3周。甲状腺缩小变硬方可进行手术。术前常规备血。
腔镜组:均为同一组手术医师操作。采用气管插管全身麻醉。取仰卧位, 肩部略垫高,显露颈部及胸部。术者站在患者两腿间进行操作。采用前胸壁双乳晕入路。于双侧乳晕上约1 cm分别做0.6 cm切口,胸骨中上段做1.2 cm切口,向手术区域皮下注入适量的肿胀液(1 mg肾上腺素+生理盐水500 ml),分离棒钝性分离胸前皮下间隙,建立操作空间。注入CO2气体,维持压力4~6 mm Hg。直视下超声刀分离皮下疏松结缔组织,上至甲状软骨,下达胸骨上窝,两侧达胸锁乳突肌外侧缘。超声刀纵行切开颈白线,沿甲状腺包膜作钝性分离,拉开颈前肌群,暴露甲状腺。首先处理较严重侧甲状腺:峡部下缘打开峡部后的气管前间隙,离断甲状腺下静脉及最下静脉,分离、凝闭切断甲状腺中静脉;沿甲状腺侧叶外缘向上极分离,打开环甲间隙,将腺体向内上方牵引,沿甲状腺侧叶外缘向下极分离。小心分离甲状腺背侧,解剖出喉返神经,超声刀切断甲状腺下动脉分支,由下极向上分离甲状腺背面,注意保护甲状旁腺。分离至Berry韧带处,推开神经,完整游离并切除甲状腺叶。然后同样方法处理对侧甲状腺,但注意保留Berry韧带处甲状腺组织3~4 g。创面彻底止血,蒸馏水冲洗术野。标本置入标本袋取出,术中常规送冰冻切片。甲状腺创面置入1根14号多孔橡胶管经乳晕操作孔引出并固定,可吸收线连续缝合颈白线。若甲状旁腺不可原位保留,将甲状旁腺剪成多枚组织移植入胸锁乳突肌内。
开放组:气管插管全身麻醉。仰卧位, 肩部略垫高,显露颈部。取颈部低领弧形切口,长6~8 cm,余手术步骤与腔镜组相同。
1.3 观察指标
术中出血量(术中吸引器吸取的血液与纱块吸取的血液总量和,其中纱块吸取的血液为术前、术后纱块重量差,1 g等于1 ml)、手术时间(切皮开始至缝合皮肤结束)、术后引流量(术后24 h负压引流瓶的液体量)、住院时间(出院标准:拔除引流管后24~48 h,切口无红肿、渗液等不适出院)、住院费用、术后并发症(声嘶、呛咳、肢体抽搐或麻木、发热、切口感染)等情况。若术后引流液量<15 ml/d,拔除引流管。术后复查甲状腺功能,了解甲状腺功能减低或复发情况。
1.4 统计学处理
2 结果
41例手术均获成功,无甲状腺危象发生,腔镜组无中转开放手术。甲状旁腺自体移植腔镜组2例,开放组1例。2组住院时间、术后1个月甲状腺功能(TSH、FT3、FT4)差异无统计学意义(P>0.05)。腔镜组住院费用、手术时间明显高于或长于开放组,术中出血量、术后24 h引流量明显少于开放组(P<0.05),见表2。腔镜组术后病理:原发性甲亢9例,结节性甲状腺肿继发甲亢9例(合并伴微小癌1例)。开放组术后病理:原发性甲亢10例,结节性甲状腺肿继发甲亢13例。
术后出现一过性肢体麻木、抽搐等甲状腺旁腺功能减退症状,腔镜组4例(其中2例行甲状旁腺自体移植),开放组3例(其中1例行甲状旁腺自体移植),给予口服碳酸钙、骨化三醇及静脉补钙,维持血清钙正常值下限,未出现明显肢体抽搐、麻木症状,术后1~2个月内血钙水平恢复正常范围,均未出现永久性甲状旁腺功能减退。术后发热腔镜组1例,开放组2例,均合并切口积液,注射器抽取积液及消炎后,发热症状缓解。腔镜组1例声嘶,给予地塞米松消炎及甲钴胺营养神经,1个月后恢复。腔镜组1例术后3个月出现甲状腺功能低下,口服左旋甲状腺素钠后补充替代治疗。2组术后并发症比较差异无显著性,见表3。41例术后1、3、6、12、18个月复查甲状腺功能、甲状旁腺激素及颈部彩超,未见甲亢复发,受条件限制,未检测TSHRAb。
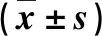
表2 2组术中、术后情况比较
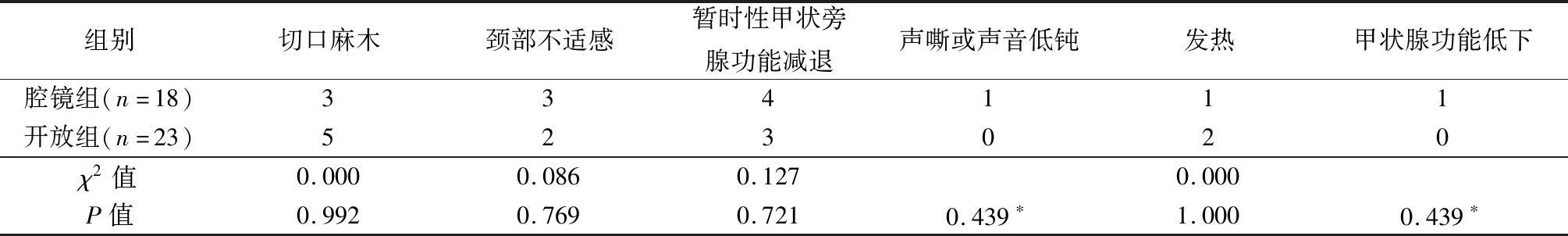
表3 2组术后并发症比较
*Fisher精确检验
3 讨论
3.1 腔镜手术治疗甲亢的禁忌证及适应证
甲亢的腺体肿大、充血、质脆、易出血,手术风险大,并发症高,一直以来,腔镜手术治疗甲亢相对开放手术困难。随着腔镜技术的发展,且患者对美容的需求越来越高,近年来腔镜手术逐渐应用甲亢中[5]。目前,国内外大多认为手术适应证为Ⅰ、Ⅱ度肿大的甲亢,Ⅲ度肿大为相对禁忌证。本研究中3例Ⅲ度甲状腺肿大,此3例强烈要求美容的腔镜手术入路。由于腺体肿大,手术操作空间狭小,术中采用“气管前入路”方法[6],切除峡部,明确气管的位置,以气管为指引,再用分次分块切除方法换取操作空间,均顺利完成手术。绝对禁忌证:①既往有颈部手术、放疗史;②甲状腺肿大最大径线超过8 cm;③明确合并甲状腺癌且考虑淋巴结转移。
3.2 暂时性甲状旁腺功能减退分析
腔镜组4例甲状旁功能低下,发生率22.2%(4/18),开放组3例甲状旁功能低下,发生率13.0%(3/23),均为一过性,术后均2个月内恢复,并未出现永久性甲状旁功能低下。分析原因可能与甲状腺病种、大小、手术方式及甲状旁腺分型等密切相关[7]。原发性甲亢2例(4.9%,2/41),结节性甲状腺肿继发甲亢5例(12.2%,5/41),考虑结节性甲状腺肿继发甲亢,结节大小、位置等变异较大,甲状旁腺易“隐藏”在结节与结节间,易遗漏及误切[8],故切下的标本要常规检查排除有否误切的甲状旁腺,若误切甲状旁腺,切下剪成多枚组织移植入胸锁乳突肌内。术中观察1例A3型(朱精强分型[9])甲状旁腺,即行甲状旁腺自体移植,术后未出现永久甲状旁腺功能低下。甲状旁腺的保护具有一定的难度,对于甲亢手术,纳米碳负显影不失为一种有效保护甲状旁腺的方法[10,11]。
3.3 喉返神经的保护
早期腔镜组1例喉返神经损伤导致声嘶,术后观看手术录像,在完整切除腺叶侧,靠近Berry韧带处,由于Berry韧带较短,在凝闭离断韧带时,超声刀的热损伤所致。一般认为超声刀头工作面朝外,与喉神经、血管、甲状旁腺安全距离需大于5 mm,避免损伤重要的结构[12]。吸取此例病人的经验教训,若韧带与喉返神经、甲状旁腺等安全距离不足5 mm时,我们采用低功率的切割双极离断韧带;若韧带与喉返神经、甲状旁腺等安全距离<3 mm时,为确安全起见,我们采用保留极小量的甲状腺包膜,以确保神经及旁腺的安全。
3.4 术中出血的预防与控制
腔镜组与开放组术中出血量方面差异有统计学意义。胸乳入路腔镜治疗甲亢成功与否,病例选择是关键,最好选择Ⅰ、Ⅱ度以内甲状腺肿大[13]。Ⅲ度肿大的甲亢,甲状腺动静脉增粗明显,空间狭窄,极易造成甲状腺出血及甲状旁腺的损伤,操作十分困难及被动,手术时间大大延长。由于甲亢特殊性,术前准备要充分,我们体会是术前服3周碘剂准备,甲状腺腺体缩小的效果明显,能显著减少术中出血量。腔镜手术治疗甲亢的难点在于预防难以控制的出血发生[14],重点在甲状腺上下极血管的游离与控制,若遇粗大的血管,血管夹夹闭后再凝闭切断血管的分支,确保止血的彻底。术中若出血量多,腔镜下难以控制出血,中转开放手术是止血以及防止其他意外的明智选择[15]。
3.5 甲状腺切除量的思考
甲亢的外科治疗传统术式是双侧甲状腺次全切除术。结节性甲状腺肿继发甲亢, 若按传统双侧次全切除术,势必残留甲状腺结节,残余腺体并不能排除合并甲状腺癌可能[16],且不易估计甲状腺切除量。双侧残余腺体创面, 术中出血多, 术后渗血也多[17]。Dunhill术式有利于保证切除足量的甲状腺腺体,一侧腺叶切除保证结节彻底清除, 且解剖清晰, 止血确切,喉返神经保护明确[18],能大大减少残余腺体的结节复发。保留侧腺体将来复发时,在确保对侧喉返神经及甲状旁腺保护良好的情况下,再次手术时双侧喉返神经及甲状旁腺损伤的风险亦大大减少。虽然一侧腺叶全切与双侧腺叶次全切除术相比,损伤甲状旁腺风险有所增加, 但只要术中解剖清晰, 术中注意辨别保护甲状旁腺的血管, 可避免甲状旁腺损伤,必要时可行甲状旁腺自体移植。
综上所述,腔镜治疗甲亢手术确实有一定难度及风险, 我们虽然已经成功地对18例甲亢施行腔镜Dunhill术式,效果满意,但长期效果还需进一步增大样本量及随机前瞻性研究。我们认为胸乳入路腔镜Dunhill术式治疗甲亢安全、有效、可行,手术较为彻底,可作为甲亢治疗的一种手术方式。当然,腔镜甲状腺手术还存在不少问题, 如甲状旁腺保护相对开放手术困难,手术时间长,费用高等问题。随着手术技巧、技术和器械性能的提高,成本的降低,我们相信腔镜甲状腺功能亢进手术将有广阔的前景。

