超声内镜联合内镜下黏膜剥离在食管平滑肌瘤的临床应用
叶晓丹,王小忠,郭燕环
汕头市中心医院内镜中心,广东汕头 515041
食管平滑肌瘤是较为常见的一种疾病, 并且该病出现了逐年上升趋势[1]。 食管平滑肌瘤由于无症状或症状较轻,因此在发病前期通常会对其造成忽视,病情出现延误。 因此,相关医护人员应采取有效方法对疾病进行诊断,随着医学水平的不断进步,对该病的诊断方法越来越多,当前临床上主要应用超声内镜诊断,能够对病灶的性质和层次进行明确, 同时还能够对壁外压迫状况进行鉴别, 为患者治疗提供了较好的理论依据[2]。该研究方便选取2016 年1 月—2019 年1 月该院收治的440 例食管平滑肌瘤患者, 对其进行内镜下黏膜剥离术治疗,效果理想,报道如下。
1 资料与方法
1.1 一般资料
方便选取该院收治的440 例食管平滑肌瘤患者。纳入标准[3]: ①纳入凝血功能正常患者;②纳入认知功能正常患者;③超声内镜诊断病变起源于黏膜肌层。 排除标准[4]:①排除不愿参与该次研究或临床数据不完善的患者;②排除伴有冠心病、脑血管、糖尿病、高血压等综合性疾病患者;③排除精神异常和依从性差患者。 将患者随机分为两组,研究组(n=220),男128 例,女92例;年龄 20~84 岁,平均年龄(53.2±4.1)岁。 对照组(n=220),男 127 例,女 93 例,年龄 16~85 岁;平均年龄(55.6±3.7)岁。 该研究得到患者同意,经过医院伦理委员会批准。差异有统计学意义(P>0.05),资料有可比性。
1.2 方法
对所有患者行超声内镜检查, 对病变深度和范围进行确定。①对照组行镜黏膜切除术(EMR),方法如下。注射在高渗盐水黏膜下进行,待病灶黏膜突起后,将病变及其附近正常组织使用圈套器进行圈套。 同时对已经套住病变正确部位进行明确,同时将圈套器收紧,应用高频电将其有效切除[5]。 ②研究组进行内镜下黏膜剥离术(ESD),方法如下。 ①病灶标记:使用浓度为0.1%~0.3%的靛胭脂进行有效染色, 目的是将病灶边界进行有效显示。 显示后,在患者病灶边界外侧大约4 mm 处使用Flex—Knife 进行电凝标记。 ②注射:使用1:500 000稀释后的肾上腺素一生理盐水在患者局部病变黏膜下进行注射,大约每个点6 mL[6]。目的是促进固有肌层、黏膜层和黏膜下层的有效分离, 对病灶清除发挥了非常有利作用。 并且能够降低对固有肌层的损伤,进而降低出血和穿孔等并发症发生率,提高安全性[7]。 ③环形切开:待患者病变被有效抬举后,环形切开的前提是使用Flex.Knife 对病灶外侧进行标记, 并且病灶的远侧端是开始切开部位。 ④剥离:如果出现较大肿瘤,肿瘤位置出现溃疡、不规则肿瘤形态,或一些部位不能圈套切除时,应及时对患者行ESD。 在对患者进行黏膜剥离前,首先应对病变抬举状况进行确认,保证其呈现阳性。 必要状况下,应对黏膜进行反复注射,保证其隆起充分[8]。另外,在进行剥离时,应对血管裸露状况进行观察,同时应对患者进行有效的止血处理。 当出现出血状况时,应及时对患者进行止血夹夹闭、喷洒止衄剂、生物蛋白胶和电凝等有效措施。 ⑤回收肿物:对患者肿瘤进行完全切除后,使用圈套器对其回收,并对病理进行检查,目的是对病变性质进行确定。 同时对基底残留状况和病灶边缘进行确定, 对患者的治疗和随访提供了较好依据[9]。 ⑥术后处理:患者术后,叮嘱患者禁食1 d,对患者头颈气肿状况进行观察。 必要情况下,对气胸纵隔气肿状况行胸部X 线观察。 术后2 个月和半年后行EUS和复查内镜,对患者病变残留状况、复发和创口愈合状况进行了解[10]。
1.3 观察指标
①比较两组患者治疗效果,显效、有效、无效是治疗效果的3 个指标,显效:肿瘤一次性完整切除;有效:分块切除,并出现残留;无效:肿瘤无法切除或出血术中活动性出血内镜无法止血[11]。②比较两组患者并发症发生率,主要包括发热、胸疼、活动性出血、穿孔和感染等相关指标,并且并发症发生率越低,治疗效果更好,安全性更高[12]。 ③手术效果。
1.4 统计方法
数据通过SPSS 17.0 统计学软件进行分析,计量资料用()表示,采用t检验,计数资料用[n(%)]表示,采用χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 治疗效果比较
研究组治疗效果好于对照组, 差异有统计学意义(P<0.05),见表1。

表1 治疗效果比较[n(%)]
2.2 并发症发生率比较
研究组并发症发生率低于对照组,差异有统计学意义(P<0.05),见表2。
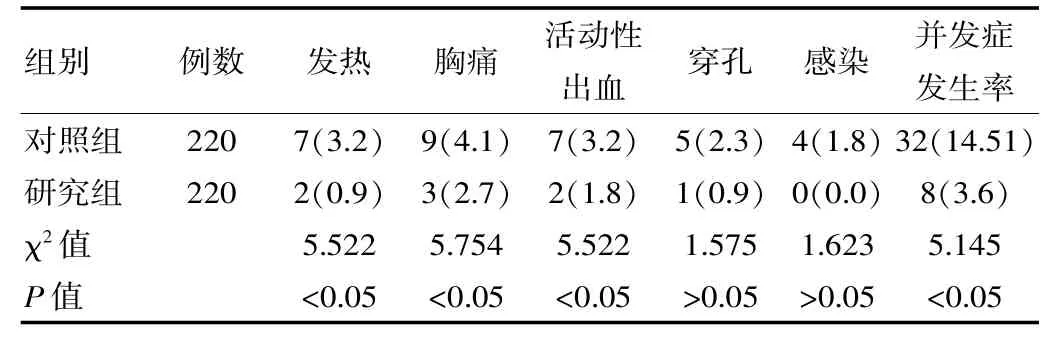
表2 并发症发生率比较[n(%)]
2.3 手术效果
全部患者行超声内镜检查,凸显显示:呈椭圆型或半球型粘膜隆起,出现直径0.3~2.2 cm 隆起直径,粘膜表面光滑,宽大直径,没蒂。 使用活检钳对其触诊时,能够在粘膜下进行滑动,所有患者中,84 例1.1~2.0 cm 患者,238 例 0.6~1 cm 患者,89 例 0.2~0.5 cm 患者,29 例2.1~2.5 cm 患者,食管下段患者184 例,食管中段患者216 例,经过超声内镜检查显示,边界清楚,内部出现均匀回声,起源于黏膜肌层。
3 讨论
食管平滑肌瘤具有较大者有一定的危害性, 临床症状主要为疼痛、梗阻、出血。 所以,应采取有效的方式进行诊断,超声内镜诊断是常用的一种方法,诊断率较大。 同时临床上主要应用EMR 和ESD 治疗,取得了较好的治疗效果[13]。 EMR 是临床上常用的一种治疗方法,该方法是在内镜下进行黏膜下注射,使病变隆起,然后应用电圈套器对其进行黏膜下切除。 EMR 在临床上得到了广泛应用, 在食管平滑肌瘤治疗过程中发挥了重要作用。 该治疗方法不仅操作过程简便,操作时间短,而且患者治疗效果显著。 同时,患者恢复周期较短,这就缩短了住院时间,降低了治疗费用,进而使得患者和家属的经济压力降低。 但EMR 只能够对较小病灶进行黏膜下切除,对病变大于2 cm 者,该方法很难一次性切除,仅能够应用分块切除方法对病灶进行切除[14]。 所以,该治疗方法只适用于小于2 cm 黏膜或黏膜下病变进行切除, 但仍有一些病例出现不完全切除的情况存在。 ESD 相对EMR 对治疗范围和适应症进行了进一步的扩大,该治疗方法可对2 cm 以上的黏膜早期病灶或黏膜下病变进行完整剥离, 切除深度能够包含黏膜肌层、黏膜下层甚至黏膜全层。 ESD 在黏膜下逐步渐进性剥离,全程均在视野范围内,对电切深度、病变分界、术中出血及剥离过程中对显露血管予处理有较大优势。因此,ESD 完整切除率高,能够降低病灶复发率,减少病灶残留,术中出血穿孔等发生率低,对疾病恢复发挥了有效促进作用[15]。 尽管该治疗方法使用范围较广,但是也存在治疗费用昂贵、对操作者技术要求高,目前普及率低等缺陷。
研究结果显示,研究组治疗效果好于对照组,差异有统计学意义(P<0.05)。该结果充分表明了,对患者进行有效EMR 和ESD 治疗,效果显著,能够较好的改善患者临床病灶,但是从整体角度讲,ESD 治疗有效率更高。
活动性出血、穿孔和感染是临床常见的并发症,对患者预后产生了不利影响,治疗安全性较低。 患者在剥离过程中,需对黏膜下显露血管进行予电凝处理,减少术中出血;如果出现渗血量,出血点明确者要及时电凝止血,如视野由出血引起视野模糊时,应先应用清水进行冲洗,然后对出血位置进行确定,同时对其进行止血处理。在ESD 中,反复进行黏膜下注射也能够大大降低患者并发症发生率,提高患者预后效果。 有学者研究中患者穿孔发生率为11.4%(4/35)。 该组穿孔发生率为0.9(1/220)%,可能与该院对患者选择相对较保守有关。 研究结果显示,研究组并发症发生率低于对照组,差异有统计学意义(P<0.05)。 该结果充分表明了,与 EMR 比较,ESD 并发症发生率明显降低,治疗安全性高。
综上所述, 对食管黏膜下平滑肌患者先行超声内镜评估后进行黏膜下剥离术, 能够准确对患者病灶进行有效诊断及术前评估,为内镜下切除提供可靠依据,ESD 及EMR 均能能使患者获得显著治疗效果, 相较EMR,ESD 更安全、有效。

