三发性甲状旁腺功能亢进伴巨大甲状旁腺腺瘤99Tcm-MIBI SPECT/CT 显像一例
王静 朱玉春 周伟
昆山市第一人民医院核医学科 215300
甲状旁腺是调节人体钙磷代谢、维持体内钙磷稳定的主要器官。当甲状旁腺分泌过多的甲状旁腺激素(parathyroid hormone,PTH)时,易引发体内钙磷代谢紊乱及甲状旁腺功能亢进症(hyperparathyroidism,HPT)。HPT 可分为原发性HPT、继发性HPT 和三发性HPT。其中继发性HPT 和三发性HPT 常见于慢性肾功能衰竭患者;三发性HPT 是部分继发性HPT 患者增生的甲状旁腺组织长期受到各种原因引起的低血钙或高血磷的刺激,部分转变为具有自主分泌功能的腺瘤从而过度分泌PTH 的综合征[1]。部分增生甲状旁腺组织转变为腺瘤是三发性HPT 典型的病理征象。甲状旁腺腺瘤通常较小,直径为4~25 mm,重量为70 mg~1 g,当病灶>2 g 时即称为巨大甲状旁腺腺瘤[2]。笔者通过该病例及相关文献的复习加深对三发性HPT 的认识。
1 临床资料
患者男性,47 岁,肾功能异常8 年、腹膜透析1 年、临床诊断为慢性肾病Ⅴ期、骨痛加重一个月于2017 年9 月入住我院。患者于2009 年体检发现肾功能异常,血肌酐水平偏高,泌尿系超声发现双肾囊肿,未予重视。2012年复查肾功能,血肌酐水平>300 μmol/L,遂于当地医院就诊治疗(具体不详)。患者于2016 年3 月16 日行腹膜透析置管术,术后至今予以规律腹膜透析。患者近3 年来感觉全身无力、四肢骨痛。体检诊断发现患者左叶甲状腺下极有一大小约为30 mm×30 mm 的结节,质中,随吞咽上下移动。实验室检查结果:PTH 为96.9 pmol/L(正常参考值为1.30~9.30 pmol/L)、血钙为2.74 mmol/L(正常参考值为2.11~2.52 mmol/L)、血磷为2.10 mmol/L(正常参考值为0.85~1.51 mmol/L)。患者入住我院后,为进一步定位及定性诊断,行99Tcm-MIBI SPECT/CT 甲状旁腺检查(德国Siemens 公司 Symbia T2 型 SPECT/CT 扫描仪;显像剂为99Tcm-MIBI,由上海欣科医药有限公司苏州分公司提供,放射性化学纯度>95%)。患者经肘静脉注射740 MBq99Tcm-MIBI 显像剂,于30 min 及2 h后分别行SPECT/CT 双时相平面显像,并行早期断层融合显像。显像结果:早期和延迟平面显像均可见甲状腺左叶下极区类圆形放射性浓聚灶(图1 中A);SPECT/CT 断层融合显像示甲状腺左叶下极后方放射性浓聚处见一大小约为30 mm×32 mm 的软组织结节(图1 中B),其与邻近甲状腺组织的解剖位置分界清晰,颈部区域未见明显肿大淋巴结,结合患者病史及血清学检查结果,综合考虑该结节为甲状旁腺腺瘤。颈部超声检查结果:左侧甲状旁腺区紧贴甲状腺左叶下极实质性肿块(图1 中C)。
患者于2017 年9 月17 日行甲状旁腺全切术+移植术,患者术中切除甲状旁腺病灶4 枚(左上0.1 g,左下9.78 g,右上0.1 g,胸骨后1.2 g)。术后病理结果:(左上、右上、胸骨后)甲状旁腺组织伴轻度增生改变;(左下)符合甲状旁腺腺瘤,细胞丰富,部分嗜酸性细胞具有非典型性(图1中D)。术后20 min 的PHT 水平为7.2 pmol/L。术后结合患者的病史资料、实验室及影像学检查结果,临床诊断为三发性HPT,其腺瘤长径约为3 cm,重量为9.78 g,确诊为巨大甲状旁腺腺瘤,临床较为少见。
2 讨论
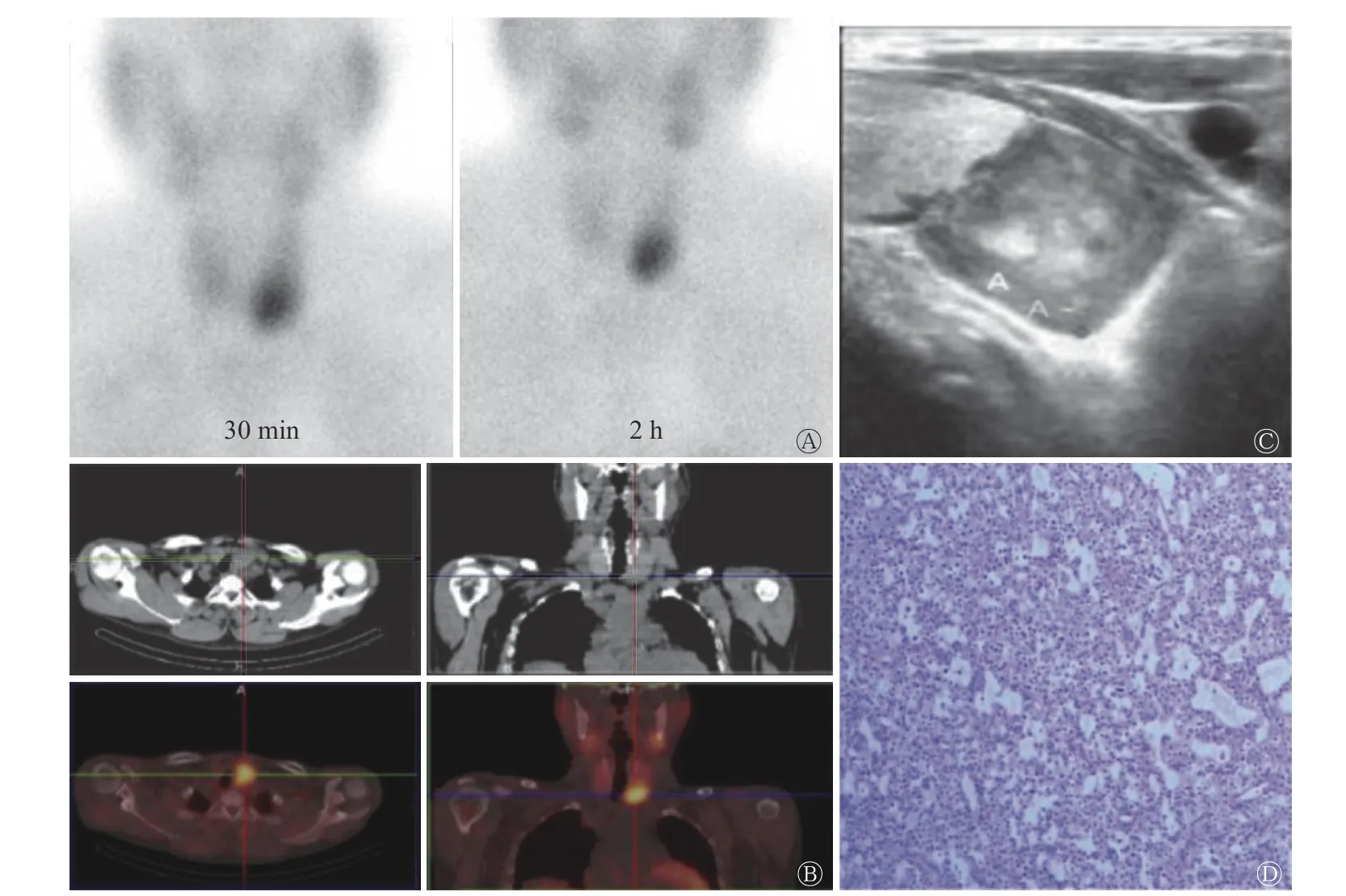
图 1 三发性甲状旁腺功能亢进伴巨大甲状旁腺腺瘤患者(男性,47 岁)的99Tcm-MIBI 双时相平面显像(A)、SPECT/CT 断层融合显像(B)、超声显像(C)和术后病理图(D) 图中,A:早期平面显像显示甲状腺左叶下极区见结节状浓聚灶,延迟平面显像显示甲状腺左叶下极区仍可见明显放射性浓聚灶;B:SPECT/CT 断层融合加冠状位图像重建,示甲状腺左叶下极后方气管右侧放射性浓聚处见大小约为30 mm×32 mm 的软组织结节影,邻近气管稍受压;C:紧贴甲状腺左叶下极见29 mm×28 mm 的低回声团块,边界清、形态规则、内彩色血流丰富,考虑甲状旁腺来源;D:甲状旁腺腺瘤(苏木精-伊红染色,×100)Fig. 1 99Tcm-MIBI dual phase planar imaging (A), SPECT/CT fusion imaging (B), ultrasound imaging (C) and pathological section of triple hyperparathyroidism with giant parathyroid adenoma (D) (male, 47 years old)
国外有文献报道,三发性HPT 在慢性肾功能不全患者中的发病率为0.5%~1.5%[3],部分发生于肾衰竭患者肾移植术后,我国相关的文献报道较少。近年来随着临床认知及诊断技术的改变,三发性HPT 在国内的报道也有所增多。甲状旁腺增生在慢性肾功能衰竭患者中较为常见,血透患者中约75%会出现血清PTH 水平升高,近50%的患者会继发轻度HPT,但其中只有6%~8%增生的甲状旁腺患者可进展成为具有自主分泌能力的甲状旁腺腺瘤,而成为三发性HPT[4]。何种原因引起三发性HPT 的自主高分泌能力并未形成共识,一般认为慢性肾病患者体内的低血钙或高血磷环境持久刺激腺体,甲状旁腺腺体出现过度反应可能是其主要原因,但部分学者认为,其发生原因可能是患者本身存在遗传学基础,与人体第11 号染色体上的肿瘤生长抑制因子的单克隆失活相关[5]。三发性HPT 可引起严重的临床症状,以骨痛、骨骼畸形、精神异常、肌无力、皮肤瘙痒等为主要临床表现,软组织肿瘤样钙化也较常见。本例患者属于慢性肾病Ⅴ期,行规则的腹膜透析一年半,血磷水平偏高、全身无力、骨痛3 年,骨痛加重1 月入住我院,其结果与相关文献报道[6]一致。
三发性HPT 患者的血清PTH 水平在一定程度上与甲状旁腺腺体大小有关,甲状旁腺腺瘤一般较小,重量为0.07~1 g,≥2 g 即为巨大甲状旁腺腺瘤[2],三发性HPT 中的巨大甲状旁腺腺瘤较少。国内对于巨大三发性HPT 的报道较少,本例患者血清PTH 水平为96.9 pmol/L(正常参考值为1.30~9.30 pmol/L),术后20 min 的PTH 水平迅速降为7.2 pmol/L,手术切除的腺瘤组织位于甲状腺左叶下方,直径约3 cm,重量达到9.78 g,压迫邻近气管,实属罕见。
三发性HPT 的影像学诊断主要在血清PTH 水平明显升高的基础上进行[7]。目前应用最广泛的检查手段为超声和放射性核素显像。高分辨的多普勒超声检查无电离辐射、重复性强,对于甲状旁腺腺瘤检出灵敏度较高,但无法提供精确的解剖定位。99Tcm-MIBI 双时相平面显像和99Tcm-MIBI SPECT/CT 断层融合显像是目前最常用的甲状旁腺检查方法。99Tcm-MIBI 双时相平面显像操作简单,对于甲状旁腺腺瘤的诊断灵敏度较高,联合SPECT/CT 断层融合显像,可以获得甲状旁腺病灶精确的解剖定位[8]。本例患者颈部超声检查示左侧甲状旁腺区紧贴甲状腺左叶下极实质性肿块,经99Tcm-MIBI 双时相平面显像示甲状腺左叶下极区有放射性浓聚灶,99Tcm-MIBI 断层融合显像则进一步将病灶定位于甲状腺左叶下极后方,压迫临近气管,提供了更多的诊断信息。由于三发性HPT 的甲状旁腺腺体具有自主高分泌功能,临床上内科治疗效果不佳,将功能亢进的甲状旁腺组织切除是最为快速有效的治疗办法。Kedarisetty等[9]研究认为,99Tcm-MIBI SPECT/CT 对继发性和三发性HPT 患者有较高的阳性预测值和灵敏度,且仍是术前最佳的影像学检查方法,同时SPECT/CT 与超声联合应用可提高甲状旁腺亢进病灶诊断的灵敏度和准确率。Dulfer 等[10]认为,对于三发性HPT,外科手术的治愈率更高,应尽早进行手术治疗,并建议术前尽量进行核医学检查以明确定位,CT 和超声检查可作为参考。
99Tcm-MIBI SPECT 平面显像对甲状旁腺增生病灶的检出灵敏度较腺瘤低[11],而三发性HPT 同时存在增生及腺瘤样甲状旁腺组织,常常存在多个腺体的病变。由于SPECT/CT配备诊断级螺旋CT,分辨率可达2~5 mm[12],甚至更低,SPECT/CT 显像时,通过核素功能显像与CT 解剖显像相结合,对甲状旁腺区域放射性摄取较低的软组织结节进行分析判断,可以减少对增生病灶的漏诊率。由于甲状旁腺腺瘤与甲状旁腺癌组织特征较为相似,临床上对二者的鉴别较为困难,故99Tcm-MIBI SPECT/CT 诊断时应注意观察颈部区域是否有转移灶,转移灶是鉴别两者最直接的证据。另外,99Tcm-MIBI 虽然对甲状旁腺腺瘤的检出灵敏度较高,但其并不是甲状旁腺的特异性显像剂,也可被甲状腺结节(腺瘤、癌)和炎性淋巴结等摄取,对于甲状旁腺阳性显像结果,尤其是当病灶位于甲状腺腺体内时,需要结合实验室血清学检查结果进行鉴别诊断。
综上,本例三发性HPT 患者的99Tcm-MIBI SPECT/CT 影像特点为:双时相平面显像见异常放射性浓聚灶,SPECT/CT定位放射性浓聚病灶,多为位于甲状腺后方的软组织结节。对于肾病终末期的患者,一旦发现血清PTH 水平升高,而内科治疗无效时,需要考虑三发性HPT,及时进行99Tcm-MIBI SPECT/CT 显像以进一步定性、定位,以利于为患者选择更为合适的治疗方案。
利益冲突本研究由署名作者按以下贡献声明独立开展,不涉及任何利益冲突。
作者贡献声明王静负责查阅相关的文献、论文的撰写;朱玉春负责论文思路的提出、设计与审阅;周伟负责论文的修改与审阅。

