24例符合Amsterdam诊断标准的异时结直肠癌患者的生存分析*
周欣,杨柳,张晓梅,李东正,朱明,关心,余东升,仲坚,蒋谦,陈森清△
1 南京医科大学附属江苏省肿瘤医院普外科江苏南京210009
2 江苏省肿瘤防治研究所遗传和分子生物学实验室江苏南京210009
Amsterdam 诊断标准是上世纪90年代依据肿瘤家族遗传特征与临床特征设立的诊断常染色体显性遗传疾病Lynch综合征或遗传性非息肉病性结直肠癌综合征(HNPCC)的国际共识[1-2]。符合Amsterdam诊断标准的患者基因检测如果能确定有错配修复蛋白基因致病性种系突变,则可以确诊为Lynch 综合征,如果没有接受基因检测或基因检测没有发现错配修复蛋白基因突变,则不能诊断Lynch 综合征[3]。符合Amsterdam诊断标准的患者具有显著的肿瘤遗传易感倾向,发生结直肠癌和肠外恶性肿瘤的风险相当高,首次罹患结直肠癌后易再次发生原发结直肠癌或肠外肿瘤,即异时原发癌[4]。关于符合Amsterdam诊断标准的患者异时结直肠癌的治疗方法与治疗结果的报道尚不多,异时结直肠癌患者是否需要考虑广泛结直肠切除也尚未形成专家共识。本文以南京医科大学附属江苏省肿瘤医院收治且符合Amsterdam诊断标准的异时结直肠癌患者作为研究对象,探讨异时结直肠癌行根治性结直肠癌切除治疗后生存预后和再次发生异时结直肠癌的风险,以期为符合Amsterdam诊断标准的异时结直肠癌患者的预后和手术方式选择提供临床参考,现报告如下。
1 资料和方法
1.1 临床资料
从南京医科大学附属江苏省肿瘤医院登记的符合Amsterdam诊断标准的家系中筛选出因异时结直肠癌并在该院行根治性切除治疗的患者。Amsterdam诊断标准包括标准Ⅰ和标准Ⅱ[1-2]。Amsterdam 诊断标准Ⅰ:(1)家族中至少有3例以上成员患有经病理证实的结直肠癌,且其中1 例是其他2 例的一级亲属;(2)至少有连续2代人发生结直肠癌;(3)至少有1例癌症患者发病年龄小于50 岁;(4)除外家族性腺瘤性息肉病。Amsterdam 诊断标准Ⅱ:(1)家族中至少有3例以上成员患有经病理证实的Lynch综合征相关恶性肿瘤(包括结直肠癌、子宫内膜癌、卵巢癌、胃癌、小肠癌、肝胆系统癌、肾盂输尿管癌),且其中1例是其他2例的一级亲属;(2)至少有连续2代人发生癌症;(2)至少有1例癌症患者发病年龄小于50岁;(4)除外家族性腺瘤性息肉病。
1.2 数据采集
采集患者的年龄、性别、既往结直肠癌史、家族史、基因检测结果、肿瘤临床病理特征、肿瘤微卫星不稳定状态、手术方法和随访结果。异时结直肠癌定义为2 个或2 个以上原发性结直肠癌间隔6 个月以上获得诊断。肿瘤病理TNM分期采用AJCC第7版方法。结肠次全切除回肠乙状结肠吻合、结肠全切除回肠直肠吻合、结肠直肠次全切除回肠直肠吻合均归类于结肠全切除治疗。
1.3 随访
所有患者均接受术后随访,随访方法包括门诊定期复诊、南京医科大学附属江苏省肿瘤医院病案随访办公室信访、临床医师电话随访或查询死亡信息登记。生存随访时间起始自手术日,终止于死亡时间或截尾于2017年12月。异时结直肠癌随访期起始自手术日,终止于异时结直肠癌诊断时间、或死亡时间、或截尾于2017年12月。
1.4 统计学方法
采用SPSS 17.0 统计软件进行数据分析。5年和10年总体和结直肠癌特异生存率和异时结直肠癌累计发病率采用Kaplan-Meier曲线描述。
2 结果
2.1 一般资料
自2000年6月至2016年12月,共有17 个家系24 例患者纳入本研究,符合Amsterdam 标准Ⅰ的家系有11 个,同时符合Amsterdam 标准Ⅰ和Ⅱ的家系有6 个。有2 个家系4 例患者经基因检测证实有MLH1 基因种系突变,其余15 个家系未进行错配修复基因突变检测,未进行基因检测的原因有两种,第一种是患者诊治时基因检测并非常规临床检测项目,第二种是患者家族成员拒绝基因检测。未进行基因突变检测的15 个家系中有1 个家系先证者肿瘤微卫星高度不稳定,有3个家系先证者肿瘤MSH2蛋白表达缺失,有4个家系先证者肿瘤MLH1蛋白表达缺失,有1个家系先证者肿瘤微卫星稳定,有6个家系先证者肿瘤未行微卫星不稳定检测,也未行肿瘤错配修复蛋白免疫组化检测。
24 例患者中男性17 例、女性7 例,中位年龄53.5(30~81)岁。因异时结直肠癌入院治疗前既往共罹患28 处结直肠癌,其中回盲部癌3 例,升结肠癌3 例,肝曲结肠癌4 例,横结肠癌6 例,脾曲结肠癌1例,降结肠癌2例,乙状结肠癌5例,直肠癌4例。
24例患者共罹患27处异时结直肠癌,回盲部癌1 例,升结肠癌6 例,肝曲结肠癌3 例,横结肠癌2例,脾曲结肠癌2 例,降结肠癌1 例,乙状结肠癌6例,直肠癌6 例(其中3 例患者为双原发癌,其中1例患者同时罹患降结肠癌和直肠癌,1例患者同时罹患升结肠癌和肝曲结肠癌,1例患者同时罹患肝曲结肠癌和横结肠癌)。根治性手术方式包括右半结肠切除术9 例,左半结肠切除3 例,乙状结肠切除4 例,低位前切除1例,直肠局部切除术1例,腹会阴联合切除2例,全结肠切除4例。双原发癌以病期更高的癌瘤病期为术后病期,24 例患者术后病理分期Ⅰ期10例,Ⅱ期12例,Ⅲ期2例。
2.2 生存状况
本组24 例患者中位生存时间105(15~210)个月,共有8 位患者死亡,非肿瘤死亡3 例(死亡原因分别为肺炎、心脏病、主动脉夹层动脉瘤),肿瘤死亡5 例(2 例因肠癌去世,1 例患者于术后84 个月因肠癌复发转移死亡,另1 例于术后50 个月再次发生异时结肠癌,并于术后116 个月因再次异时结肠癌去世)。另外3 例死亡原因分别为胆囊癌、胰腺癌和膀胱癌。死亡中位年龄66(54~85)岁。本组5年和10年总体生存率分别为96%和53%,结直肠癌特异5年和10年生存率分别为100%和82%,见图1和图2。
2.3 再次发生异时结直肠癌风险
本组患者术后再次发生异时结直肠癌的中位随访时间93(7~166)个月,共有6例(25%)患者再次发生异时结直肠癌,其中直肠癌2例(分别接受了Hartmann术和经肛局部切除术,术后病理分期均为I期)、结肠癌4 例(1 例患者病理分期Ⅳ期,接受了姑息左半结肠切除,另外3 例均接受了全结肠切除,术后病理分期分别为Ⅰ期、Ⅱ期和Ⅲ期)。本组24例患者5年和10年再次异时结直肠癌的累计发病率分别为15%和41%,见图3。
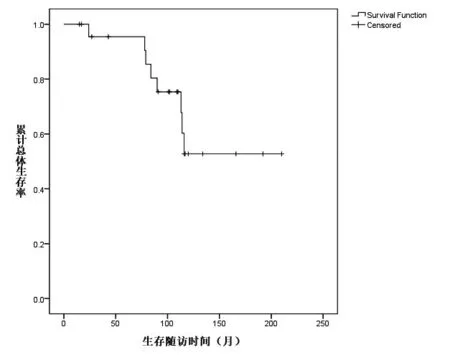
图1 符合Amsterdam标准的异时结直肠癌患者术后总体生存曲线
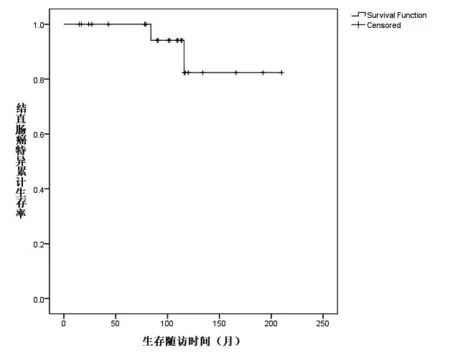
图2 符合Amsterdam标准的异时结直肠癌患者术后结直肠癌特异生存曲线
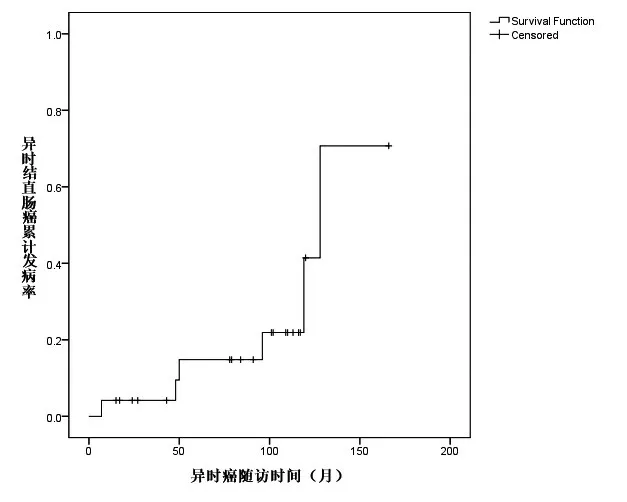
图3 符合Amsterdam标准的异时结直肠癌患者术后再次异时结直肠癌累计发病率
3 讨论
Amsterdam 诊断标准Ⅰ和标准Ⅱ于上世纪90年代先后被提出[1-2],2010年后Lynch 综合征定义的患者是既有临床家族史表型又有错配修复基因种系突变的病例,符合Amsterdam诊断标准的患者如果同时具有错配修复基因种系突变,则诊断为Lynch 综合征,如果不存在错配修复基因突变,则诊断为家族性结直肠癌X 型(FCCTX),而HNPCC 这个名词则逐渐被弃用[3]。
符合Amsterdam诊断标准的结直肠癌患者在手术治疗前通常并不知道错配修复基因是否有突变。首要原因在于错配修复基因突变检测尚未成为医院普及的常规检验项目;即使在可以进行错配修复基因突变检测的医疗中心,错配修复基因突变检测等待报告也可能需要数周以上的时间;另外基因诊断还需要患者家族成员配合同时行基因检测,有的患者家族成员因各种原因拒绝基因检测。因此临床上经常需要为符合Amsterdam诊断标准的患者在未知其基因突变状态下做治疗选择。另一方面,我国研究者曾对16个中国人FCCTX 家系和16个Lynch综合征家系共139例患者进行了临床表型比较研究,结果显示结直肠癌的发病部位、首发年龄、病理分型、同时或异时多原发结直肠癌发病比例、肠外癌的发病年龄、肠外癌的发病比例、同时或异时肠外癌的发病比例之间差异无统计学意义[5],提示FCCTX 和Lynch综合征虽然基因型不同,但许多临床表型可能相似。综合上述两个原因,本研究将符合Amsterdam诊断标准的患者作为一个群体研究,且不论其遗传背景是属于Lynch综合征还是FCCTX型[3]。
国内外的研究表明符合Amsterdam诊断标准的患者首次罹患结直肠癌后发生异时结直肠癌的比例为17%~26%[6-9],因此建议符合Amsterdam 诊断标准的患者首次罹患结直肠癌后考虑预防性全结肠切除或全大肠切除以降低异时结直肠癌的风险[6-8]。对于符合Amsterdam诊断标准的患者罹患异时结直肠癌后的最佳手术方式与治疗结果目前报道较少。本文第一作者曾参与报道符合Amsterdam标准的患者第2次罹患结直肠癌常规结直肠部分切除手术后发生第3次结直肠癌的比例可达到50%[10],符合Amsterdam 诊断标准的患者多次罹患结直肠癌后发生异时结直肠癌的风险与首次罹患结直肠癌后发生异时结直肠癌的风险或相当[11]。既往小样本的研究结果提示符合Amsterdam诊断标准的患者多次罹患结直肠癌后,如果行常规的结直肠部分切除治疗,再次发生异时结直肠癌的风险不容忽视。本研究发现24 例符合Amsterdam 诊断标准的多次罹患结直肠癌的患者手术治疗后有6 例(25%)再次发生了异时结直肠癌,5年和10年累计异时结直肠癌发病风险分别为15%和41%。本研究结果再次提示符合Amsterdam标准的患者多次罹患结直肠癌后仍然具有不容忽视的异时结直肠癌发病风险,其发病比例(25%)与文献报道的初次罹患结直肠癌后发生异时结直肠癌的比例(17%~26%)[6-9]比较接近。因此符合Amsterdam 标准的患者多次罹患结直肠癌后手术治疗方案的选择仍然需要考虑预防再次发生异时结直肠癌,我们建议参考首次罹患结直肠癌的治疗建议,即预防性全结肠切除或全大肠切除以降低异时结直肠癌的发病风险。
关于符合Amsterdam诊断标准的患者多次罹患结直肠癌后的生存结果报道较少。本组24 例患者长期随访(中位随访105个月)发现8例死亡,非肿瘤死亡3 例,肿瘤死亡5 例(2 例因肠癌死亡,其中1 例因再次罹患异时结肠癌死亡;另外3例因肠外恶性肿瘤死亡)。此外,本研究结果提示符合Amsterdam 诊断标准的患者多次罹患结直肠癌后5年生存预后较理想,患者死亡的主要原因是恶性肿瘤,除肠癌复发转移外,再次罹患的异时结直肠癌也可成为死亡原因,而肠外恶性肿瘤也是重要的死亡原因。因此建议异时结直肠癌患者术后除必须坚持严格的肠镜筛查预防再次罹患异时结直肠癌外,也需要重视肠外恶性肿瘤的筛查或早诊。
需要指出的是,本组患者术后均被告知需要定期进行术后筛查,但是能够坚持筛查的患者占比不到三分之一。如果所有患者能够严格执行筛查计划,生存预后或可能更好。本研究的样本来源于单中心,病例数较少,研究结果有待多中心大样本的研究数据支持。
综上所述,符合Amsterdam诊断标准的异时结直肠癌患者术后生存预后较好,肠外恶性肿瘤和结直肠癌是死亡的重要原因,需要重视结直肠和肠外恶性肿瘤的术后筛查和早诊。再次发生异时结直肠癌的风险不容忽视,手术治疗可以建议扩大结直肠切除。

