胰十二指肠切除术中肠腔减压管预防胰瘘的同期对照研究
刘勇峰,李小宝,梅乐园,高峰,袁泉,郭峰
(延安大学附属医院 普外科,陕西 延安 716000)
胰十二指肠切除术(PD)是治疗胰头癌、壶腹周围癌、胆管中下段癌首选的手术方式,术后胰瘘是最常见的严重并发症[1]。并发B级以上胰瘘腹腔感染后,如果引流不通畅,局部被激活的胰酶、感染坏死组织持续腐蚀腹腔血管,病情进展,B级胰漏可能进展为C级胰漏,并发危及患者生命的腹腔大出血几率会明显升高。所以,探讨PD消化道重建方式、手术技巧,有效降低术后胰瘘发生率,分析影响术后并发症的危险因素,在围手术期采取积极的防治措施,对提高PD手术的安全性具有非常重要的临床价值。
1 资料和方法
1.1 一般资料
纳入标准:(1)临床病理诊断确诊并能进行胰十二指肠切除的胰头癌、壶腹周围癌、胆管中下段癌患者。(2)术前影像学检查中必须有64排以上螺旋CT增强扫描及三维重建资料。(3)术前评估无远处转移,影像学检查显示肠系膜上静脉或门静脉形态结构正常;腹腔动脉干、肝动脉、肠系膜上动脉周围脂肪间隙清楚,评估可以达到根治性切除范围。(4)心、肺、肝、肾、脑重要脏器功能评估可以耐受手术。排除标准:(1)肿瘤远处转移。(2)肿瘤紧贴腹腔动脉干,肠系膜上动脉包裹>180°。(3)肠系膜上静脉或门静脉受累或血管内瘤栓形成。(4)非主任医师职称担任手术者完成的手术病例。
本研究通过延安大学附属医院伦理委员会讨论备案,按照程序审批注册。依据纳入、排除标准及患者手术知情、授权同意情况,共纳入116例研究病例,采用术前患者和授权人知情同意是否放置肠腔减压管分为对照组57例,观察组59例。二组患者性别、年龄、原发病部位、胰管直径、胰腺质地比较差异无统计学意义(P> 0.05),具有可比性,详见表1。
1.2 手术方法
术前根据CT结果,判断胰头部肿瘤与周围重要血管关系,评估肿瘤达到根治性切除的可能性。气管插管全身麻醉,取右上腹经腹直肌切口,全面探查腹腔。采取上路法显露肠系膜上静脉(SMV)和门静脉(PV),横断胆总管,显露胰腺上方的门静脉主干。切除胆囊、远端2/3胃、胰头、十二指肠、近端25 cm空肠,清扫3~9,11~15,17组淋巴结。
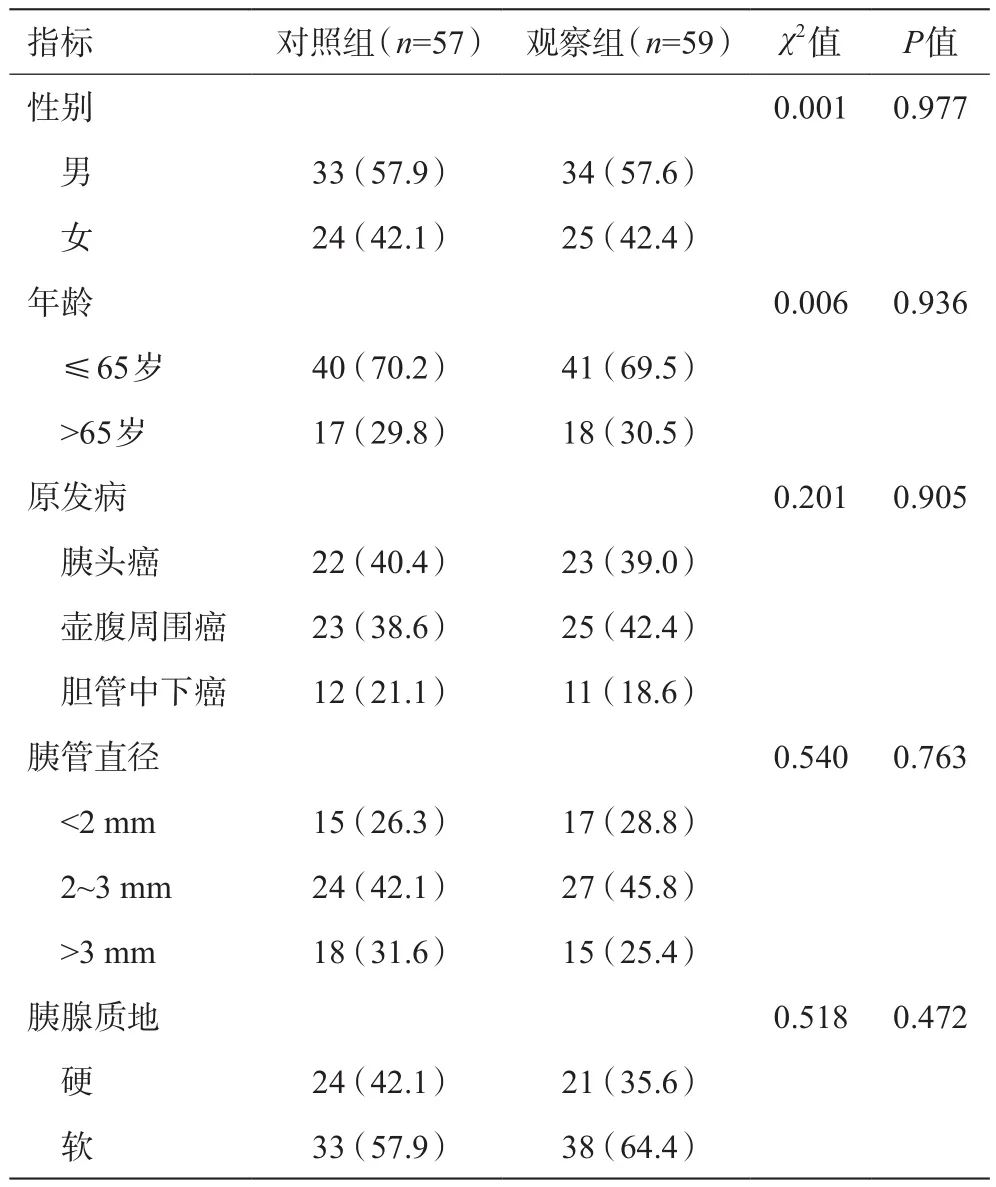
表1 两组患者一般情况比较 [例(%)]
观察组:消化道重建,关闭空肠断端,近端空肠经肠系膜上血管后方间隙上提(原十二指肠附着区),横结肠后方距空肠断端2 cm行胰腺、空肠端-侧套入吻合,主胰管放置长20 cm二端剪有侧孔的支撑引流管,用丝线结扎固定主胰管支撑引流管。胆管与距胰-肠吻合口8~10 cm空肠行端-侧一层吻合,距胆肠吻合口45 cm空肠与胃后壁,用29 mm管状吻合器行侧-侧吻合,关闭胃残端。胰-肠吻合空肠关闭端,缝双荷包线,荷包中心肠壁切小口,放置直径5 mm空肠引流减压管,经腹壁刺口垂直引出固定。关闭肠系膜裂孔,胰肠吻合口下方及胆肠吻合口分别放置腹腔引流管。术后24 h开始监测腹腔引流液淀粉酶、引流量、色、质变化。依据ISGPF评判标准诊断胰漏。观察无明显胰瘘的患者,术后10 d开始间断夹闭空肠减压引流管,如无明显异常表现,术后3~4周拔除空肠减压引流管。
对照组:消化道重建方式同观察组,空肠断端不放置肠腔引流减压管。
1.3 术后治疗
术后早期禁饮食、持续胃肠减压,维持水、电解质平衡,抑酸、抑酶,积极营养支持治疗,补充维生素、微量元素。并发胃排空障碍时,早期给予肠内营养支持治疗,胃复安20 mg,肌肉注射q8h。促进胃蠕动,配合针灸治疗胃排空障碍均能恢复。
1.4 术后胰瘘诊断标准
术后胰瘘(POPF)的诊断标准采用国际胰瘘定义研究小组(ISGPF)的评判标准[1]。指标的测量判断是由术者和另外一位助手共同完成,并在手术记录中进行准确记录。术者和助手都完全熟悉本研究的设计方案和研究目的。
1.5 统计学分析
采用SPSS 19.0统计学软件包,计数资料采用χ2检验或Fisher确切概率法。多因素分析采用Logistic逐步回归分析,P< 0.05认为差异有统计学意义。
2 结果
2.1 两组术后并发症情况
观察组总体胰漏发生率低于对照组(13.6%vs35.1%,χ2=7.388,P=0.007),但两组发生胰漏者级别的构成比差别没有统计学意义(P=0.669)。两组患者术后胆漏、胃排空障碍、腹腔内感染、腹腔出血、切口感染、肺部感染、消化道出血发生率比较无统计学差异(P> 0.05)。详见表2。
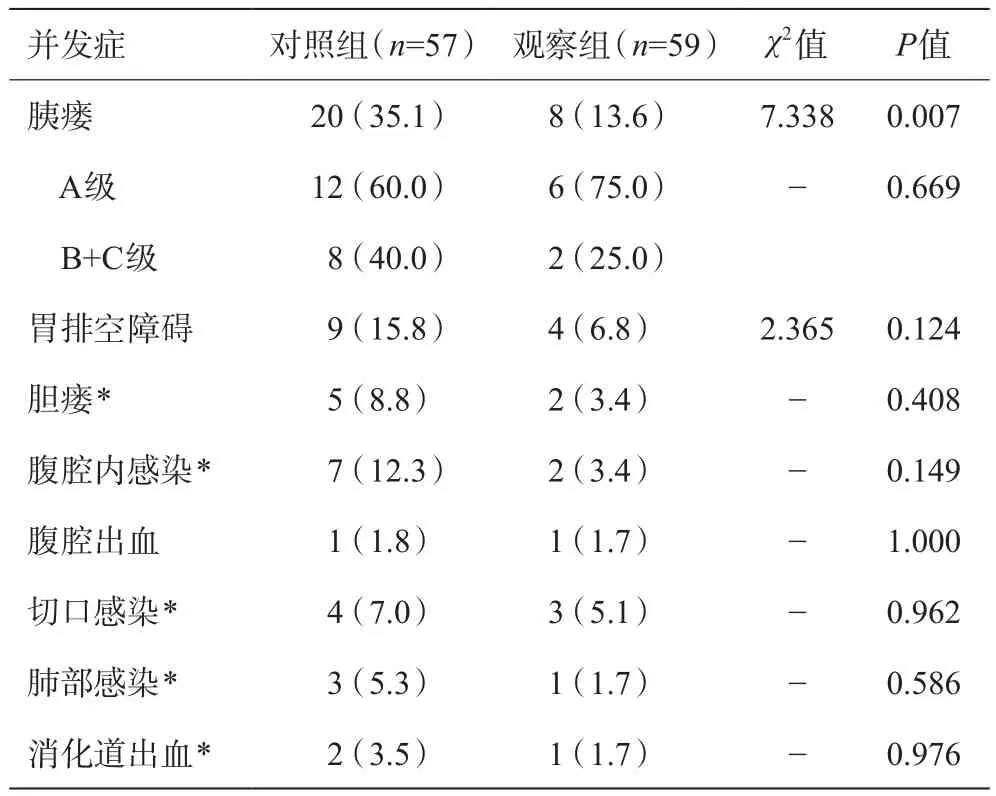
表2 两组术后并发症发生情况比较[例(%)]
2.2 术后发生胰瘘的影响因素分析
先对发生胰瘘相关因素进行单因素分析,结果显示性别、年龄和肿瘤部位均无统计学意义(P>0.05),胰管直径和胰腺质地有统计学意义(P< 0.05),详见表3。
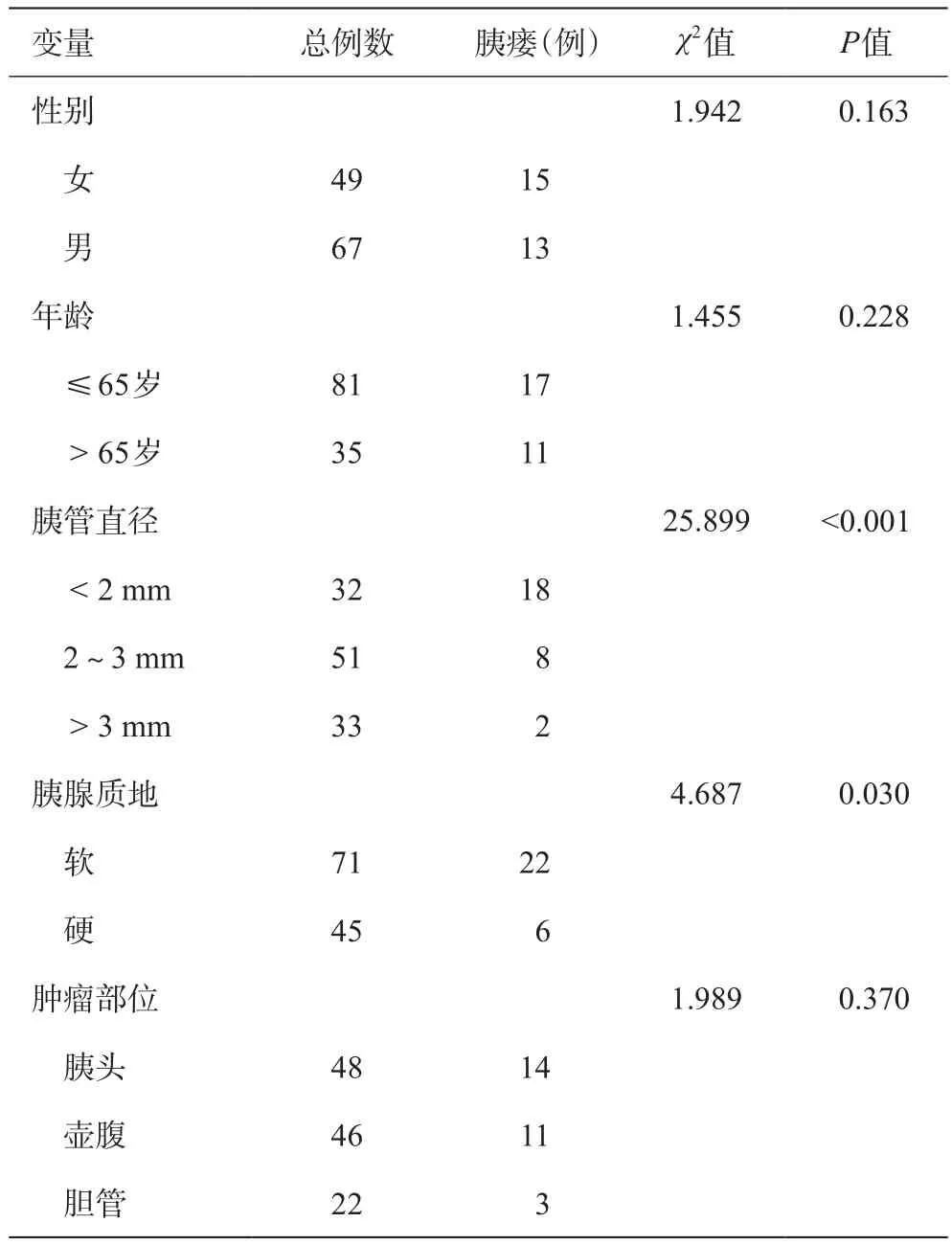
表3 发生胰瘘相关因素变量单因素分析结果
在单因素分析基础上再进行多因素Logistic逐步回归分析,结果可见最后进入模型的变量只有胰腺质地和胰管直径,胰腺质地硬者发生胰瘘的危险性是胰腺质地软者的0.02倍,质地硬是发生胰瘘的保护性因素;胰管直径2~3 mm者发生胰瘘的危险性是<2 mm者的0.027倍,胰管直径>3 mm者发生胰瘘的危险性是<2 mm者的0.002倍,胰管直径越大发生胰瘘的危险性越小,胰管直径大是发生胰瘘的保护性因素。详见表4。
3 讨论
PD胰肠吻合术后,胰瘘的发生与手术技巧、胰腺质地、主胰管直径、备吻合组织张力及血供有相关性。术后早期肠功能未完全恢复,胰肠、胆肠吻合输出空肠内胰液、胆汁容易瘀滞。因此本研究观察组在胰腺空肠端-侧吻合完成后,经空肠断端放置吻合口周围肠腔内减压引流管,及时引流出胆汁和已经激活或尚未被激活的胰液,降低吻合口张力;在术后早期输出空肠排空障碍情况下,空肠减压引流能保护吻合口。
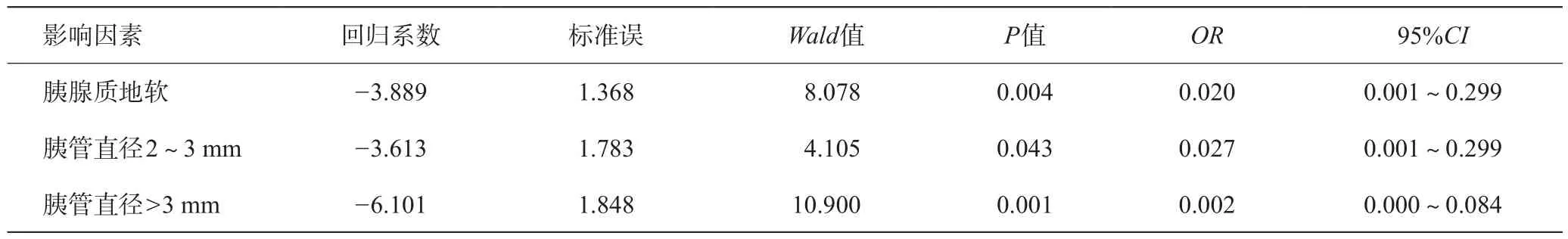
表4 发生胰瘘相关因素Logistic逐步回归分析结果
本研究中观察组较对照组胰漏发生率低。李伟强等[2]报道:在胰肠吻合口和胆肠吻合口之间肠腔内置一橡胶管,另一端通过输出段肠壁戳孔缝合固定引至腹壁外,通过引流吻合口周围肠腔内胰液、胆汁,降低吻合口张力预防胰漏并发症。其引流管经胆-肠吻合口输出段肠壁戳孔,缝合固定后引至腹壁外,引流管周围肠壁与侧腹壁固定,影响输出空肠节律、对称、协调蠕动与排空。如果引流管与穿过肠壁之间存在间隙,容易渗漏消化液发生感染或漏。本组空肠减压引流管经空肠断端引出,引流路径短、直,手术操作简单,不影响输出空肠蠕动和排空。笔者体会,患者出现胃空肠排空障碍时,对空肠及腹腔引流管要严密观察引流物量、色、质的变化。早期超声引导下穿刺引流,及时引流胰腺周围和腹腔积液,保持患者腹腔引流管通畅;另外采取肠腔、腹腔双途径引流防治胰漏的策略,对预防胰漏发生、控制胰漏进展具有积极干预的临床意义。对并发胰漏的腹腔引流管放置时间2周以上的患者,使用胆道镜配合活检钳,清理引流管窦道深处胰腺周围坏死组织及丝线结,减少异物刺激和消化液对腹腔血管的腐蚀,控制胰腺周围感染灶,尽快建立通畅的引流通道,避免非计划二次手术。本研究中C级胰漏患者较少,这可能与利用胆道镜技术对二组患者B级胰漏的积极治疗有关系,有待大样本,多中心的研究验证。本研究中两组患者术后胃排空障碍、胆漏、腹腔内感染、腹腔出血、切口感染、肺部感染、消化道出血发生率均无统计学差异,这可能与纳入本研究病例数少有关系。
本研究中最后进入Logistic逐步回归分析模型的变量只有胰腺质地和胰管直径,胰腺质地硬者发生胰漏的危险性是胰腺质地软者的0.02倍,质地硬是发生胰漏的保护性因素;胰管直径>3 mm者发生胰漏的危险性是<2 mm者的0.002倍,胰管直径越大发生胰漏的危险性越小,胰管直径大是发生胰漏的保护性因素。主胰管直径越粗,说明主胰管近端梗阻时间越长,胰腺组织纤维硬化程度越明显,缝合胰腺组织不易撕裂。胰肠吻合2针之间缝合组织对合满意,在保证被吻合组织无张力,血供好的条件下,术后胰漏发生率可控制在较低水平。胃管置入胃空肠吻合口输出空肠,术后可早期实施肠内营养治疗,促进吻合口、切口愈合。一项包含295例接受PD的患者的前瞻性随机对照研究,表明胰肠端-端吻合较端-侧胰肠吻合并发症发生率更高[3],因为胰肠端端套入吻合时,空肠系膜血管被牵拉,影响局部肠壁微循环,并发术后胰漏几率增加。张波等[4]认为对胰管直径<3 mm、术后血红蛋白<90 g/L的PD患者,为减少术后胰瘘的发生,可放置主胰管支撑引流管,使被胆汁激活的胰酶远离吻合口。PD消化道重建预防胰漏应符合生理、方法简单、措施有力。通过术前磁共振水成像(MRCP)评估主胰管直径、胰腺质地,初步预测胰漏发生危险度,可以提前对胰瘘发生风险较高的患者做好手术预案[5]。对预测结果显示胰瘘发生风险较低的患者,可以早期拔除空肠引流减压管,以利于术后患者的加速康复[6]。预测胰瘘发生风险高的患者适当延长空肠引流减压管放置时间,度过术后10 d以内胰漏高发时间段,依据患者全身情况适当延长拔除空肠引流减压管时间,避免拔管后窦道形成不全并发胆汁、胰酶性腹膜炎。
罗海峰等[7]研究认为,术后第1天腹腔引流液淀粉酶含量≥600 U/L是影响胰十二指肠切除术后胰瘘发生的独立危险因素。本研究两组患者术后常规给抑制胰腺外分泌治疗,对腹腔引流液淀粉酶含量≥500 U/L的患者,给予生长抑素常规量24 h微量泵持续给药治疗5~7 d,患者体温、感染指标基本正常,影像学检查腹腔、胸腔无明显积液,可停止抑制胰腺外分泌治疗。笔者体会,术后早期使用生长抑素预防胰漏、胆漏、消化道出血是有益处的,但对无明显体征,影像检查无明显腹腔积液,引流通畅的胰漏患者,使用生长抑素治疗可能是无意义的。另外如果腹腔引流液淀粉酶明显高,保持引流管通畅是治疗的关键环节,对预防腹腔大出血有重要作用。本研究对照组1例患者,术后并发B级胰漏,术后16 d腹腔引流管突然涌出1 300 mL鲜红血,混合有大量血凝块,很快出现失血性休克表现。分析可能胰液腐蚀腹腔动脉血管导致大出血。积极抗休克的同时行经股动脉腹腔动脉造影,见肝固有动脉有造影剂外溢,立即行选择性出血动脉栓塞治疗。术后引流不通畅时,使用胆道镜配合取石网篮清理窦道深处感染坏死组织,直至胰漏自然愈合,最终挽救了患者的生命。胰漏腐蚀并发腹腔大血管出血死亡率高达40%~50%,带有大量血凝块的动脉性出血,选择介入技术栓塞出血动脉,具有创伤小、止血精准的优势。但是如果使用弹簧圈封堵出血血管止血,其弹簧圈易被血流冲掉,可能有术后再出血的风险,建议放置几枚直径逐渐变粗的弹簧圈,减少栓塞弹簧圈脱落再出血几率。术后要严密监测生命体征变化,做好剖腹探查二次止血的应急预案。选择合适的覆膜支架覆盖出血的破口血管,理论上是理想的止血方法,能保留肝动脉血供。如果被腐蚀血管破口较大时,介入导丝置入破口远端血管腔内的技术难度较大,腹腔出血动脉痉挛变细时导丝易滑出血管腔外,操作较困难。假如导丝置入出血血管腔内顺利,放置合适的支架是完全可能成功的。有效预防B级胰漏发展成C级胰漏,特别要警惕胰漏腐蚀腹腔血管并发大出血,发生危及生命的不良事件发生。
在我国,胰腺癌的发病率呈上升趋势,胰漏是胰腺手术主要和严重并发症,胰酶被激活后,腐蚀其周围腹腔大血管危及患者生命,腹腔动脉性出血可选择介入下栓塞。腹腔静脉性出血选择急诊剖腹探查止血,置管充分引流胰液及坏死组织。本研究发现PD手术Child消化道重建,空肠减压引流管可以降低胰瘘的发生率,还有待循证医学,多中心、大样本临床研究进一步验证。

