改良头位分娩评分法在剖宫产术后再次妊娠阴道分娩中的临床应用
徐慧 朱春霞 陈秀平
摘 要 目的:分析剖宫产术后再次妊娠阴道分娩中改良头位分娩评分法的临床应用价值。方法:收集剖宫产术后再次妊娠头位分娩产妇235例作为观察组,利用改良头位分娩评分法评价后,观察组分为总分≥12分亚组(n=55)和总分<12分(n=180)。另选取同期收治的235例非疤痕子宫妊娠分娩产妇作为对照组。比较亚组和对照组产妇的分娩结局。结果:观察组总分≥12分亚组分娩结局与对照组比较均无明显差异(P>0.05);观察组总分<12分亚组阴道试产成功率、新生儿Apgar评分低于对照组,产后出血比例、产褥病发生比例、产后住院时间高于对照组(P<0.05)。结论:建议剖宫产术后再次妊娠要求阴道分娩的产妇进行改良头位评分法,≥12分者可以给予在知情同意下充分阴道试产,<12分者试产宜慎重,尤其要注意发生子宫破裂的风险。
关键词 改良头位分娩评分法 剖宫产术后再次妊娠 阴道分娩
中图分类号:R714.3 文献标志码:A 文章编号:1006-1533(2019)07-0040-03
Clinical application of the modified cephalic delivery score in vaginal delivery of re-pregnancy after cesarean section
XU Hui*, ZHU Chunxia, CHEN Xiuping(Department of Obstetrics and Gynecology, Maternity and Child Care Hospital of Xingguo County, Jiangxi Ganzhou 342400, China)
ABSTRACT Objective: To analyze the value of the clinical application of the improved head delivery score in vaginal delivery of re-pregnancy after cesarean section. Methods: Two hundred and thirty-five cases of pregnant women with cephalic delivery after cesarean section were collected as an observation group. After evaluation by improved cephalic delivery score, the observation group was divided into ≥12 sub-group (n=55) and <12 sub-group (n=180). In addition, 235 cases of non-scar uterine pregnancy parturients admitted in the same period were selected as a control group. The delivery outcomes between the subgroup and the control group were compared. Results: There were no significant differences in the outcomes of delivery between the ≥12 sub-group and the control group (P>0.05). The success rate of vaginal delivery and the Apgar score of newborns in the <12 subgroup were lower than those in the control group, and the proportion of postpartum hemorrhage, puerperal disease and postpartum hospital stay were higher than those in the control group (P<0.05). Conclusion: It is suggested that women undergoing vaginal delivery after cesarean section should be evaluated by an improved head position score. Those who have more than 12 points can give full vaginal delivery with informed consent while those who have less than 12 points should be cautious in the trial and particular attention should be paid to the risk of uterine rupture.
KEY WORDS improved cephalic delivery scoring method; second pregnancy after cesarean section; vaginal delivery
剖宮产术后再次妊娠阴道分娩问题是产妇分娩关注的焦点,尤其近年二胎政策实施后,剖宫产术后再次妊娠分娩产妇增多,如何选择适宜的分娩方式、增加剖宫产术后再次妊娠阴道试产成功率成为临床急需解决的问题,改良的头位分娩评分法可为临床选择分娩方式提供指导[ 1]。本研究对剖宫产术后再次妊娠阴道试产中改良头位分娩评分法的应用价值作一探讨。
1 资料与方法
1.1 一般资料
选取本院2015年1月—2018年1月收治的剖宫产术后再次妊娠要求阴道分娩头位分娩产妇235例作为观察组,年龄25~37岁,平均年龄(32. 4±4. 0)岁;孕周38~41周,平均(39. 4±1. 0)周;入选标准:①既往有1次子宫下段横切口剖宫产史,且前次剖宫产手术顺利,切口无延裂,如期恢复,无晚期产后出血、产后感染,除剖宫产切口外子宫无其他手术疤痕;②胎儿均为头位,超声检查子宫前壁下段肌层连续;③2次分娩间隔≥18个月;④不存在前次剖宫产指征,也未出现新的剖宫产指征;⑤改良头位分娩评分法评分结果≥10;⑥研究经过伦理委员会批准,产妇均知情配合本次研究。
另选取同期收治的235例非疤痕子宫妊娠分娩产妇作为对照组,也给予改良头位分娩评分法,且评分≥10分,年龄26~36岁,平均(33. 0±3. 5)岁;孕周37~40周,平均(38. 5±1. 0)周。两组产妇一般资料包括年龄、孕周等组间无显著性差异(P>0. 05),具可比性。
1.2 方法
两组产妇入院后,均采用改良头位分娩评分法评价,评分内容主要包括头盆评分(骨盆评分+胎儿体重)、宫颈评分、胎头位置、阴道分娩史等。具体评价[ 2-3]:①头盆评分:根据骨盆大小及胎儿大小得出头盆是否相称的印象;骨盆大小评分,重度狭窄评分1分,中度狭窄评分2分,轻度狭窄评分3分,临界狭窄评分4分,正常5分,>正常6分。胎儿大小评分,胎儿体重(2 500±250)g评分4分,胎儿体重(3 000±250)g评分3分,胎儿体重(3 500±250)g评分2分,胎儿体重(4 000±250)g评分1分[ 2];头盆相称:头盆评分为≥8分;轻微不称:头盆评分6~7分者;严重不称:头盆评分为4~5分;②胎头位置评价,若胎儿胎头位置为面位额位或高直前位为0分,枕后位评分1分,枕横位评分2分,枕前位评分3分;③宫颈Bishop评分:宫颈Bishop评分≥10分评4分,宫颈Bishop评分≥7~9分评3分,宫颈Bishop评分≥4~6分评2分,宫颈Bishop评分≤3分评0分;④阴道分娩史;剖宫产术前、术后有≥28周阴道分娩史≥1次评3分,剖宫产术前、术后有≥16周、<28周的引产史评2分;另外,需做产力评分,由于产力属于可变化因素,所以需在阴道试产中需结合产妇宫缩强弱,产程不同阶段配合胎儿电子监护仪,评价宫缩强度,产力评分包括弱1分、中(正常)2分、强3分。根据总体评分,若评分结果为≥10可以给予行阴道试产。
1.3 观察指标
观察组产妇均依照改良头位评分法总分划分为两个亚组,即≥12分组、<12分组,观察两组产妇的分娩结局,指标包含阴道试产成功情况、产后出血情况、新生儿Apgar评分、产后住院时间、产褥病发生情况。
1.4 统计学处理
研究数据结果以Excel表格录入汇总,统计学处理经过软件SPSS 21. 0实现,计量资料采用t检验;计数资料采用χ2检验,P<0. 05表示差异有统计学意义。
2 结果
2.1 观察组评分结果
利用改良头位分娩评分法评价后,观察组235例产妇中,总分≥12分55例,总分<12分180例。
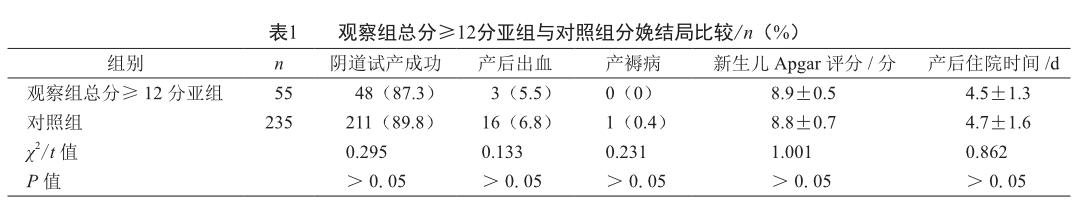
2.2 观察组总分≥12分亚组与对照组分娩结局比较
观察组总分≥12分亚组阴道试产成功比例、产后出血比例、产褥病发生比例、新生儿Apgar评分、产后出院时间与对照组均无明显差异(P>0. 05,表1)。
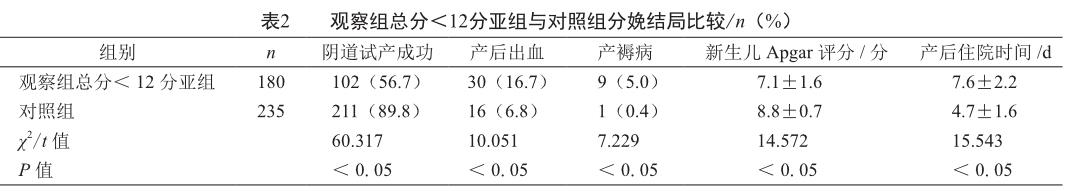
2.3 观察组<12分亚组与对照组分娩结局比较
观察组<12分亚组阴道试产成功比例、新生儿 Apgar评分低于对照组,产后出血比例、产褥病发生比例、产后住院时间高于对照组,差异显著(P<0. 05,表2)。
3 讨论
改良头位分娩评分法用于评价产妇的分娩能力,以分娩结果为依据,选择适当的分娩方式。在头盆评分、胎头位置、宫颈Bishop评分、阴道分娩史4项评分结果中,头盆评分将胎儿大小、骨盆大小评分总分作为评分结果,若发现轻微头盆不称,评分结果介于6~7分,可进行阴道试产,若评分结果4~5分,即骨盆有中度不称表现,需选择剖宫产。试产中若产妇出现产程阻滞情况,则结合4项评分结果[ 4]。
本次研究中,鉴于剖宫产术后再次妊娠阴道分娩最主要的风险为不可预知的子宫破裂,可导致母婴严重并发症,改良头位评分法新增加了两个评分因素:宫颈Bishop评分、阴道分娩史,这两个因素可大大提高阴道分娩的成功率,同时亦可增加阴道分娩的安全性。观察组中55例评分总分≥12分的产妇行阴道试产后,有48例阴道试产成功,成功比例87. 3%;而180例评分总分<12分的产妇行阴道试产后,有102例阴道试产成功,成功比例仅有56. 7%,本次研究中,设置了非瘢痕子宫阴道分娩的对照组,对比观察组的两个亚组与对照组的分娩结局发现,总分≥12分亚组产妇的分娩结局基本相同于对照组,而总分<12分亚组产妇的分娩结局则与对照组存在明显的差异。
针对剖宫产术后再次妊娠阴道分娩的产妇,改良头位评分法对剖宫产术后再次妊娠阴道分娩的分娩方式的選择有重要的指导作用,实行改良头位评分法,总分≥12分者可给予充分的阴道试产,鉴于剖宫产术后再次妊娠阴道分娩的产妇的有一定的不可预知的子宫破裂的风险,为避免严重的母婴不良结局,<12分者试产宜慎重,尤其要注意发生子宫破裂的风险。本研究建议评分<12分者,不宜行阴道试产。
参考文献
[1] 梁丽芳. 早期诊断头位难产对减少产伤的影响及其处理措施[J]. 中外医学研究, 2016, 14(3): 141-142.
[2] 洪淑蓉. 改良瘢痕子宫阴道分娩预测评分系统的建立与应用[D]. 福州: 福建医科大学, 2015.
[3] 秦晓艳. 头位难产的早期诊断与处理对减少产伤的意义[J]. 中外医疗, 2014, 33(29): 70-71.
[4] 蒋月霞. 110例枕横(后)位分娩结局的临床分析[J]. 中国现代药物应用, 2014, 8(13): 89-90.

