体外循环中动脉路白细胞滤除对心脏手术后患者肺功能影响的随机对照研究
罗 琳,王 丹,李美霞,陈梅珠
体外循环(cardiopulmonary bypass, CPB)使得心脏手术得以安全实施,然而CPB引起的非感染性全身炎症反应(systemic inflammatory response,SIR)是患者术后发生各种并发症甚至死亡的重要原因[1]。在 CPB诱发的炎症反应中,白细胞(white blood cell,WBC)的激活,黏附和释放起着非常重要的作用,活化的WBC具有化学趋化性,可释放氧自由基和一些特殊的酶导致广泛的肺损伤,并且反应迅速,在CPB所致的炎性肺损伤中起极其关键的作用[2-3]。WBC滤过技术是用非药物方法滤除循环血液中活化的WBC,从而减轻CPB诱发的全身炎症反应,减轻肺的急性炎症和肺水肿[4],但是能否确实减轻患者术后肺损伤,减少相关并发症及改善预后,目前仍存争议[5],本研究旨在评估CPB中动脉路WBC滤除对心脏手术后患者肺功能的影响,为临床提供参考。
1 资料与方法
1.1 一般资料 本研究已获本院医学伦理委员会批准[2016-(伦审)-031],并与患者签署知情同意书。连续纳入心脏瓣膜置换术患者40例,年龄22~65岁,体质量指数17~29,ASA分级Ⅱ或Ⅲ级,NYHA心功能分级Ⅱ或Ⅲ级,左室射血分数>50%,既往无心脏手术史,无慢性肺部疾病史,无感染性疾病和免疫系统疾病史,肝肾功能未见异常。采用随机数字表法分为2组(n=20):对照组(C组)和试验组(LD组)。
1.2 麻醉方法 入室前30 min肌肉注射东莨菪碱0.01 mg/kg、吗啡 0.1 mg/kg。 入室后开放外周静脉通道,监测心电图、血压及脉搏氧饱和度(SpO2),桡动脉穿刺置管,监测有创动脉血压。麻醉诱导:静脉注射咪达唑仑 0.05 mg/kg,芬太尼 10~20 μg/kg,依托咪酯 0.2~0.3 mg/kg,维库溴铵 0.1 mg/kg。 麻醉诱导后行气管内插管术,连接Dräger Primus麻醉机(德尔格Dräger德国)。呼吸机参数设置:吸入氧浓度80%、呼吸频率10~12次/min、吸呼比1 ∶2、潮气量6~8 ml/kg,使呼吸气末二氧化碳分压维持在35~45 mm Hg。 术中静脉输注丙泊酚 4~8 mg/(kg·h)、芬太尼 10~20 μg /(kg·h)和维库溴铵 0.02~0.04 kg/min维持麻醉,BIS值维持40~60。静脉输注多巴胺 2~10 μg/(kg·min)和硝酸甘油 0.2~1.0 μg/(kg·min),维持血流动力学稳定。右颈内静脉穿刺置管监测中心静脉压,术中监测鼻咽温度和直肠温度。
1.3 CPB方法 选取胸部正中切口,切开心包前静脉注射肝素3 mg/kg,全身肝素化,待活化凝血时间(activeted coagulation time,ACT)>480 s后常规主动脉及上、下腔静脉插管,建立CPB。CPB均采用醋酸林格氏液加聚明胶肽预充,使用stocker SC型心肺转流机、Medtronic膜式氧合器和StockertⅢ型变温水箱,非搏动性灌注,保持灌注流量在2.2~2.6 L/(min·m2),维持灌注压在 50~80 mm Hg,CPB 期间采用α稳态维持酸碱、电解质平衡。
1.4 干预措施 C组不使用WBC滤器,LD组在泵后动脉滤器前串连一个WBC滤器(Pall LG6型,Pall公司,美国),复温前开放WBC滤器旁路,复温开始后关闭旁路并开始滤过外周血中的WBC,直到CPB结束。
1.5 标本采集与检测 分别采集患者CPB转机前(T1),主动脉开放后 10 min(T2),CPB 结束时(T3),CPB 结束后 12 h(T4)、24 h(T5)体内动脉血各5 ml,检测血液中WBC计数、中性粒细胞(neutrophil,NEU)计数和血清中肿瘤坏死因子(tumor necrosis factor, TNF-α)、白介素(interleukin, IL)-6、血清丙二醛(malonyldialdehyde,MDA)和过氧化物歧化酶(superoxide dismutase,SOD)含量:用酶联免疫ELISA法检测血清TNF-α、IL-6和IL-10血清浓度(上海酶联生物科技有限公司),用硫代硫化钠法测定MDA浓度(南京建成生物工程研究所),黄嘌呤氧化酶法测定SOD活性(南京建成生物工程研究所)。同时记录各时点呼吸参数、动脉血气,计算肺静态顺应性(calculate the static lung compliance,Cstat)、氧合指数(oxygenation index,OI)、呼吸指数(respiratory index,RI)。
2 结 果
2.1 一般结果 两组患者的一般情况和术中资料比较,差异均无统计学意义(P>0.05);与对照组比较,试验组患者术后的机械通气时间、ICU停留时间均缩短;血氧饱和度下降率较低,差异均有统计学意义(P<0.05);两组患者术后肺感染发生率和住院时间比较差异无统计学意义(P>0.05),见表1。
2.2 两组患者不同时点血液中WBC、NEU计数及血清中炎性细胞因子浓度的比较 与T1比较,两组患者在T2~T5时点血液中WBC、NEU计数和血清TNF-α、IL-6、MDA 浓度均升高,血清 SOD 浓度降低(P<0.05);与对照组比较,试验组患者在 T2~T5时血中WBC及NEU计数明显减低(P<0.05),试验组在 T2~T5时血清 TNF-α、IL-6、MDA 浓度均降低,血清 SOD 浓度增高(P<0.05),见表2。
2.3 两组患者不同时点肺功能的比较 与T1比较,两组患者在T2~T5时点Cstat和OI均降低,而RI则增高(P<0.05);与对照组比较,试验组患者在T3~T5时点Cstat和OI均增高(P<0.05),试验组患者在 T2~T5时点 RI均降低(P<0.05),见表3。
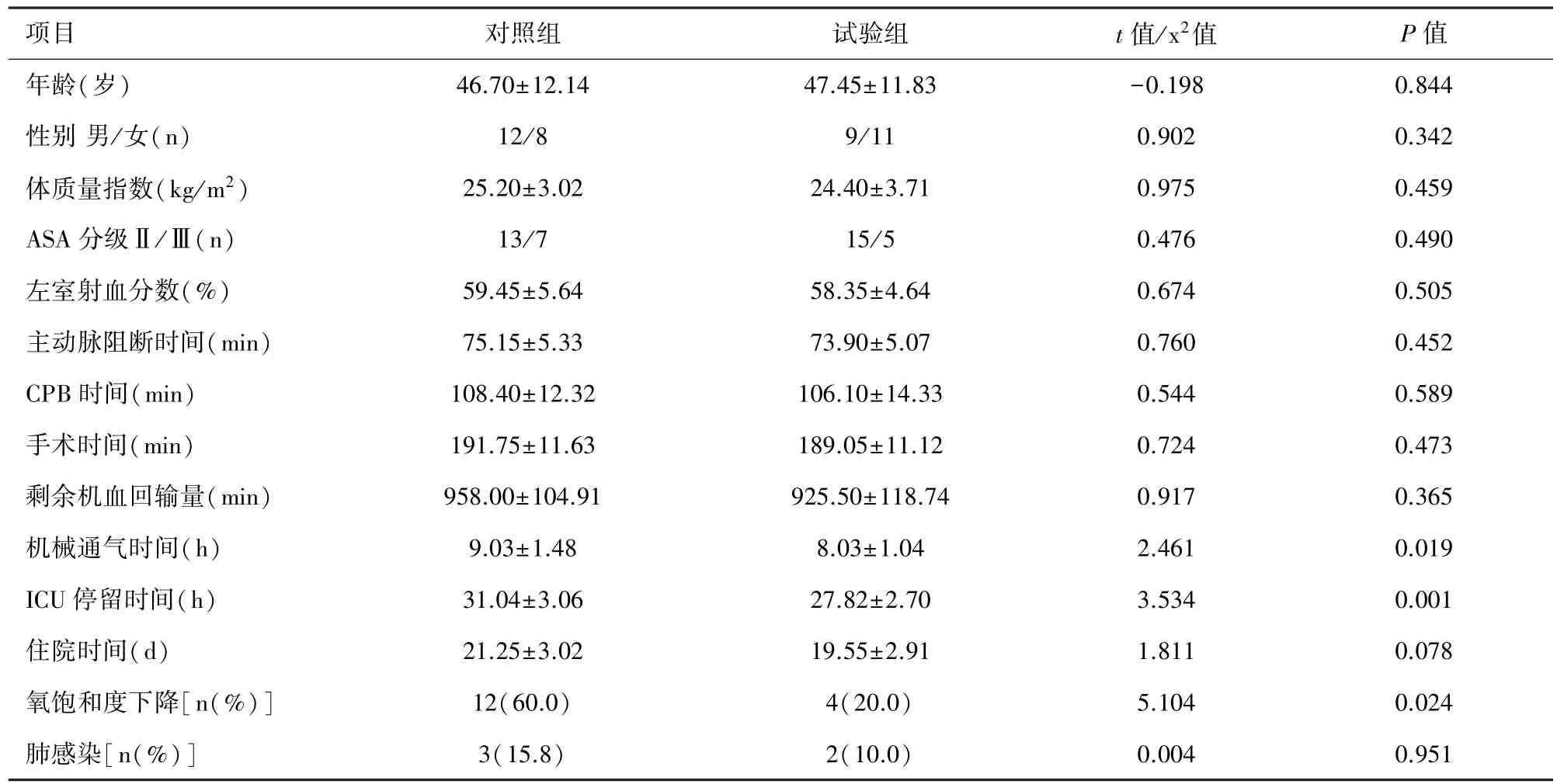
表1 两组患者临床资料 (n=20)
3 讨 论
CPB诱发机体产生的SIR是患者术后并发多脏器功能障碍和死亡的重要原因,其中激活的WBC尤其是NEU起着非常关键的作用[6]。研究发现WBC的激活是CPB术后机体损伤的始作俑者,围术期WBC特别是NEU水平的增高,与患者术后并发症的发生率及死亡率密切相关[7]。WBC为机体内重要的炎性细胞,激活后可与血管内皮黏附并发生脱颗粒作用,从而释放各种炎性介质,参与炎症反应和机体的损伤,并可涉及到多个器官,导致多器官功能不全,为肺损伤的关键病理过程[8]。几乎所有CPB手术患者,术后均有不同程度的肺功能减退,活化的WBC黏附于肺毛细血管的内皮,并释放髓过氧化物酶和氧自由基等破坏肺的超微结构,使得肺毛细血管通透性增高,导致组织液外渗和间质水肿,从而影响肺的通气和换气功能[9-10]。由于WBC的激活途径广,其对机体的损伤机制复杂,一种药物仅能阻断一个或两个病理过程,目前临床尚无一种满意的药物能有效的抑制CPB导致的SIR,减少患者术后的并发症[11]。CPB中使用WBC滤器的思路是早期排除活化的WBC,从而预防其对机体的损害,WBC滤膜能够机械去除活化的WBC,减轻炎症反应,从根本上消除活化WBC对机体的有害作用。
TNF-α是炎症级联反应的启动因子,在CPB诱发的SIR和肺损伤中起引导作用;IL-6是促炎细胞因子,对炎性刺激最为敏感,是组织损伤的早期敏感指标;MDA是膜脂质发生过氧化反应的终产物,会引起蛋白质、核酸等生命大分子的交联聚合,且具有细胞毒性;SOD是机体防御氧自由基损伤的抗氧化酶,可反映机体清除氧自由基的能力[12]。本研究发现,与 T1比较,两组患者在 T2~T5时点血液中WBC、NEU 计数和血清 TNF-α、IL-6、MDA 浓度均升高,血清SOD浓度降低(P<0.05),提示在CPB过程中血液与异体表面接触后激发了炎症的级联反应。本研究在试验组,CPB前于泵后动脉滤器前串连一个Pall LG6型WBC滤器(Pall公司,美国),复温前开放WBC滤器旁路,复温开始后关闭旁路并开始滤过外周血中的WBC,直到CPB结束。发现在T2~T5时血中WBC及NEU计数明显减低(P<0.05),提示 WBC滤器有效滤除了活化的 WBC和NEU;在T2~T5时血清 TNF-α、IL-6、MDA 浓度均降低,血清SOD浓度增高(P<0.05),提示 WBC滤器可降低血浆中的炎性因子水平,减轻CPB诱发的
炎症反应。
表2 两组患者各时点WBC、NEU计数、血清TNF-α、IL-6、MDA、SOD浓度的比较(n=20,±s)
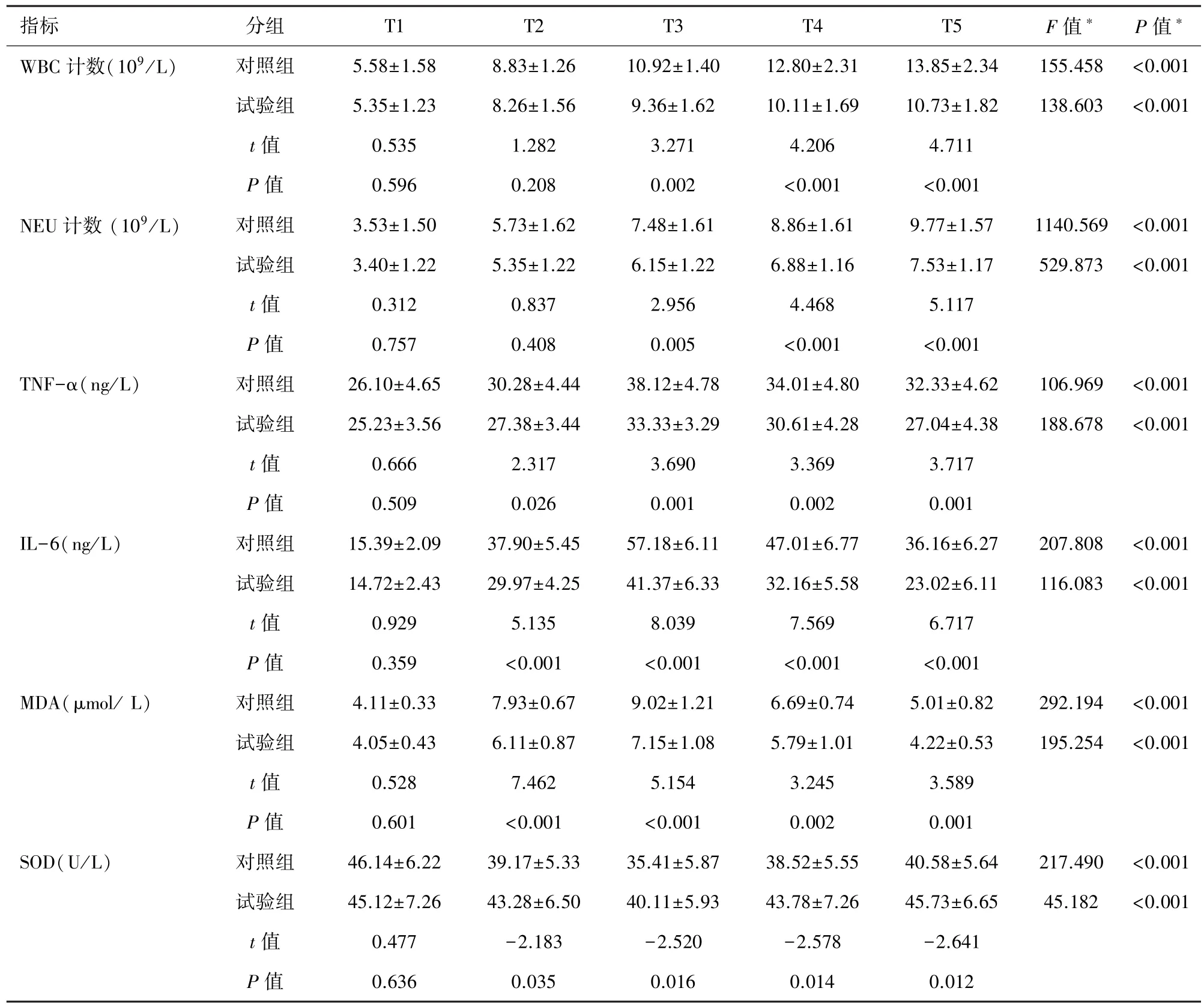
表2 两组患者各时点WBC、NEU计数、血清TNF-α、IL-6、MDA、SOD浓度的比较(n=20,±s)
注:∗F值∗P值是与T1比较。
指标 分组 T1 T2 T3 T4 T5 F值∗ P值∗WBC 计数(109/L) 对照组 5.58±1.58 8.83±1.26 10.92±1.40 12.80±2.31 13.85±2.34 155.458 <0.001试验组 5.35±1.23 8.26±1.56 9.36±1.62 10.11±1.69 10.73±1.82 138.603 <0.001 t值 0.535 1.282 3.271 4.206 4.711 P 值 0.596 0.208 0.002 <0.001 <0.001 NEU 计数 (109/L) 对照组 3.53±1.50 5.73±1.62 7.48±1.61 8.86±1.61 9.77±1.57 1140.569 <0.001试验组 3.40±1.22 5.35±1.22 6.15±1.22 6.88±1.16 7.53±1.17 529.873 <0.001 t值 0.312 0.837 2.956 4.468 5.117 P 值 0.757 0.408 0.005 <0.001 <0.001 TNF-α(ng/L) 对照组 26.10±4.65 30.28±4.44 38.12±4.78 34.01±4.80 32.33±4.62 106.969 <0.001试验组 25.23±3.56 27.38±3.44 33.33±3.29 30.61±4.28 27.04±4.38 188.678 <0.001 t值 0.666 2.317 3.690 3.369 3.717 P 值 0.509 0.026 0.001 0.002 0.001 IL-6(ng/L) 对照组 15.39±2.09 37.90±5.45 57.18±6.11 47.01±6.77 36.16±6.27 207.808 <0.001试验组 14.72±2.43 29.97±4.25 41.37±6.33 32.16±5.58 23.02±6.11 116.083 <0.001 t值 0.929 5.135 8.039 7.569 6.717 P 值 0.359 <0.001 <0.001 <0.001 <0.001 MDA(μmol/L) 对照组 4.11±0.33 7.93±0.67 9.02±1.21 6.69±0.74 5.01±0.82 292.194 <0.001试验组 4.05±0.43 6.11±0.87 7.15±1.08 5.79±1.01 4.22±0.53 195.254 <0.001 t值 0.528 7.462 5.154 3.245 3.589 P 值 0.601 <0.001 <0.001 0.002 0.001 SOD(U/L) 对照组 46.14±6.22 39.17±5.33 35.41±5.87 38.52±5.55 40.58±5.64 217.490 <0.001试验组 45.12±7.26 43.28±6.50 40.11±5.93 43.78±7.26 45.73±6.65 45.182 <0.001 t值 0.477 -2.183 -2.520 -2.578 -2.641 P 值 0.636 0.035 0.016 0.014 0.012
表3 两组患者各时点Cstat、OI和RI的比较(n=20,±s)
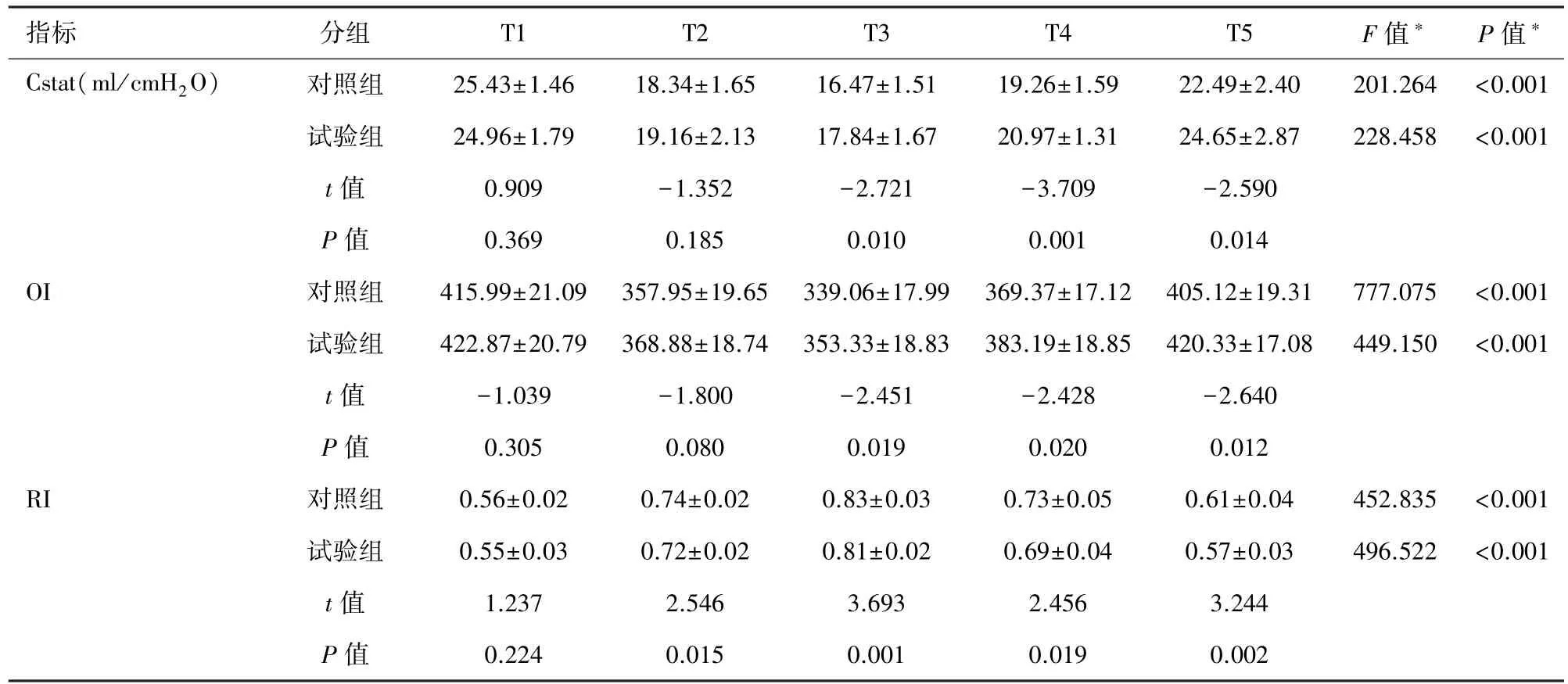
表3 两组患者各时点Cstat、OI和RI的比较(n=20,±s)
注:∗F值∗P值是与T1比较。
指标 分组 T1 T2 T3 T4 T5 F值∗ P值∗Cstat(ml/cmH2O) 对照组 25.43±1.46 18.34±1.65 16.47±1.51 19.26±1.59 22.49±2.40 201.264 <0.001试验组 24.96±1.79 19.16±2.13 17.84±1.67 20.97±1.31 24.65±2.87 228.458 <0.001 t值 0.909 -1.352 -2.721 -3.709 -2.590 P 值 0.369 0.185 0.010 0.001 0.014 OI 对照组 415.99±21.09 357.95±19.65 339.06±17.99 369.37±17.12 405.12±19.31 777.075 <0.001试验组 422.87±20.79 368.88±18.74 353.33±18.83 383.19±18.85 420.33±17.08 449.150 <0.001 t值 -1.039 -1.800 -2.451 -2.428 -2.640 P 值 0.305 0.080 0.019 0.020 0.012 RI 对照组 0.56±0.02 0.74±0.02 0.83±0.03 0.73±0.05 0.61±0.04 452.835 <0.001试验组 0.55±0.03 0.72±0.02 0.81±0.02 0.69±0.04 0.57±0.03 496.522 <0.001 t值 1.237 2.546 3.693 2.456 3.244 P 值 0.224 0.015 0.001 0.019 0.002
Cstat是反映肺顺应性的指标,数值越大顺应性越好。OI是反映肺换气功能的指标,数值越大,肺换气功能越好。RI是反映肺弥散功能的指标,可较准确的反映肺损伤程度,数值越高,肺弥散功能越差,肺损伤越严重[13]。本研究中发现,与T1比较,两组患者在T2~T5时点Cstat和OI均降低,而RI则增高(P<0.05),表明CPB后不同时点均对患者的肺功能产生影响。与对照组比较,试验组患者在T3~T5时点 Cstat和 OI均增高(P<0.05),试验组患者在T2~T5时点 RI均降低(P<0.05),提示 WBC 滤器可通过滤除活化的WBC减轻SIR来提高肺的顺应性,改善肺的换气和弥散功能。而且术后试验组患者机械通气时间明显短于对照组,ICU停留时间也明显短于对照组,血氧饱和度下降率也低于对照组,进一步证明了CPB中滤除活化的WBC能够改善患者肺功能,缩短患者机械通气时间和ICU停留时间。
综上所述,体外循环中动脉路WBC滤除可通过减少循环血液中活化的WBC,减轻SIR,改善患者肺功能。

