阑尾黏液性肿瘤的CT表现及其病理基础
王象萍 任方远 段润卿 黄斌
阑尾黏液性肿瘤(AMN)是一种少见肿瘤,临床表现多样,术前确诊困难,本文回顾性分析经病理检查证实的24例AMN的CT表现,并分析其相关病理基础,以提高对该病的认识。
1 临床资料
1.1 一般资料 2012年1月至2017年8月本院经手术病理检查证实的具有完整CT资料的24例AMN。男11例,女13例;年龄32~85岁,平均年龄63岁。其中黏液性囊腺瘤11例,低级别黏液性肿瘤12例,黏液腺癌1例。右下腹痛12例,右下腹肿块9例,右腹股沟肿块1例,腹腔包块1例,癌胚抗原升高4例,范围在6.0~33μg/L。既往有阑尾炎病史10例。术前误诊9例,分别误诊阑尾炎8例、右侧卵巢肿瘤1例。
1.2 CT检查方法 使用飞利浦64层螺旋CT,平扫3例,平扫+增强21例,扫描层厚5mm,间隔5mm,螺距1~1.2,扫描条件:120kV,200~250mA;选用非离子型对比剂优维显(300mgI/ml)行双期增强扫描,流速3ml/s,动脉期延迟25~28s,实质期延迟70~90s。
1.3 病理学检查及免疫组化 24例均手术完整切除,所有标本均经4%中性缓冲甲醛液固定,常规脱水,石蜡包埋,HE切片,光镜观察。免疫组织化学采用EnVision两步法,免疫标记物包括:CK-20、CDX-2、CEA、p53、Ki-67等。
1.4 CT表现与病理对照分析 由2位经验丰富的诊断医师对图像进行分析,主要分析CT表现:肿瘤部位、形态、囊壁(均匀度、厚度、壁结节、囊壁钙化等),肿瘤强化特点及并发病变。最后结合手术病理结果,与病理科医师共同分析,按2010年消化系统肿瘤WHO分类[1],分为黏液性囊腺瘤(MA)、低级别黏液性肿瘤(LAMN)、黏液腺癌(MAC)三种病理类型,后两种可破裂或种植分别形成低级别与高级别腹膜假性黏液瘤(PMP)。
2 结果
2.1 肿瘤CT表现 本组11例MA,均位于右下腹区域,CT可表现为两种:(1)类似阑尾炎CT表现5例,表现为阑尾增粗、周围渗出,远端囊腔内见少量囊液,囊壁强化均匀,术前均误诊为阑尾炎。(2)类圆形、管状囊性肿块6例,囊壁光滑,无壁结节,囊壁均匀轻中度强化,囊壁见弧形钙化3例,有慢性阑尾炎病史3例且均被误诊,合并阑尾套叠入盲肠1例。本组12例LAMN中1例伴发PMP形成,1例疝入右腹股沟区,术前误诊为右腹股沟疝,其余10例位于右下腹区,右下腹区病例中3例瘤灶部分延伸入盆腔。LAMN的CT表现为长管状、类圆形囊性肿块(见图1A),6例囊壁可见蛋壳样或弧形钙化,3例见囊腔内有较薄分隔,3例见囊壁结节形成,囊壁、壁结节均见均匀轻中度强化,4例囊壁厚薄不均(见图1B),伴发阑尾炎2例;伴发低级别PMP 1例,其CT表现为阑尾近端见管状囊性肿块及高密度粪石嵌顿,囊壁见弧形钙化(见图2A),远端破裂形成假性黏液瘤(见图2B),广泛分布于右下腹及盆腔内,上至右肾下极水平,下至宫颈水平,最长径约21.0cm,形态不规则,与膀胱、子宫、右侧附件、周围肠管及网膜分界不清,部分囊壁及钙化飘浮在黏液中,囊壁均匀轻度强化。本组1例MAC,位于右下腹囊性肿块(见图3A),囊壁厚薄不均,囊壁均匀中度强化(见图3B)。
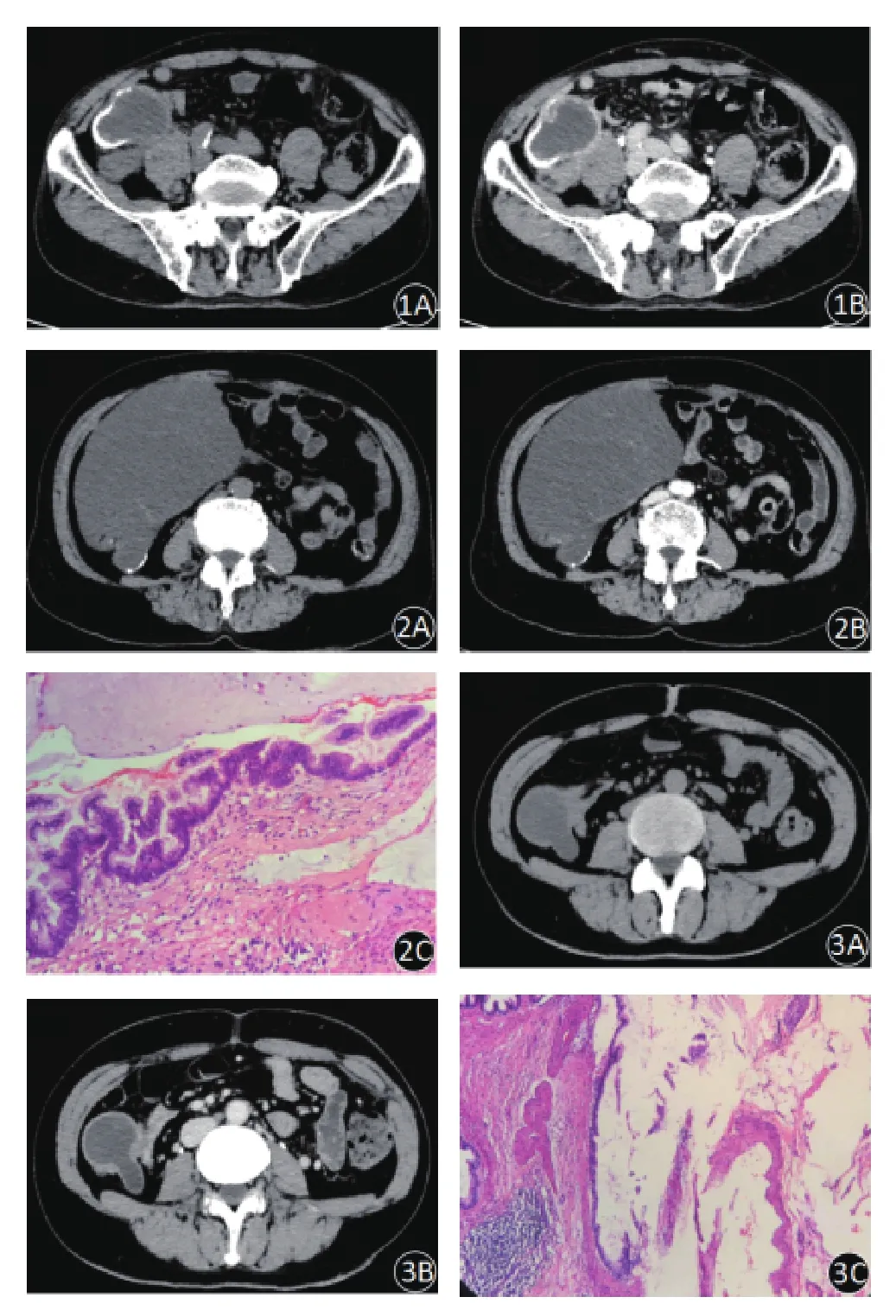
图1 A:平扫示右侧回盲部类圆形囊性肿块,囊壁可见蛋壳样钙化;B:增强后实质期瘤灶囊壁、壁结节均匀强化;C:非浸润性,阑尾黏膜上皮增生伴轻度异型(HE,×100)。图2 A:平扫示腹盆腔巨大囊性肿块,囊壁弧形钙化;B:增强后实质期囊壁均匀强化,囊内可见分隔;C:镜下见非浸润性病变,阑尾黏膜上皮轻中度异型性增生,浆膜面可见黏液,伴低级别PMP(HE,×200)。图3 A:右下腹回盲部见灯泡样囊性肿块;B:增强后实质期囊壁均匀强化;C:镜下可见重度异型腺体呈浸润性生长,浸润浆膜下,并见与LAMN的相移行区域(HE,×100)
2.2 病理表现 11例MA大体病理为阑尾肿胀或囊性肿块,部分囊壁钙化,病灶均局限于黏膜内,6例伴有腔内黏液样物,8例伴阑尾炎组织学特征,1例阑尾套叠入盲肠。镜下显示:阑尾大部分黏膜上皮增生,局部细胞伴轻度异型,非浸润性病变。12例LAMN中有8例表现为囊实性肿块;切面均见黏液样胶冻物沉积,部分管壁钙化,部分累犯阑尾全层及回盲部肠管表面,镜下显示非浸润性病变,阑尾黏膜上皮增生伴轻度异型,且突破黏膜肌层达阑尾壁内或突破浆膜层到阑尾表面;1例位于右侧腹股沟区,瘤灶内广泛黏液湖沉积,含果冻样淡黄色组织,阑尾腔内亦有同样果冻样组织;1例伴发低级别PMP,术中见盆腔内充满胶冻样物,双侧结肠旁沟腹膜、直肠、乙状结肠表面散在胶冻样种植灶,表面见胶冻样物,从阑尾根部破出,与周围肠管、肠系膜粘连;2例伴阑尾炎组织学特征。镜下显示非浸润性病变,阑尾黏膜上皮轻中度异型性增生,伴低级别PMP(见图2C)。1例高分化MAC,大体病理为囊实性肿块,回盲部肠管表面累犯,囊内充满胶冻样物,镜下显示重度异型腺体呈浸润性生长,浸润浆膜下,并见于LAMN的相移行区域(见图3C)。免疫组织化学:所有MA、LAMN患者均为 CEA(+)、CDX-2(+)、CK20(+)、Ki-67 ≤ 25%表现;MAC 为 CDX-2(+++)、CK20(++)、CEA(+++)、Ki-67约25%。以上患者切缘均为阴性,所有淋巴结均未见肿瘤转移。
3 讨论
3.1 病理特征与临床表现 阑尾黏液性肿瘤是一组少见的肿瘤谱系,较少经血行和淋巴结转移[2-3],不同于胃肠道其他肿瘤。依据WHO最新分类,将其分为三类:黏液性囊腺瘤、低级别黏液性肿瘤、黏液腺癌,LAMN属于低度恶性或交界性肿瘤类别。LAMN、MAC可破裂或种植分别形成低级别与高级别腹膜假性黏液瘤,其预后与腹膜假性黏液瘤的级别、累及范围等有关。临床表现多以右下腹疼痛及右下腹肿块为首发症状,部分可有癌胚抗原CEA升高,常伴发急慢性阑尾炎,易误诊为阑尾炎,发病年龄多>50岁,女性多于男性[4]。
3.2 CT表现及其病理基础分析 MA病理上仅局限于黏膜层,且为非浸润性病变,因而肿瘤多位于右下腹,位置较固定,瘤灶边界较为清楚,囊壁光整,阑尾腔内充盈胶冻样黏液,因而CT表现为管状或类圆形囊性占位,囊液均匀,囊壁较光整,呈轻度均匀强化,部分可见囊壁弧形钙化;MA常合并阑尾炎表现,部分可合并肠套叠,杨旭丹等[5]也有报道。本组中有8例误诊为阑尾炎,原因可能是此8例MA的CT及临床表现与阑尾炎相似有关。
LAMN病理上亦属于非浸润性病变,呈轻中度异型性,因而瘤灶边界较为清楚,较少累及回盲部肠管,CT表现为右下腹长管状或类圆形囊性肿块,瘤灶可部分延伸入盆腔,少数可疝入右腹股沟区,韩太林等[6]也有报道,这可能与肿瘤囊液增多、囊壁结构及重力改变等有关,多平面重建有助观察;肿瘤常突破黏膜肌阑尾层达阑尾壁内或突破浆膜层到表面,出现少量黏液,是肿瘤内多见菲薄分隔或壁结节、囊壁厚薄不均且可破裂形成PMP的病理基础,囊壁多见弧形、蛋壳样钙化,部分囊内可见漂浮的絮状强化,漂浮物与黏液内少量黏膜异型上皮细胞漂浮有关,少数LAMN可伴发阑尾炎。
本组仅1例高分化MAC,可能与样本量少、取材标准有关;以往报道[5-7]中MAC出现比例较高,主要表现为右下腹囊实性肿块,边界不清,可有壁结节及分隔,常侵犯邻近肠管,这可能与肿瘤重度异型腺体浸润生长、且多浸润至浆膜下有关,肿瘤多有中度以上强化,也可伴发PMP形成。1例低级别PMP起自阑尾,远端破裂形成腹膜假性黏液瘤,可种植转移于腹膜、卵巢、膀胱、子宫、周围肠管等[8],但PMP只发生于 LAMN 与 MAC[9]。
本资料显示,MA伴发阑尾炎的例数最多(8例),瘤灶多局限于右下腹,无PMP发生情况;LAMN仅2例伴发阑尾炎,发生部位也更加多样。因此,若伴发阑尾炎,可能提示AMN处于瘤变或低级别阶段。另有观点认为AMN存在一个从黏膜增生到瘤变再到低度恶性的LAMN最后癌变的逐步演变过程[6],本组病例CT表现及其病理结果与此演变过程有较好的对应性,高分化MAC镜下观察到部分存在LAMN与MAC的移形区域,其CT表现也与LAMN难以鉴别,MA与LAMN的CT表现也有相似性,因而术前AMN互相鉴别困难。
3.3 鉴别诊断 本病主要与阑尾炎或阑尾脓肿、回盲部肿瘤、右侧附件区肿瘤鉴别:阑尾炎或阑尾脓肿:临床表现为转移性右下腹痛,炎症指标升高等,CT 表现为阑尾肿大或蜂窝状不均匀强化,周围淋巴结多肿大且较为明显。回盲部肿瘤:回盲部实性肿块,临床多有黑便、消瘦、肿瘤标记物升高等表现,部分病例可出现肠梗阻,CT表现为盲肠管壁增厚或肿块形成。右侧附件区肿瘤:肿瘤大部分位于盆腔右侧区,妇科检查有助于诊断。
总之,CT检查对发现阑尾黏液性肿瘤较为敏感,但术前易误诊为阑尾炎。当发现右下腹囊性肿块,与阑尾关系密切;反复发作的阑尾炎,伴或不伴CEA升高等情况时,需考虑此病可能,术前CT检查可为阑尾炎或AMN的诊断及手术方式提供重要信息。

