经剑突下切口入路胸腔镜手术治疗前纵隔肿瘤的临床体会
任占良,张卫锋,张 泳,任小朋,高 山,邢明亮
(陕西中医药大学附属医院,陕西 咸阳,712000)
前纵隔肿瘤以手术治疗为主,包括传统纵劈胸骨、常规开胸、胸腔镜下左胸或右胸入路微创手术[1];而纵劈胸骨、常规开胸手术创伤较大、耗时较长,术后并发症较多;胸腔镜下左胸或右胸入路微创手术,创伤逐渐减小,但术中容易造成胸壁、肋间肌肉或肋间神经损伤,发生运动与感觉障碍,术后疼痛不能完全避免[2]。近年经剑突下胸腔镜纵隔肿瘤切除术应用于临床,并取得了较好疗效[3]。本院严格选择适应证,经剑突下入路行胸腔镜前纵隔肿瘤切除术,疗效满意。现将体会报道如下。
1 资料与方法
1.1 临床资料 纳入2017年1月至2019年7月本院胸心外科收治的41例前纵隔肿瘤患者,根据手术方式分为剑突组(n=17,经剑突下胸腔镜纵隔肿瘤切除术)与肋间组(n=24,行单孔胸腔镜纵隔肿瘤切除术)。纳入标准:(1)术前胸部增强CT、MRI等确诊为前纵隔肿瘤,与周围器官、大血管界限清晰;(2)原发性前纵隔肿瘤,肿瘤直径<7 cm;(3)术前均行心电图、心脏彩超、肺功能检查等评估可耐受手术;(4)签署手术知情同意书。排除标准:(1)胸部增强CT、MRI检查发现前纵隔肿瘤侵犯包绕大血管或伴有远处转移;(2)伴有严重心肺、肝肾等功能障碍、器质性病变;(3)胸部手术史或纵隔肿瘤切除术后复发。
1.2 手术方法
1.2.1 剑突组 经剑突下行胸腔镜前纵隔肿瘤切除术。采用单腔气管插管静脉复合麻醉,患者取平卧位,双腿分开呈“人”字。术者立于患者双腿之间,助手立于右侧。取剑突下切口1.5 cm为观察孔,依次切开皮肤、皮下,用食指辅助向后上钝性分离皮下组织、腹直肌鞘及腹直肌,用手指向剑突后方游离(图1),建立胸骨后隧道进入前纵隔,注意避免损伤腹膜、膈肌,穿刺10 mm Trocar,建立CO2气腹,压力维持在10 mmHg,置入10 mm 30°胸腔镜。取双侧肋弓下缘与左右锁骨中线交点处做0.5 cm切口为操作孔,穿刺5 mm Trocar。超声刀分离胸骨后间隙(图2),打开双侧纵隔胸膜(图3~图5),探查纵隔肿瘤的位置、大小及与周围脏器的关系。辨明肿瘤后沿胸骨后由下往上分离至胸廓入口处(图6、图7),沿左侧膈神经前切开上纵隔胸膜,游离出左锁骨下动脉、左颈总动脉、左无名静脉等;沿右侧膈神经前切开右侧上纵隔胸膜,游离出上腔静脉、左无名静脉;沿心包表面由下向上完整游离纵隔肿瘤及纵隔脂肪组织至胸廓入口(图8),离断肿瘤血管(图9~图11)。标本装入标本袋后完整取出。查看创面无出血,放置胸骨后引流管1根,外接水封瓶固定,嘱麻醉师吸痰、鼓肺,确定肺复张良好,缝合切口(图12)。
1.2.2 肋间组 采用单孔胸腔镜纵隔肿瘤切除术,患者取左侧45°卧位,麻醉后消毒铺巾,取右侧腋前线第4或第5肋间3~4 cm切口,置入切口保护套、胸腔镜及手术操作器械,胸腔探查:各肺叶、叶间裂情况;探查纵隔肿瘤大小、质硬、边界情况。打开壁层胸膜,沿肿块边缘与心包前疏松结缔组织分离肿瘤及周围脂肪组织,向下分离至膈面,向上分离至头臂静脉上方及其周围脂肪组织,在保护对侧胸膜、左右膈神经的同时切除前纵隔脂肪组织;冲洗胸腔,于原切口置入胸腔闭式引流管1根引出,接引流瓶。
1.2.3 术后处理 术后10 h早期进饮食,鼓励患者早期下地活动,术后48 h停止镇痛泵;术后胸腔引流量≤100 mL,胸片示双肺复张良好后拔除胸管。
1.3 观察指标 包括性别、年龄、手术方式、肿瘤直径、病理类型等;术中、术后指标:术中出血量、手术时间、术后胸引量、插管时间、术后住院时间、满意度(非常满意5分,满意4分,较满意3分,不满意2分,极度不满意1分);术后并发症:切口皮肤感觉异常、肺部感染、肺不张、胸腔积液;术后第1天、第3天、第5天疼痛视觉模拟评分(visual analogue score,VAS)[4]。
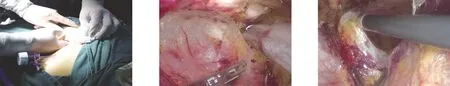
图1 剑突下切口 图2 分离胸骨后间隙 图3 打开胸膜

图4 打开右侧纵隔胸膜 图5 打开左侧纵隔胸膜 图6 分离至胸廓入口
2 结 果
两组患者性别构成比、年龄、肿瘤大小、术后病理类型差异无统计学意义(P>0.05),见表1。剑突组术中出血量、术后胸腔引流量、术后拔管时间短于肋间组,差异有统计学意义(P<0.05);两组手术时间、术后住院时间、满意度差异无统计学意义(P>0.05),见表2。肋间组术后并发症发生率为33.33%,剑突组为11.76%,差异有统计学意义(P<0.05),见表3。术后第1天两组均用镇痛泵止痛治疗,VAS疼痛评分差异无统计学意义(P>0.05);但术后第3天、第5天,剑突组VAS疼痛评分低于肋间组,差异有统计学意义(P<0.01),见表3。围手术期两组均无死亡病例。出院后随访1个月~1年,两组各复发1例,均为胸腺癌患者,出现胸腔积液与心包积液,两组复发率分别为5.88%与4.17%,差异无统计学意义(χ2=0.3063,P=0.5799)。
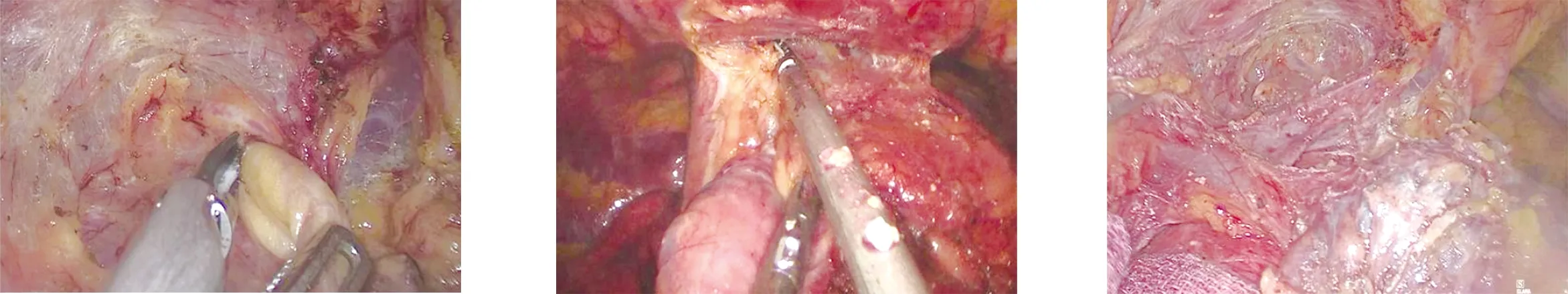
图7 分离至胸廓入口 图8 分离心包前方间隙 图9 游离纵隔肿瘤及血管
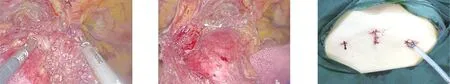
图10 游离纵隔肿瘤血管 图11 离断纵隔肿瘤血管 图12 缝合后剑突下切口
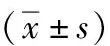
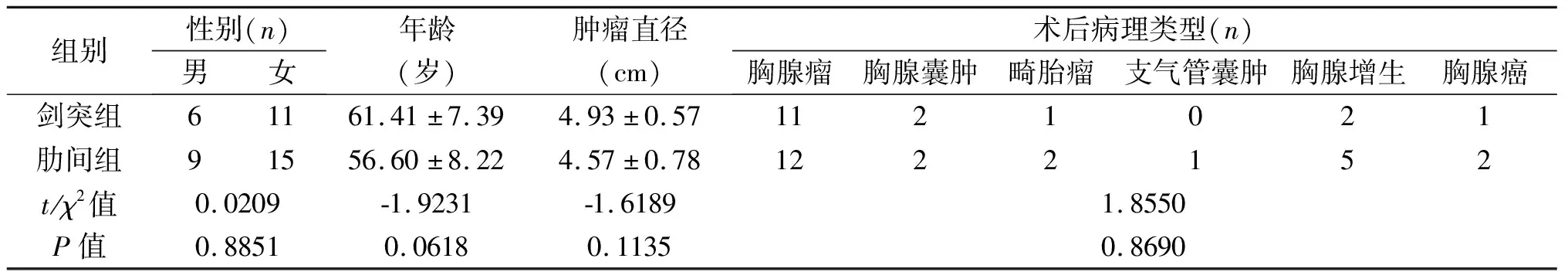
组别性别(n)男女年龄(岁)肿瘤直径(cm)术后病理类型(n)胸腺瘤胸腺囊肿畸胎瘤支气管囊肿胸腺增生胸腺癌剑突组61161.41±7.394.93±0.571121021肋间组91556.60±8.224.57±0.781222152t/χ2值0.0209-1.9231-1.61891.8550P值0.88510.06180.11350.8690
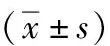
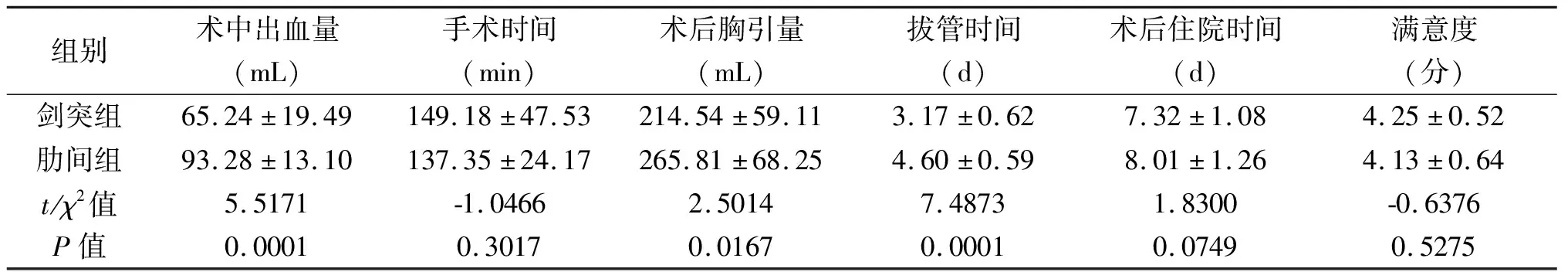
组别术中出血量(mL)手术时间(min)术后胸引量(mL)拔管时间(d)术后住院时间(d)满意度(分)剑突组65.24±19.49149.18±47.53214.54±59.113.17±0.627.32±1.084.25±0.52肋间组93.28±13.10137.35±24.17265.81±68.254.60±0.598.01±1.264.13±0.64t/χ2值5.5171-1.04662.50147.48731.8300-0.6376P值0.00010.30170.01670.00010.07490.5275
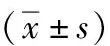
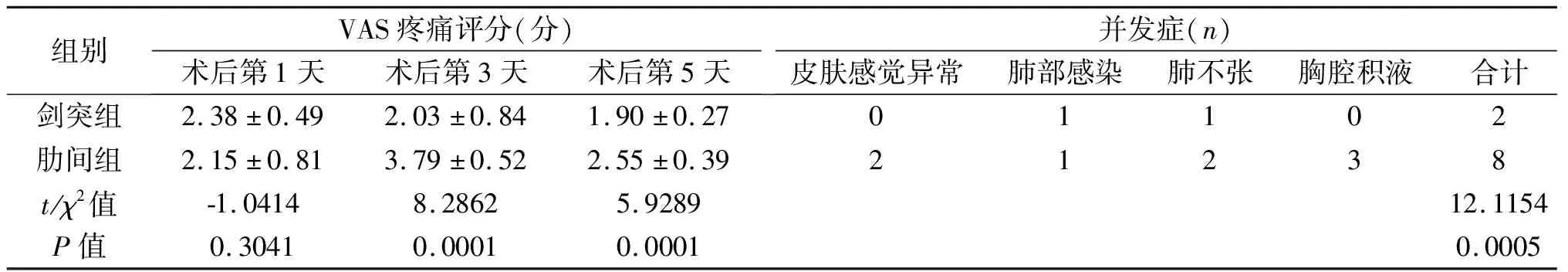
组别VAS疼痛评分(分)术后第1天术后第3天术后第5天并发症(n)皮肤感觉异常肺部感染肺不张胸腔积液合计剑突组2.38±0.492.03±0.841.90±0.2701102肋间组2.15±0.813.79±0.522.55±0.3921238t/χ2值-1.04148.28625.928912.1154P值0.30410.00010.00010.0005
3 讨 论
前纵隔肿瘤大部分为良性或低度恶性[5],体积增大后影响心肺功能[6],除恶性淋巴源性肿瘤适于放化疗外,如无手术禁忌证,主张尽早行手术治疗[7]。术前胸部薄层CT扫描、MRI能显示肿瘤与纵隔邻近器官、血管的关系。传统开胸纵隔肿瘤切除术在肿瘤体积较大、侵犯周围重要血管及脏器时具有优势,缺点是创伤大、术后恢复时间长,对呼吸循环功能影响大[8],破坏了胸廓的稳定性,增加了胸骨、纵隔及肺部感染的发生率。2014年Suda等[9]首次报道经剑突下前纵隔肿瘤切除术,术中可更好地显露膈神经,切除范围可达胸廓入口,减少了对呼吸与循环功能的影响,避免对肋间神经的挤压损伤,麻醉后无需变换体位[10],目前已成为胸腔镜纵隔肿瘤切除术的主要入路[11-12]。经侧胸壁入路的胸腔镜技术并未完全消除手术伤痛,Gonzalez-Rivas等[13]的研究显示,经侧胸壁入路手术造成的肋间神经损伤是导致术后胸壁疼痛的重要原因,进一步影响术后呼吸功能,增加术后肺部并发症。而剑突下入路是在三孔胸腔镜手术基础上改良的术式,更符合微创理念,剑突下神经组织较少,不经肋间,不会造成肋间神经损伤及术后胸引管压迫肋间神经产生剧烈的疼痛,明显减轻了切口疼痛[14]。其次,此术式不影响患者呼吸肌功能,因此术后康复更快。
传统胸腔镜手术根据纵隔肿瘤的偏向、生长部位,选择经左胸或右胸、双侧肋间入路,切口选择有四孔法、三孔法、两孔法,甚至单孔法,但多无法避免对肋间神经的挤压损伤[15]。随着胸腔镜技术水平的提高,经剑突下前纵隔肿瘤切除术是全新的胸外科手术[16],可清晰显露前纵隔肿瘤与左无名静脉、上腔静脉及主动脉的关系,拥有接近正中切口开胸的手术视野,在前纵隔肿瘤手术中具有独特优势。术中打开双侧纵隔胸膜后能清晰显露双侧膈神经;同时剑突下入路避免了术中器械及术后引流管对肋间神经的压榨伤,降低了术后急慢性胸痛发生率[17]。经侧胸壁入路术后疼痛主要由胸引管引起,是胸引管对肋间神经的压迫及对胸膜、膈肌的刺激;其次,胸引管刺激胸膜炎性分泌增加,胸引量增加,导致疼痛。术后尽早拔除胸腔引流管可减轻疼痛,促进患者早期下床活动,有助于加速血液循环、增加肺活量,利于肺充分复张、预防下肢静脉血栓形成,降低术后肺部并发症发生率。有学者报道[18-19],经剑突下切除胸腺肿瘤相较以往术式具有术野暴露好、手术时间短、创伤小、并发症少、术后康复快、疼痛轻等特点。经剑突下纵行切口切除纵隔肿瘤,更利于标本的取出,尤其肿瘤过大无法取出时,剑突周围无骨性结构,取标本时避开肋间,纵向延长切口更具优势。
经剑突下胸腔镜手术适应证的选择为:肿瘤直径<7 cm,且与周围脏器关系清楚无粘连的患者;对于直径>7 cm界限清楚的纵隔肿瘤,采用经肋间腔镜手术;对于肿瘤侵犯周围组织时,可采用经肋间常规开胸手术。经侧胸壁入路手术需要单肺通气,单肺通气时术侧肺被迫萎陷,术后被迫扩张;另一侧肺强制高浓度氧气通气,肺部损伤较多,肺部感染、肺不张等并发症增多[20]。经剑突下入路三孔法胸腔镜前纵隔肿瘤切除术,采用单腔插管全麻及双肺通气,无需单肺通气,术中、术后无需肺强制萎陷与扩张,术中单腔气管插管较低的潮气量即可完成手术,方便麻醉师对患者麻醉、呼吸道的管理;术中建立人工气胸,对患者肺功能要求不高,因而术后肺部并发症明显减少。此手术操作多在前纵隔部位,术中对肺组织无牵拉,术后对呼吸系统影响不大。而术中出血是其主要风险,有人工气胸,血管破裂后容易出现气体栓塞;甚至需开胸止血。因此术中严格规范操作,对于术者及助手应有熟练的开胸应急处理能力。手术是团队的配合,有一个优秀的扶镜助手非常重要;剑突下与左右肋间入路胸腔镜手术视野不同,游离纵隔肿瘤时肿瘤位置偏左侧时,镜头与光纤向左旋转,镜面朝右侧旋转;反之,肿瘤位置偏右侧时,镜头与光纤靠右,镜面朝左侧旋转,以获得清晰视角。
经剑突下入路胸腔镜前纵隔肿瘤切除术的优势如下:(1)剑突下切口视野宽阔,保证切除范围,降低手术难度、术中出血风险,相应麻醉时间缩短,减少麻醉并发症,降低了术后并发症发生率;(2)单腔插管麻醉,对呼吸影响较小,避免肺萎陷再复张的损伤;(3)剑突下入路不经过肋间隙,避免对肋间神经挤压伤,明显减轻了术后疼痛。剑突下入路手术也有一定的缺点:(1)剑突下入路手术径路较经肋间入路长,操作需要较长的器械;(2)操作空间较小,器械相互打架,严重粘连时相对肋间切口入路操作困难;(3)因剑突下切口靠近膈肌附着处,进胸时应注意避免误入腹腔;(4)剑突下手术易压迫心脏,操作难度大。Hernandez-Arenas等[21]报道,剑突下胸腔镜手术围术期心律失常是最常见的并发症,可能与术中器械压迫心脏有关。因此,经剑突下作为一种新的胸外科手术入路,严格选择适应证及手术指征,剑突下前纵隔肿瘤切除术的临床疗效越来越受到胸外科的关注。
综上所述,经剑突下胸腔镜治疗前纵隔肿瘤创伤小,明显减轻了术后疼痛,是安全、可靠、可选择的手术入路,具有独特的微创与快速康复优势,易于被广大患者接受,且适于绝大多数的前纵隔肿瘤患者,具有广泛的临床应用前景。

