基于DRGs的疾病诊疗绩效评价与质量改善
滕王苒微,杨越,薛镭
(清华大学医院管理研究院,北京市 100062)
由于单一疾病种类过多,疾病合并症与伴随病和单一疾病的诊疗时间与费用有一定差异,并且当下医疗质量管理侧重于工作量与工作效率方面的传统指标,缺少反应医疗治疗内涵的可比性标准。因此,在进行院内病种管理和质量评价时,应进行系统的风险调整[1]。在众多风险调整工具中,疾病诊断相关分组(diagnosis related groups,DRGs)在医院管理中的应用越来越广泛,它不仅应用于预算制定、医保费用支付与医院间的绩效比较,还能应用于疾病的质量控制[2]。
基于北京本地数据和政策环境制定的BJ-DRGs已在北京105家二、三级医院中得以应用,DRGs指标为医院开展医疗服务绩效评价奠定了基础。以各DRGs病组为单位,通过标准化处理后的数据进行分析,总结医院开展具有优势的疾病与短板疾病,要求各科室加强对短板疾病治疗的数据监测与分析,应用临床路径管理、PDCA循环等工具,提出病种管理的持续改善方案[3]。
1 资料与方法
1.1 资料来源
A医院是国有企业管理下的三级综合医院,编制床位580张,2017年门诊量约76万人次,出院病例数为16 515人次。该医院于2016年引入BJ-DRGs管理系统,2017年的住院病例覆盖543组DRGs,入组率99.9%。A医院2017年CMI值为1.01,同比下降1.94%。由于DRGs的分类基础是诊断和操作,因此,只有那些诊断和治疗方式对病例的资源消耗和治疗结果影响显著的病例,才适合使用DRGs作为风险调整工具。
1.2 研究方法
1.2.1 选择评价对象。本次研究选取入组病例数量占出院病例数前5%的DRGs组27组,其病例总数约占全部出院患者的50%。27组DRGs病组分布在11个ADRG(adjiacent diagnosis related groups)中,ADRG是指在不考虑病例个体特征、合并症和并发症的情况下利用主要诊断和操作进行分类的病例类别(如脑缺血性疾病、糖尿病等),1个ADRG包含1个或以上的DRG[4]。分别从11个ADRG中选出入组次例最多的DRGs病组作为疾病诊疗绩效评价的对象,评价对象的入组次例与疾病疑难指数如图1所示,由A到K诊疗人次递减。A是流产,伴宫颈扩张及刮宫、清宫或子宫切开术,不伴合并症与伴随病;B是脑缺血性疾病,伴重要合并症与伴随病;C是糖尿病,伴重要合并症与伴随病;D是其他开颅术,不含合并症与伴随病;E是神经系统及其他判断,伴重要合并症与伴随病;F是腰背疾患,伴合并症与伴随病;G是心绞痛,伴重要合并症与伴随病;H是恶性增生性疾病的支持性治疗(30 d内);I是呼吸系统感染/炎症,伴重要合并症与伴随病;J是有创性心脏检查操作,伴重要合并症与伴随病;K是慢性气道阻塞病,伴合并症与伴随病。

图1 11组DRGs的CMI值分布与入组次例
1.2.2 构建评价指标。由于单病种种类的数量较多,因此选择以A医院收治病例的DRGs病组为管理单元,运用在诊断、治疗、转归方面具有共性和某些医疗质量指征具有统计学特性的指标进行绩效评价。DRGs指标有别于传统指标(平均住院日、次均费用等),能够客观地对不同疾病治疗在医院的开展情况进行分析。
如表1所示,借鉴医疗服务评价的常用指标,通过专家咨询确定对病组产能、效率、安全三个维度的DRGs评价指标[5]。以DRGs进行医疗机构绩效评价时,一般采用“低风险组死亡率”来反映医疗安全,由于11个样本DRGs病组中无低风险死亡病例,采用病组死亡率[6]进行疾病的医疗质量安全评价。
2 结果
2.1 抽样病组总体情况
除“其他开颅术”与“流产伴宫颈扩张及刮宫、清宫或子宫切开术”的入选病组不伴有合并症与伴随病外,其余9组DRGs均伴有重要或不重要的合并症与伴随病,与A医院收治患者绝大部分患有合并症与伴随病的现状相符。
A医院2017年住院疾病CMI值为1.01,较北京市三级综合医院CMI值(1.03)稍低。不考虑个体特征、合并症与伴随病时,A医院收治最多的病种是脑缺血性疾病(如脑梗死、椎基底动脉供血不全、脑卒中等),在采用DRGs标准分类后A病组的入组次例最多,CMI值最低。
2.2 基于DRGs指标的病组诊疗绩效评价
依据DRGs指标对11组DRGs的诊疗绩效结果从三个维度进行评价,数据结果(含2017年数据及同比变化情况)如表2所示。
产能方面,样本病组CMI值均较同期不变,7个病组的CMI值高于医院基准值,但与北京市基准值相比偏低,诊疗人次最多的A病组CMI值为0.17,D病组(其他开颅手术,不伴合并症与伴随病)的CMI值最高,为3.15;除“流产伴宫颈扩张及刮宫、清宫或子宫切开术”“呼吸系统感染/炎症”“糖尿病”三个病组的单位床产出同比减少外,其余8个病组均为增多,总体医疗能力有所提高。
效率方面,时间消耗指数大都集中在数值1,诊疗时间控制较好,J病组(有创性心脏检查操作)的时间消耗指数最高,为1.61,且同比诊疗效率降低;除A和E病组费用消耗指数小于1,其余病组费用消耗指数均处于1.10~1.77,其中,F病组(腰背疾患)和C病组(糖尿病)的诊疗费用与基准值差距最大,费用消耗指数分别为1.77和1.53,但同比费用效率有所提高。大多数病组的费用效率较同期相比明显提高,但仍有很大的改善空间。

表1 基于DRGs评估疾病诊疗绩效的指标
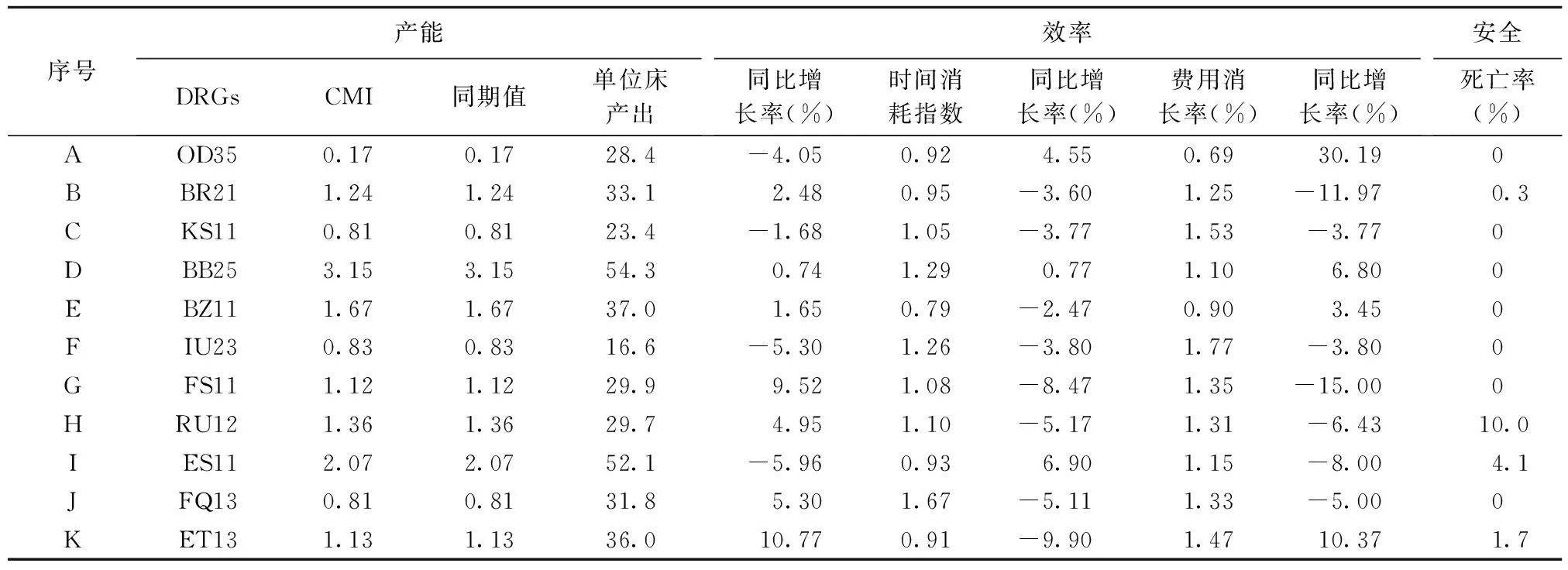
表2 基于DRGs的脑缺血性疾病诊治绩效评价
安全方面,11个DRGs组中有低、中低风险病组6个,死亡率均为0;高、中高风险病组5个,其中H病组(恶性增生性疾病的支持治疗(30 d内)死亡率最高(10%)。
2.3 病组诊疗效率的横向比较
依据时间与费用效率指数关联图的意义,处于第一象限的疾病相对住院日与医疗费用均较高,一般为慢性危重疾病;处第二象限的疾病诊疗时间相对较短,而医疗费用较高,常为急性危重疾病;对于第三象限中相对住院日及花费均较低的疾病,通常是诊疗难度系数不高的一般疾病[3]。
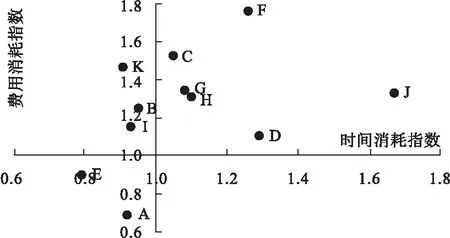
图2 11组DRGs时间效率与费用效率指数关联图
从图2来看,A医院收治的病例大多集中在第一象限,即相对住院日与医疗费用均较高的疾病占比较大,如“糖尿病”“腰背疾病”“呼吸系统感染/炎症”“慢性气道阻塞病”等慢性危重疾病,而第二象限疾病(时间消耗少、费用较高的急性危重疾病)分布较少,对急性危重疾病的诊治才能较好体现三级综合医院的诊疗水平。
2.4 评价结果反馈
A医院收治病例中绝大部分患有严重或不严重的疾病合并症与伴随病,对医院CMI值产生影响。样本病组无低(中低)风险组死亡病例,医疗能力有所提升,但诊疗效率有待提高。A医院总体时间消耗指数和费用消耗指数分别为1.16、1.13,与北京市三级综合医院的医疗服务效率0.95、0.97相比存在很大差距。基于DRGs指标评价结束后,从结果中找出数据不合理的病组,并通过根本原因分析法、临床路径管理等工具进行分析,如对个别病组(IU23、FQ13)深入调查,探究其单位床产出降低、诊疗时间过长或费用过高的原因。调查发现,腰背疾病和糖尿病诊疗费用明显高于基准值的原因在于药品费用较高,两种疾病2017年的药品费用占比均超过30%,不符合北京市人民政府对北京市医疗机构的药占比要求[9]。通过根本原因分析,结果表明两种疾病诊疗的辅助药品用量超出合理范围,医疗质量管控部门应当严查科室用药情况,采取奖惩措施督促低效率科室严格控制药品费用、医疗费用,提高医疗技术以提高时间效率,消除医疗资源滥用现象,并优先对诊疗绩效差的疾病提出标准住院天数、用药规范等临床路径要求。
3 讨论和建议
医院收治病种结构方面,城市三级医院主要提供急危重症和疑难复杂疾病的诊疗服务[10],但由于北京市知名三级公立医院病人来源众多,医疗资源需求紧张,为提高医疗资源分配的效率,主要收治治疗难度系数大、时间效率高的疾病。因此大多数三级综合医院如A医院的收治病例中伴有合并症与伴随病的患者占比最大,疾病疑难指数因伴随病而虚高,实际收治病例难度系数不符合三级综合医院的定位,并且收治大量慢性危重患者导致医疗服务的时间效率降低。医院病种质量控制方面,采用风险调整后的DRGs指标进行绩效评价,能够得出客观的评价结果。但由于DRGs的分组依赖于出院病案首页数据,对病例质量的控制存在一定难度,且DRGs只能通过结果评价进行病种质量控制,促进质量改善还需结合其他医疗质量管理工具。
3.1 优化病种结构
首先,应当增加急危重病患者的收治比例。建立并完善如卒中中心、胸痛中心等急危重症的绿色通道,提高急危重症的医疗能力与效率,例如加快对脑梗塞患者与急性肺栓塞患者的溶栓速度;引进医疗技术人才,提高医院整体的医疗水平与能力。其次,提高慢性危重疾病的治疗效率。提高医疗技术水平,加强医生素质与诊断能力培养,改善慢性危重疾病的临床路径,由各科质控员跟进科室质量的持续改善。
此外,可以利用DRGs数据及时分析单床的工作效率,采取多种措施合理有效地运用床位资源。由于分级诊疗政策尚未落实,将部分慢性危重患者下转至二级医院治疗无法实现,可以在三级综合医院内设立延续护理病房,设置明确合理的ICU转入与转出标准,将符合转出标准的患者及时转移护理,提高重症监护病房的病床周转率与医疗资源的使用效率使用率。
3.2 建立DRGs与临床路径管理相结合的质量改善模式
进行DRGs指标评价首先要求病案首页书写规范,且医生作出的主要诊断与治疗方式必须准确无误,疾病诊断与手术操作名词术语要精准,并对疾病及手术操作编码要统一标准,以确保指标结果的真实性与评价的客观性。
从评价结果中,对诊疗绩效不佳的病组进行根本原因分析,以控制医疗质量,提高医疗技术。基于DRGs的质量控制主要在于对疾病诊疗绩效的评价,是一种事后质量控制。通过DRGs指标结果总结医院开展诊疗的优势疾病与短板疾病,对于指标数据不合理或与标杆数据相差较大的疾病,如疾病诊疗时间过长、费用过高或单位床产出较少的疾病,应当在疾病治疗中利用临床路径管理工具加以改善,如行人工流产术,应通过准确诊断、规范术前检查、明确预防性抗菌药物的选择与使用时机以及术后用药的规范来实现事中的质量控制,提高诊疗效率;其中临床路径的制定可以借鉴开展较好、经验丰富的医院标杆,不断提升院内医疗技术水平。

