内镜黏膜下剥离术治疗早期胃癌及癌前病变的疗效分析
张志镒,吴正奇,卢林芝,樊平,赵光源,李世华,辛亮,王希萍,张丽萍,吴翠花
(甘肃省武威肿瘤医院 消化内科,甘肃 武威 733000)
近些年来,随着内镜设备的改进和技术的提高,以及人们对胃癌治疗方式的再认识,早期胃癌及癌前病变的内镜诊疗逐步受到重视,尤其是内镜黏膜下剥离术(endoscopic submucosal dissection,ESD)越来越多地被用于治疗早期胃癌及癌前病变。2011年6月-2016年12月本院利用该技术治疗和随访206例早期胃癌及癌前病变患者,对其各项临床病理资料和随访结果进行分析。现报道如下:
1 资料与方法
1.1 一般资料
回顾性分析2011年6月-2016年12月甘肃省武威肿瘤医院消化内镜中心经ESD治疗及病理明确诊断的早期胃癌及癌前病变患者206例。其中,男155例,女51例,年龄36~78岁,平均61.48岁。病变位于贲门胃底49例(23.79%),胃体72例(34.95%),胃角24例(11.65%),胃窦61例(29.61%)。0-Ⅰ型6例(2.91%),0-Ⅱa型41例(19.90%),0-Ⅱc型39例(18.93%),0-Ⅱa+Ⅱb型32例(15.53%),0-Ⅱa+Ⅱc型88例(42.72%)。ESD治疗前行超声内镜(endoscopic ultrasonography,EUS)和CT检查,以了解病变大小、浸润深度及有无淋巴结转移。常规检查心电图、胸片、肝肾功能、凝血功能和血常规等。排除治疗禁忌,签署知情同意书,告知可能的益处和风险。
1.2 治疗指征
ESD治疗前经内镜活检病理明确胃癌前病变和早期癌。癌前病变:绒毛状管状腺瘤伴低级别上皮内瘤变、高级别上皮内瘤变。早期胃癌:包括上皮层(m1)、黏膜固有层(m2)、黏膜肌层(m3)、黏膜下层上三分之一(sm1)、中三分之一(sm2)、下三分之一(sm3)[1]。其治疗指征:①无论病变大小,无溃疡形成的分化型黏膜内癌;②有溃疡形成的分化型黏膜内癌病变直径≤3.0 cm;③病变直径≤3.0 cm的分化型sm1癌;④无溃疡形成的未分化型黏膜内癌,病变直径≤2.0 cm。
1.3 ESD器械
操作用内镜为奥林巴斯内镜系列(Olympus GIFQ260J、Olympus GIF-H260Z、Olympus GIF-H260AIZ、Olympus GIF-H290),EU-M30内镜超声系统,超声探头采用Olympus UM-2R和UM-3R,频率分别为12和20 MHz,ERBE ICC-200高频电凝电切发生器和APC300氩离子凝固器,Olympus注水泵,二氧化碳气泵,各种内镜切开刀如针形切开刀、IT刀、Dual刀、Hook刀、热活检钳和止血夹等。
1.4 治疗方法
接受ESD治疗患者均在全身麻醉状态下进行。病灶表面喷洒0.40%靛胭脂染色和/或放大内镜(magnifying endoscopy,ME)加内镜窄带成像(narrow band imaging,NBI)观察,确定病变范围,应用针形切开刀或Dual刀、氩离子血浆凝固术(argon plasma coagulation,APC)于病变边缘0.5~1.0 cm进行电凝标记,间隔2.0~3.0 mm;采用靛胭脂、肾上腺素和氯化钠混合液于病灶边缘多点注射,针形切开刀或Dual刀切开病变边缘,IT刀或Dual刀、Hook刀环周预切开;黏膜下层剥离,剥离过程中需反复黏膜下注射;术中随时止血以确保视野清楚;若创面见血管裸露及时用APC或热活检钳、内镜切开刀处理;剥离过程中若见明显穿孔者,应用钛夹夹闭;术后将标本固定于平板上,测量病变大小,福尔马林液固定,送病理检查,以确诊并了解病变切缘和基底有无病变累及。ESD治疗过程见图1。
1.5 术后处理及随访

图1 ESD治疗过程Fig.1 ESD treatment process
术后第1天禁食,第2天进流食,第3天进半流饮食。常规补液并予质子泵抑制剂、黏膜保护剂和止血药物。术中穿孔者则需胃肠减压。密切观察患者有无腹痛、腹胀、呕血和便血等腹部体征。疑有穿孔者,可摄腹部X线片,了解有无膈下游离气体。有出血者立即在内镜下止血。切除标本病理显示切缘或基底阳性者再次行ESD或外科手术治疗。术后第3、6和12个月复查胃镜及腹部CT,之后每年复查1次胃镜和腹部CT,观察创面及愈合情况,了解有无转移。
1.6 疗效评价
标本固定后每间距2.0 mm切片,每张切片边缘均未见癌细胞,任何一张切片的长度都大于相邻切片中癌肿的长度。①一次整块切除:指病变在内镜下整块切除,获得单块标本;②一次完整切除:指整块切除的病变标本病理确诊外侧缘、基底部无癌肿侵犯;③组织学完整治愈切除:指病理诊断外侧缘、基底部无癌肿侵犯且无淋巴血管侵犯。
观察有无出血、穿孔和狭窄等并发症,有无局部病变残留。对患者行内镜和CT检查随访,了解病变有无复发和转移,即ESD治疗6个月后原治疗部位及周围1.0 cm范围内有癌肿生长,组织病理提示与原手术病理类型一致。观察患者在术后3和5年内存活状态。
2 结果
2.1 ESD治疗评价
206例患者均内镜下治疗成功,切除病灶直径小于2.0 cm者69例(33.50%),2.1~3.0 cm 102例(49.51%),大于3.1 cm 35例(16.99%),其中直径最小1.5 cm,最大6.5 cm;除2例患者病灶面积过大、活检致局部组织粘连,采用ESD联合内镜分片黏膜切除术(endoscopic piecemeal mucosal resection,EPMR)切除外,其余整块切除,一次性整块切除率为99.03%(204/206)。本组有2例术后病理证实基底有癌肿累及,故一次性完整切除率为98.06%(202/206)。除外2例基底部癌肿累及患者,组织学完整治愈率为98.06%(202/206)。
2.2 ESD术后并发症
206例ESD治疗患者术中无内镜无法控制的大出血发生,术后迟发性出血7例(3.40%,包括贲门3例,胃体3例,胃角1例),发生在24 h内3例,术后24 h~8 d 3例,术后第8天1例,均内镜下止血成功,未经外科手术治疗。术中发生穿孔5例(2.43%,包括贲门胃底2例,胃体3例),均予钛夹夹闭,术后经禁食、胃肠减压、补液、抗炎及抑酸等对症治疗后痊愈出院。术后出现贲门狭窄2例(0.97%),经球囊扩张2或3次后好转。
2.3 术后病理学检查
术后病理学检查确诊为早期胃癌157例(76.21%),其中 m139例(24.84%)、m217例(10.83%)、m392例(58.60%)、sm14例(2.55%)、sm23例(1.91%)、基底部有癌肿累及2例(1.27%),胃腺管癌84例(53.50%)、中分化腺癌61例(38.85%)、乳头状腺癌5例(3.18%)、胃黏液腺癌2例(1.27%)、胃低分化腺癌5例(3.18%)。高级别上皮内瘤变41例(19.90%),绒毛状管状腺瘤伴低级别上皮内瘤变8例(3.88%)。本组有5例术后病理证实基底部有癌肿累及(包括sm23例患者)转外科手术治疗。术前52例高级别上皮内瘤变术后确诊为早期胃癌者11例(21.15%),余41例确诊为高级别上皮内瘤变。胃窦管状腺瘤伴高级别上皮内瘤变病理情况见图2。
2.4 ESD术后随访
ESD术后6个月创面愈合情况,见图3。本组206例患者随访时间9~67个月,3年存活率和5年存活率分别为85和46例,所有患者随诊中未发现局部残留,随诊中ESD术后第3和5年以上病变复发3和2例,3和5年总复发率分别为3.53%和4.35%,其中原发病灶2例,包括低分化腺癌1例、黏液腺癌1例,再次行ESD治疗,病理诊断结果与原病理结果一致;1例发生肝脏转移。第3和5年以上死亡各2例,3和5年生存率分别为97.65%(83/85)和95.65%(44/46)。

图2 胃窦管状腺瘤伴高级别上皮内瘤变 (HE×10)Fig.2 Gastric antral tubular adenoma with high-grade intraepithelial neoplasia in gastric antrum (HE×10)
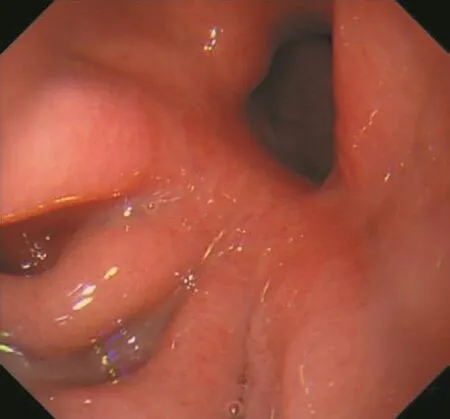
图3 术后6个月创面愈合情况Fig.3 Healing situation of the wound 6 months after surgery
3 讨论
胃癌传统治疗是以外科手术为主,尤其早期胃癌首选外科治疗,黏膜内癌和黏膜下癌的外科根治术后5年生存率能达到90.00%以上[2-3],但术后相关并发症的发生率及死亡率分别达43.00%和6.50%[4],并且破坏了消化道原有的解剖结构和功能,严重影响患者的生活质量[5],对于无远处和淋巴结转移的早期胃癌患者来说,这种治疗就是一种不必要的过度治疗。
ESD技术是近些年开展起来的有效治疗早期胃癌及癌前病变的微创治疗方法。评价ESD治疗效果的最佳指标为完整切除率、组织学完整治愈切除率、复发转移率和生存率。CHOI等[6]研究表明,ESD整块切除率为96.70%、完整治愈切除率为88.30%。TOYONAGA等[7]报道ESD完整切除率为97.10%,3和5年存活率分别为93.40%和88.10%。刘靖正等[8]研究对象中,除3例患者病灶面积过大,采用ESD联合EPMR切除外,均是完整切除成功,整块切除率为98.00%,完整切除率为94.80%,3年总复发率为2.10%、3年存活率为99.30%。本研究组一次性整块切除率为99.03%(204/206),有2例术后病理证实基底有癌肿累及,故一次性完整切除率为98.06%(202/206)。复发转移与病灶大小、病变形态、有无溃疡、浸润深度和病理类型等有关。本组5例复发转移患者中,0-Ⅰ型1例、0-Ⅱa型2例、0-Ⅱa+Ⅱb型1例、0-Ⅱa+Ⅱc型1例,m33例、sm12例,中分化腺癌2例、低分化腺癌2例、黏液腺癌1例,1例病灶过大,未完整切除,3和5年总复发率分别为3.53%和4.35%,其中原发病灶2例,再次行ESD治疗,病理诊断结果与原病理结果一致,1例发生肝脏转移;3和5年生存率分别为97.65%(83/85)和95.65%(44/46),与文献报道相近[7-8]。ESD与外科手术治疗相比,具有微创、保留原有器官、恢复快、并发症少、医疗费用低和术后生活质量高等诸多优点,现已被更多患者所接受。
出血、穿孔是ESD治疗常见并发症。出血多发生在术中或术后24 h内,术中一旦发生出血,手术视野模糊,为寻找出血部位而延长手术时间,有时盲目止血很容易造成穿孔。为了避免术中、术后出血发生,环周切开病灶时黏膜层即黏膜下层需要充分切开,如切开不充分,容易发生出血;反复黏膜下注射有助于预防术中出血的发生;在剥离病灶时,如有小血管裸露可行电凝处理,较大血管尽量将其骨骼化,可用热活检钳烧灼;重视术后创面止血,术后常规应用质子泵抑制剂等可有效降低迟发性出血的发生率。据报道ESD术中出血率为4.50%~7.00%[9-13]。OKADA等[14]研究表明,647例次582例胃部ESD治疗,发生迟发性出血率为4.33%,所有出血均经内镜下治疗成功,1例输血治疗后好转,无死亡病例。本研究中206例ESD治疗患者术中无内镜无法控制的大出血发生,术后迟发性出血3.40%(7/206,包括贲门3例,胃体3例,胃角1例),多发生在24 h以后,其中1例发生在术后第8天,均内镜下止血成功,未经外科手术治疗。穿孔常发生在手术操作过程中,与病变部位、病灶大小、有无溃疡和术者技术熟练程度等有关[15]。术前充分评估病灶浸润深度,术中不宜注气过多和电凝过度。有研究报道,术中穿孔和迟发性穿孔的发生率分别为1.20%~5.20%和0.00%~15.60%[16]。本组术中发生穿孔的发生率为2.43%(5/206,包括贲门胃底2例,胃体3例),均予钛夹夹闭,术后经禁食、胃肠减压、补液、抗炎及抑酸等对症治疗后痊愈出院。ESD治疗早期胃癌发生消化道狭窄较少见,通常多发生在贲门胃底病灶切除或病变超过幽门者。本组术后出现贲门狭窄2例(0.97%),经球囊扩张2或3次后好转。
综上所述,ESD治疗早期胃癌和癌前病变技术已成熟,很大程度上避免了传统外科手术治疗。真正实现了安全、合理、简便、有效、微创的治疗理念,既节约了医疗资源,又减轻了患者的经济负担。因此,ESD已成为治疗早期胃癌和癌前病变的主要方法之一。但是ESD治疗仍存在出血、穿孔等严重并发症,个别病灶会复发和转移,所以术前应利用染色内镜(包括电子染色、美篮等化学染色)、ME、超声内镜和CT等检查手段结合活检病理情况对病变的范围、浸润深度、病变分化程度、淋巴结有无转移进行评估[16],严格掌握适应证,必要时采取相应防范措施。笔者认为对无淋巴结转移和黏膜下层浸润的早期胃癌及胃高级别上皮内瘤变患者,在内镜设备完善的条件下,可采用ESD治疗。

