非小细胞肺癌术后放疗肺受量与放射性肺炎相关性分析
郭戈杨,魏 瑞
(中南大学湘雅医院,长沙 410008)
非小细胞肺癌术后放疗肺受量与放射性肺炎相关性分析
郭戈杨,魏 瑞
(中南大学湘雅医院,长沙 410008)
目的:分析非小细胞肺癌术后放疗肺受量与放射性肺炎(RP)的关系,探讨正常肺组织剂量-体积参数对中-重度放射性肺炎(≥2 级RP)的预测作用。方法:回顾性分析2014年7月~2016年7月在我院行术后放疗的非小细胞癌患者共150例,记录剂量-体积参数 V5、V20、V30、平均肺剂量(MLD)及≥2 级 RP 发生率。多因素分析各个剂量学参数与≥2 级 RP 之间的关系,并对独立影响因素采用ROC曲线分析寻找合适的预测界值。结果:150例患者中,2级RP发生率为 12%(18/150),3级RP发生率为 6%(9/150),4级RP发生率为 1.33%(2 /150),≥2级RP 总发生率为 19 .33%(29 /150)。多因素分析显示:V5是≥2 级RP发生的独立影响因素。经ROC 曲线分析,V5预测≥2 级 RP的合适界值为47.5%。结论:在行术后放疗的肺癌患者中,低剂量-体积参数V5对≥2 级RP的发生具有独立的影响作用,需引起重视。
非小细胞肺癌;术后放疗;放射性肺炎;剂量-体积参数
肺癌是全世界发病率及死亡率均排第一位的恶性肿瘤,放疗是主要的治疗手段之一,常常与手术、化疗相配合。肺是对放射线中度敏感的器官,位于肿瘤周围的正常肺组织会因为受到超过其耐受阈值的照射而产生不同程度的放射性损伤,包括放射性肺炎以及肺纤维化等。尽管现代放疗技术不断改善,对靶区剂量的精准控制以及靶区适形度进一步提高,在增加靶区剂量提高肿瘤控制率的同时避免了过多的射线损伤正常肺组织,但是放射性肺炎的发生依然十分常见,据报道可达14.6%~37.2%[1]。本研究主要通过回顾性分析非小细胞肺癌术后放疗肺受量与放射性肺炎(RP)的关系,探讨在行术后放疗的肺癌患者中正常肺组织剂量-体积参数对中-重度放射性肺炎(≥2 级RP)的预测作用。
1 资料与方法
1.1 一般资料及入排标准 收集2014年7月~2016年7月我院非小细胞肺癌术后行辅助放疗的患者,总共150例,其中男性93例,女性57例;鳞癌92例,腺癌51例,大细胞癌7例;年龄45岁~67岁,中位年龄 56岁。研究对象纳入标准:①所有患者符合非小细胞肺癌诊断标准,且有术后放疗指征,如R1、R2切除或术后证实N2或T3(胸壁受侵)或多个肺门淋巴结阳性或包膜受侵或外科医生认为安全距离不够等;②所有患者均接受肺叶切除术及区域淋巴结清扫,有术后病理结果,术后给予4周期含铂两药联合化疗后行3D-CRT放疗;③有完整的放疗前、放疗后及放疗后3月、6月肺功能和胸部CT检查。排除标准:①放疗前合并有严重的肺部急、慢性感染和其他影响肺功能的疾病;②行全肺叶切除术的患者;③合并有其他系统的严重疾病。
1.2 放疗方法 全部患者采取仰卧位,双手抱头,胸腹体膜固定,CT模拟定位,层厚5mm间距扫描,扫描范围上界为环甲膜下界为肝下缘。图像传输至TPS计划系统,由副主任以上医师勾画靶区和正常组织,采用累及野照射,范围包括支气管阳性残端、同侧肺门、纵膈淋巴结等。全部患者采取6 MV -X线三维适形放疗(3DCRT),根据患者具体情况选择照射剂量,完全切除病灶且切缘阴性者50Gy/25F,镜下切缘阳性者60Gy/30F,大体肿瘤残留者66Gy/33F。采用瑞典Elekta Precise直线加速器实施放疗。放疗前、放疗后及放疗后3月、6月分别进行肺功能和胸部CT检测。
1.3 观察及评估标准 所有入选病例均随访到放疗结束后6个月,随访率100%。通过记录患者的呼吸道症状(如咳嗽、咳痰、气促等)和体查结果,并结合肺功能及胸部CT,在放诊科医师的协助下共同进行放射性肺炎的综合评估。急性放射性肺炎按RTOG分级标准评定:①0级:无变化;②1级:轻微的干咳或用力时呼吸困难;③2级:持续性咳嗽,需要麻醉性镇咳药,轻微用力时呼吸困难,影像学无改变或有轻微棉絮状或片状影;④3级:严重咳嗽,麻醉性镇咳药无效,安静时呼吸困难,需间断性吸氧或激素治疗,影像学上呈现出与放射野一致的致密影;⑤4级:呼吸功能不全,需持续性吸氧或辅助机械通气;⑥5级:死亡。
1.4 剂量学指标 在剂量体积直方图(DVH)上进行测量,包括平均肺剂量(MLD)、以及双肺V5、V20、V30。
1.5 统计学方法 使用 SPSS 18.0 统计软件进行统计处理,采用 Logistic 逐步回归分析对MLD、V5、V20、V30,进行多因素分析,对有意义的预测因素采用ROC曲线分析寻找合适的预测界值。全部检验均为双侧检验,P<0.05 为差异有统计学意义。
2 结果
2.1 患者发生 RP 情况 2 级发生率为 12%(18/150),3级发生率为 6%(9/150),4级发生率为 1.33%(2 /150),≥2 级 RP 总发生率为 19 .33%(29 /150)。
2.2 剂量学因素经过 Logistic 多因素分析,结果显示:V5是≥2 级RP发生的独立预测因素(表1)
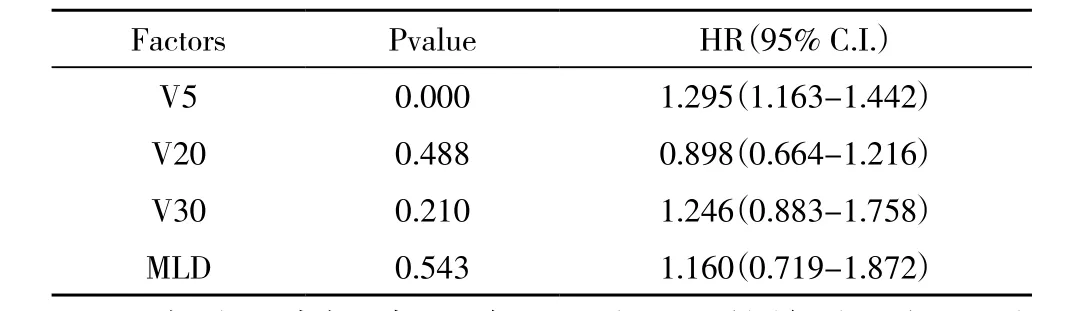
表1 Logistic 多因素分析
2.3 为进一步探讨 V5与≥2 级RP的关系,对V5进行受试者 工 作 特 征 曲 线(receiver operating characteristic curves,ROC)分析(图1),ROC 曲线下面积为 0.869,诊断价值中等偏高,当 V5界值为 47.5% 时敏感性、特异性分别为 0.759和 0.843,两者之和最大。当V5≥47.5% 时,≥2 级RP的发生率明显增加(表 2)。
3 讨论
放射性肺炎(RP)是肺癌等胸部肿瘤患者放疗最主要的剂量限制性因素,不但影响放疗疗效,同时也是导致患者生存质量下降的主要原因,严重者甚至直接导致患者死亡。目前RP的具体发生机制还不十分明确,临床上也还没有令人满意的治疗措施,一旦发生,只能使用糖皮质激素如DXM等进行控制,因此,如何有效预防及减少RP的发生是在制定胸部肿瘤放疗计划时不得不面对的问题。
大多数文献报道放射性肺炎发生在放疗结束后 6个月之内,肺组织受到射线照射后在临床和组织病理上常常表现出一个潜伏期。在分子生物学水平上,这个潜伏期其实是肺内多种效应细胞在细胞间完成损伤信息的传递,启动多种细胞因子发生效应的时间。炎症在放射性肺损伤的启动和发展中起到核心作用。大多数研究认为,放射性肺炎及纤维化过程是紧密关联的。放射触发炎症发生进而导致肺内细胞结构损伤。这些细胞及其细胞产物导致胶原积累、ECM 质和量改变、肺正常结构破坏,最后形成一个目前临床尚不能检测到的前纤维化阶段。这种前纤维化能否进展到纤维化阶段,还取决于治疗和患者自身两大方面因素。与治疗相关的因素主要有总照射剂量、受照射肺的体积、剂量分割、化疗及既往放疗史;与患者相关因素主要有年龄、既往肺病史、肺功能、吸烟史及包括 DNA 自我修复能力在内的遗传易感性等[2]。化疗对放射性肺炎的影响目前尚无定论,Parashar等[3]研究发现接受同步放化疗的患者,放射性肺炎的发生率为63%,而单纯放疗者仅为16%,另外亦有研究报道同步化疗较序贯化疗发生放射性肺炎的概率高。
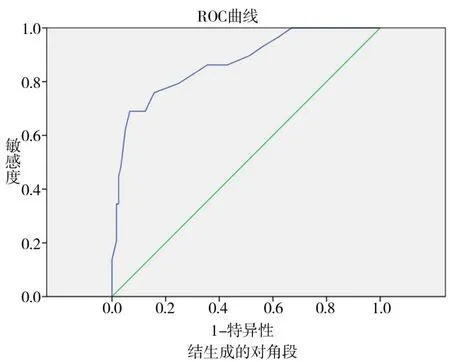
图1
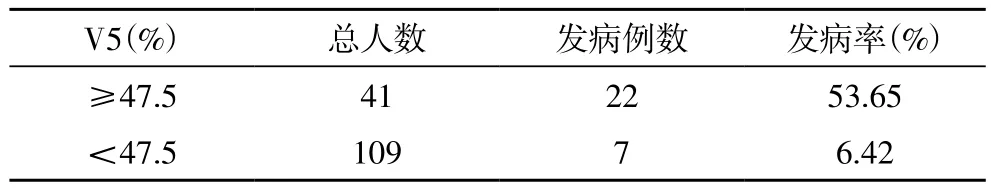
表2 2 级RP的例数及发生率
平均肺剂量(mean lung does,MLD)是指全肺接受照射的平均剂量,即根据剂量体积直方图(dose - volume histogram,DVH)算出的肺平均生物学剂量。Wang 等[4]研究了 223 名非小细胞肺癌患者发生≥3级RP与MLD 之间的关系,指出 MLD≤16Gy时,RP的发生率是 13%,而MLD > 16Gy 时则高达 36%。
剂量-体积参数V5、V10、V20、V30分别是指受到5Gy、10Gy、20Gy、30Gy 剂量照射的肺组织体积占全肺总体积的百分比。临床上常采用 V20作为评估放疗计划的参数,V20的大小不仅与放射性肺炎的发生率相关,而且与放射性肺炎的严重程度有明显的正相关性。有研究认为 V20是≥2级RP的唯一相关因素。在 Hernando等[5]的研究中,RP的发生率是19%,但是该研究发现,当 V30≤18%时,其发生率只有 6%,而V30>18% 时,RP 的发生率增至 24% 。王谨等[6]的研究中,使用ROC曲线分析各剂量-体积参数对RP的预测价值,认为MLD、V20、V30、V40、V50与急性重症放射性肺损伤(SARP)发生相关,并认为MLD、V20、V30中的1个或2个,V40、V50中1个可用于预测SARP。颜博等[7]研究结果显示,V20与V30与SARP的发生有明显关联,发生SARP患者的V20平均值为29.0%,而未发生者为27.5%,V20>28%及V30>18%时SARP的发生明显增加。
随着放疗技术的进步,3DCRT、IMRT、IGRT、TOMO等放疗技术的开展,可通过调节照射子野数目、角度、形状、剂量等方式,提高靶区适形度,增加靶区剂量,同时减少靶区周围正常组织受到高剂量照射的体积,使肿瘤的局部控制率提高,但同时也不可避免的使靶区周围正常组织更多的卷入到子野的照射中,使接受低剂量照射的体积有所增加,呈现出小剂量大体积的照射特点。有研究认为低剂量-体积参数,如 V5等与放射性肺炎的发生具有明显相关性。Wang 等[8]研究发现 V5 ≤ 42% 和 V5 > 42 % 时,1 年内出现 ≥ 3级RP的发生率分别为 3% 和 38%,多因素分析显示V5是≥ 3 级 RP 唯一相关因素。Yorke 等[9]也 认 为,V5与 ≥ 3 级 RP 的 发 生 相 关 。
本研究将MLD、V5、V20、V30与RP发生进行了多因素分析,发现V5是肺癌术后放疗的患者中发生≥2 级RP的唯一预后因素,V5的临界值为 47.5%,随着V5的增加,RP 的发生率也随之增加。考虑到本研究观察对象为术后患者,一般情况稍差,在制定放疗计划时,对MLD、V20、V30进行了较为严格的限制,大部分V20控制在 20% 以下,V30控 制在 12% 以下,MLD≤13Gy,因此尚不能否认 V20、V30、MLD 在预测放射性肺炎方面的价值。
综上所述,本研究认为在对肺癌术后的病人进行放疗时,除了要考虑经典剂量学参数V20、V30、MLD等作用外,更要注意低剂量-体积参数V5的影响,其对≥2 级RP的发生,可能更有意义。
[1] Benveniste MF, Welsh J, Godoy MC, et al. New era of radiotherapy: an update in radiation-induced lung disease [J]. Clin Radiol, 2013, 68(6): e275-290.
[2] Vogelius IR, Bentzen SM. A literature-based meta-analysis of clinical risk factors for development of radiation induced pneumonitis [J]. Acta Oncol, 2012, 51(8): 975-983.
[3] Parashar B, Edwards A, Mehta R, et al. Chemotherapy significantly increases the risk of radiation pneumonitis in radiation therapy of advanced lung cancer[J]. Am J Clin Oncol, 2011, 34: 160-164.
[4] Wang S. Analysis of clinical and dosimetric factors associated withtreatment-related pneumonitis (TRP) in patients with non-small-cell lung cancer (NSCLC) treated with concurrent chemotherapyand threedimensional conformal radiotherapy (3D-CRT) [J]. Int J Radiat Oncol Biol Phy, 2007, 67(5): 1606.
[5] Hernando ML, Marks LB, Bentel GC. Radiation-induced pulmonary toxicity: A dose-volume histogram analysis in 201 patientswith lung cancer[J]. Int J Radiat Oncol Biol Phy, 2001, 51(3): 650-659.
[6] 王 谨, 庄婷婷, 何智纯, 等. 非小细胞肺癌同期放化疗后重度急性放射性肺炎的预测因素[J]. 中华放射肿瘤学杂志, 2012, 21(4): 326-329.
[7] 颜博, 庞青松, 陈玉龙, 等. 非小细胞肺癌IMRT放疗引起急性重症放射性肺损伤相关因素分析[J]. 中国肿瘤临床杂志, 2016, 43(3): 116-119.
[8] Wang S, Liao Z, Wei X, et al. Analysis of clinical an does metric factors associated with treatment related pneumonitis (TRP) in patients with non-small-cell hung cancer (NSCLC) treated with concurrent chemotherapy and three dimensional conformal radiotherapy (3D-CRT) [J]. Int J Radiat Oncol Biol Phy, 2006, 66(5): 1399-1407.
[9] Yorke ED, Lackson A, Rosenzweig KE, et al. Correlation of dosimetric factors and radiation pneumonitis for non-small-cell lung cancer patients in recently completed dose escalation study[J]. Int J Radiat Oncol Biol Phy, 2005, 63(3): 672-682.
Association between lung radiation dose and radiation pneumonitis in patients with non-small cell lung cancer
postoperative radiotherapy
Guo Ge-yang, Wei Rui
(Xiangya Hospital of Central South University, Changsha 410000, China)
ObjectiveTo explore the association between lung radiation dose and radiation pneumonitis (RP) in patients with non-small cell lung cancer (NSCLC) received postoperative radiotherapy (PORT) and to investigate the value of dosevolume parameters of lung in predicting moderate and severe (grade≥2) RP.MethodsOne hundred and fifty NSCLC patients received PORT were retrospectively included in our study. Dose-volume parameters of lung such as V5, V20, V30, mean lung dose (MLD) and the incidence rate of RP were recorded. Multivariate logistic regression analysis was used to explore the association between different parameters and grade≥2 RP. The cutoff value of each independent factor was selected by receiver operating characteristic (ROC) curve.ResultsThe incidence rate of grade 2, 3 and 4 RP were 12% (18/150), 6% (9/150) and 1.33%(2/150) respectively. Altogether, 19.33% (29/150) patients developed grade≥2 RP. Multivariate logistic regression analysis showed that V5 was the independent impact factor for grade≥2 RP and the cutoff value was 47.5%.ConclusionV5 was the significant independent impact factor for grade≥2 RP in NSCLC patients received PORT.
non-small cell lung cancer; postoperative radiotherapy ;radiation pneumonitis;dose-volume parameters
R734.2;R736.3
A
1673-016X(2017)06-0036-04
2017-04-12
魏瑞,E-mail:weiruix@163.com

