妊娠期糖尿病孕妇血糖水平对妊娠结局的影响*
欧阳凯, 穆小萍, 黎 云, 刘 艳, 齐晓岚
(1.广东省妇幼保健院 检验科, 广东 广州 510010; 2.广东省妇幼保健院 产科, 广东 广州 510010; 3.贵州医科大学 分子生物学重点实验室, 贵州 贵阳 550004)
妊娠期糖尿病孕妇血糖水平对妊娠结局的影响*
欧阳凯1, 穆小萍1, 黎云2, 刘艳1, 齐晓岚3
(1.广东省妇幼保健院 检验科, 广东 广州510010; 2.广东省妇幼保健院 产科, 广东 广州510010; 3.贵州医科大学 分子生物学重点实验室, 贵州 贵阳550004)
目的: 探讨妊娠期糖尿病(GDM)孕妇控制血糖水平对妊娠结局的影响。方法: 选取定期产检并分娩的GDM孕妇共186例作为实验组,其中110例血糖控制不理想或未控制血糖的GDM孕妇作为实验1组,76例血糖控制在正常范围的GDM孕妇作为实验2组;选取同期100例健康孕妇作为对照组,比较3组孕妇妊娠期并发症及新生儿结局。结果: 实验1组中孕妇发生妊娠期高血压综合症、羊水过多、产后出血、子痫前期的发生率均高于实验2组和对照组,差异有统计学意义(P<0.05);实验2组孕妇并发症发生率与对照组相比差异无统计学意义(P>0.05);实验1组中新生儿早产儿、低体重儿、巨大儿、低血糖症、呼吸窘迫综合征、感染以及心肌损害的发生率均高于实验2组和对照组,差异有统计学意义(P<0.05);实验2组中早产儿、低体重儿、巨大儿、低血糖症、新生儿呼吸窘迫综合征以及新生儿感染的发生率与对照组相比,差异无统计学意义(P>0.05);心肌损害的发生率高于对照组,差异有统计学意义(P<0.05)。结论: 控制GDM孕妇血糖正常可明显改善妊娠结局。
糖尿病,妊娠; 血糖; 妊娠并发症; 新生儿结局
[Abstract]Objective: To investigate the impact of control the blood sugar level on pregnancy outcome in pregnant women with gestational diabetes mellitus (GDM). Methods: 186 pregnant women with GDM, were selected as experimental group. Among them, 110 pregnant women who did not control blood sugar or did not have ideal blood sugar control were selected as group 1 while the other 76 pregnant women whose blood sugar was controlled into the normal range were selected as group 2. Meanwhile, 100 healthy pregnant women of the same period were selected as control group. The complications of pregnancy and neonatal outcomes were compared between the 3 groups. Results: In the experimental group 1, the incidence of pregnancy induced hypertension, polyhydramnios, postpartum hemorrhage, preeclampsia was higher than their counterparts in experimental group 2 and the control group, and the difference was statistically significant(P<0.05). There was no significant difference in the incidence of complications between experimental group 2 and control group(P>0.05). The incidence of low birth weight infants, low birth weight infants, low birth weight infants, low birth weight infants, hypoglycemia, respiratory distress syndrome, respiratory distress syndrome and myocardial injury in experimental group 1was significantly higher than their counterparts in experimental group 2 and the control group, and the difference was statistically significant(P<0.05). There was no statistically significant difference in the incidence of low birth weight infants, huge children, hypoglycemia, neonatal respiratory distress syndrome and neonatal infection rate between experimental group 2 and control group (P>0.05) but there was statistically significant difference in the incidence of myocardial injury, which was higher than that in control group(P<0.05). Conclusion: Control of normal blood glucose in GDM pregnant women can significantly improve pregnancy outcome.
[Key words]gestational diabetes mellitus; blood sugar; pregnancy complications; neonatal outcome
妊娠期糖尿病 (gestational diabetes mellitus, GDM) 是指在妊娠期间发现的糖尿病,包括糖耐量减低或糖尿病发作,不排除妊娠前存在糖耐量异常而未被确认者。但已知糖尿病伴妊娠者不属此型[1]。我国GDM发生率1%~5%,近年有明显增高的趋势[2]。GDM是妊娠期最重要的高危并发症之一,对母儿危害较大,母亲极易并发妊娠期高血压综合症、感染、羊水过多、巨大儿致难产等; 而糖尿病母亲的婴儿(infants of diabetic mothers, IDMS) 出生后早期常伴有多种严重并发症如低血糖症、呼吸窘迫综合征、高胆红素血症等, 极易导致婴儿的发育障碍, 围产儿发病率与死亡率均较高[3]。本研究回顾性分析GDM孕妇和新生儿的临床资料,探讨GDM孕妇血糖水平控制对妊娠结局的影响。
1 材料和方法
1.1临床资料
选取2014年11月~2015年11月定期产检并分娩的GDM孕妇共186例作为实验组。其中110例血糖控制不理想或未进行血糖控制的GDM孕妇作为实验1组,年龄19-42岁,平均(31.67±5.05)岁,孕周28~41周,平均(38.53±2.05)周;76例血糖控制在正常范围内的GDM孕妇作为实验2组,年龄22~41岁,平均(30.83±4.25)岁,孕周36~41周,平均(38.84±1.12)周;同时选取同期定期产检并分娩的健康孕妇100例作为对照组,年龄21~40岁,平均(28.98±4.35)岁,孕周36~41周,平均(39.14±1.16)周。3组孕妇在孕前均无糖尿病史及其他慢性疾病史,年龄、孕周以及产次比较,差异无统计学意义(P>0.05),具有可比性。
1.2方法
实验组孕妇符合GDM的诊断标准,孕妇妊娠24~28周行75 g口服糖耐量试验(OGTT),空腹、服糖后1 h及2 h的血糖标准分别定为5.1、10.0及8.5 mmol/L,任何一点的血糖值达到或超过上述标准即诊断为GDM[4]。观察实验组和对照组孕妇血糖水平对母亲及新生儿结局的影响,母亲的观察指标包括妊娠期高血压综合症、羊水过多、产后出血、子痫前期等,新生儿的观察指标包括早产儿、低体重儿、巨大儿、低血糖症、新生儿呼吸窘迫综合征、新生儿感染、心肌损害等。
1.3统计学方法
所收集数据用SPSS 19.0进行统计学分析,计数资料采用χ2检验,P<0.05表示差异有统计学意义。
2 结果
2.1并发症
实验1组中孕妇妊娠期高血压综合症、羊水过多、产后出血、子痫前期的发生率均高于实验2组和对照组,差异有统计学意义(P<0.05);实验2组中母体妊高症、羊水过多、产后出血、子痫前期的发生率与对照组相比,差异无统计学意义(P>0.05)。见表1。
2.2新生儿结局
实验1组中新生儿早产儿、低体重儿、巨大儿、低血糖症、新生儿呼吸窘迫综合征、新生儿感染以及心肌损害的发生率均高于实验2组和对照组,差异有统计学意义(P<0.05);实验2组中新生儿早产儿、低体重儿、巨大儿、低血糖症、新生儿呼吸窘迫综合征以及新生儿感染的发生率与对照组相比,差异无统计学意义(P>0.05),而心肌损害的发生率高于对照组,差异有统计学意义(P<0.05)。见表2。

表1 GDM及健康孕妇并发症比较 (n,%)
(1)与实验2组比较,P<0.05;(2)与对照组比较,P<0.05
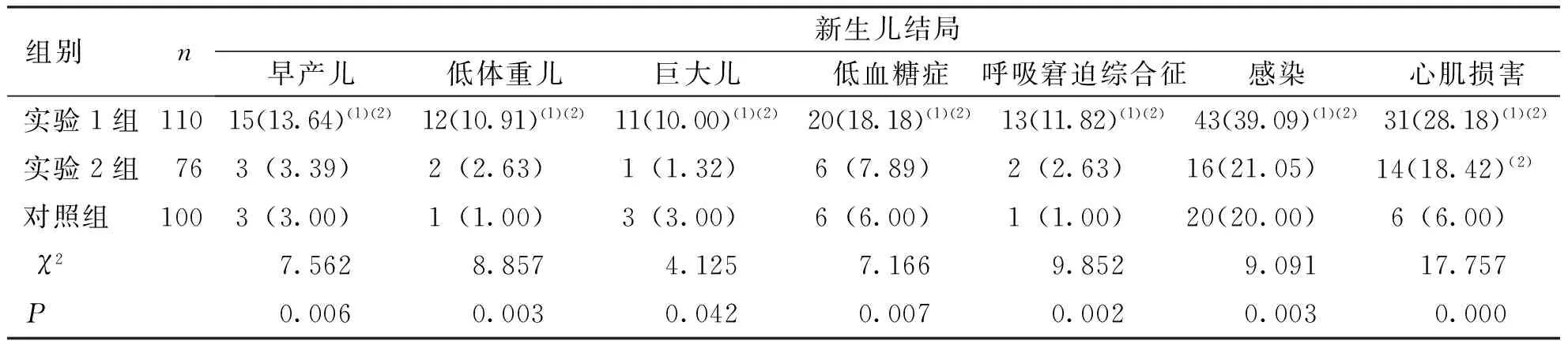
表2 GDM及健康孕妇所产新生儿结局 (n,%)
(1)与实验2组比较,P<0.05;(2)与对照组比较,P<0.05
3 讨论
妊娠中晚期,孕妇的血容量增加明显,加上血液稀释,容易引发胰岛素相对不足[5-6]。在此过程中,孕妇体内胰岛素样拮抗物增加,如肿瘤坏死因子、皮质醇、瘦素、孕酮、雌激素及胎盘胰岛素酶等使孕妇对胰岛素的敏感性随孕周的增加而下降,为了维持机体正常的代谢水平,胰岛素需求量必须相应增加。加上孕妇本身就是发生GDM的高风险因素,对于胰岛素分泌受限的孕妇,妊娠期不能代偿这一生理变化而使血糖升高,使原有糖尿病加重或出现GDM[4]。
本研究结果显示,血糖控制不理想或未进行血糖控制的GDM孕妇发生妊高症、羊水过多、产后出血、子痫前期等并发症的概率(>20%)及其分娩的新生儿在早产儿、低体重儿、巨大儿、低血糖症、新生儿呼吸窘迫综合征、新生儿感染以及心肌损害的发生率(高于10%)较血糖控制在正常范围内的GDM孕妇(5%左右)及健康孕妇(<5%)明显升高(P<0.05),而血糖控制在正常范围内的GDM孕妇与血糖值正常孕妇无明显差异。说明GDM高血糖能够显著增加母体及围生儿多种并发症的发生,而将GDM孕妇的血糖水平控制在正常范围内能有效降低并发症的发生[3]。GDM孕妇糖代谢异常一方面引起母体大面积血管病变易引发产后出血和妊高症,另一方面造成母体甚至是胎儿血糖升高,导致高渗性利尿使孕妇羊水过多,最终引起胎儿早产。GDM孕妇存在胰岛素抵抗和高胰岛素血症的双重影响,同时GDM与妊高征的发病环节具有相关性,而GDM合并子痫前期是发生早产的重要原因[7-9]。早产儿因其器官发育不成熟,免疫功能低下,易受各种外来病原菌的侵袭,因此易发生院内感染[10]。同时糖尿病环境可能通过中央耐受、凋亡途径、T 细胞介导的外周耐受等机制改变围产儿机体的免疫功能,从而增加感染的风险[11]。本研究中各组感染率均较高,尤其是血糖控制不理想或未进行血糖控制的GDM孕妇感染率近40%,血糖控制在正常范围内的GDM孕妇和血糖值正常孕妇感染率也达到了20%,因此新生儿感染应该引起特别重视,对出现院内感染的新生儿,除了要积极的采用抗生素治疗外,还需要采取有效的护理对策。由于葡萄糖可通过胎盘转运至胎儿体内而胰岛素不能,GDM孕妇可使胎儿长期处于高血糖状态,进而刺激胎儿胰岛β细胞增生、肥大,胰岛素分泌增加,继而发生高胰岛素血症,促进糖原、脂肪和蛋白质合成以及抑制脂肪降解,造成巨大儿[12]。胎儿过大时,容易造成肩难产,此时需要密切监视母儿情况。由于胎儿的高胰岛素血症及高血糖状态,可拮抗胎儿肾上腺皮质激素致使胎肺Ⅱ型活性物质缺乏,胎肺成熟延迟,易引发新生儿呼吸窘迫综合症,故应对母儿进行严密的监视下适当的延长孕周[13]。有报道指出,IDMS中有30%~50%会发生低血糖,其发作通常见于出生后最初的1~2 h内,多无症状,从而不易被发现[14]。发生低血糖的原因为新生儿断脐后脱离母体高血糖环境,血糖供应中断,而本身的高胰岛素血症仍持续存在,从而发生反应性低血糖,此时如不及时补充葡萄糖,可引起严重神经系统后遗症甚至死亡。因此对IDMS应进行常规的血糖筛查,加强对IDMS的保暖措施,维持正常的体温,减少能量的消耗是防止新生儿低血糖的重要措施;一旦发生低血糖,须及时处理,尽早治疗,防止发生不可逆的神经系统损伤。
GDM孕妇高胰岛素血症和胰岛素抵抗均可引起微血管病变, 使毛细血管壁的基底膜增厚,导致妊高症的发生。妊娠期高血压综合症能导致孕妇血压升高,心跳加速,最终可能引起围生儿心肌细胞出现破裂。而心肌细胞膜不完整会导致细胞内的能量代谢的障碍,从而出现ATP 代谢紊乱,引起心肌细胞数量减少、心肌收缩性降低等继发反应,严重者还可能发生心律不齐、心衰等[15]。本研究结果中显示,血糖控制不理想或未进行血糖控制的GDM孕妇(28.18%)、血糖控制在正常范围内的GDM孕妇(18.42%)和血糖值正常孕妇(6.00%)所产新生儿的心肌损害发生率依次递减,两两间差异均有统计学意义(P<0.05),与其他新生儿观察指标结果不同,且与国内一些文献报道稍有出入[16]。虽然血糖控制在正常范围内的GDM孕妇在发生GDM后血糖控制在正常范围内,但是心肌损害发生率还是高于对照组,有可能是GDM孕妇曾长时间处于高糖和高血压环境中,已对胎儿心肌造成短期内难以恢复的损害。
综上所述,GDM对母婴危害极大,加强孕期保健规范产前检查尤为重要。本研究结果也表明GDM孕妇血糖控制在合理的范围内,可以大大减少母体和新生儿的并发症,明显改善妊娠结局。加强GDM孕妇的管理,进行合理饮食干预和适量的体育运动,定期监测血糖变化,必要时给予胰岛素治疗进行血糖控制;同时需对IDMS加强重视,及时发现并治疗并发症,从而保障母婴的健康与安全。
[1]府伟灵,徐克前.临床生物化学检验.5版.北京:人民卫生出版社, 2011:34-35.
[2]唐婕,王丽,赵卫华.妊娠期糖尿病新旧诊断标准对妊娠结局的影响[J].贵阳医学院学报, 2014(4):604-607.
[3]陈香,孙静,庞颖,等.妊娠期糖尿病危险因素及母婴结局的临床研究[J].湖南师范大学学报:医学版, 2015(4): 101-103.
[4]谢幸,苟文丽.妇产科学[M].8版.北京:人民卫生出版社, 2013:75-78.
[5]王晓阳,杨丽霞.PBL式健康教育及早期护理干预对妊娠期糖尿病患者遵医行为及妊娠结局的影响[J].广东医学, 2012(1):148-150.
[6]潘爱琴.不同健康教育对妊娠期糖尿病孕妇认知行为血糖的效果评价.实用临床医药杂志, 2015(24):179-180.
[7]熊英,孙长学,李玲,等.妊娠期高血压疾病患者血清瘦素、胰岛素水平变化及相关性研究[J].贵阳医学院学报, 2009(3):294-296.
[8]American Diabetes Association. Diagnosis and classification of diabetes mellitus[J]. Diabetes Care, 2011(34):62-69.
[9]韩慧.妊娠期糖尿病干预与妊娠结局的关系.实用临床医药杂志, 2013(24):176-177.
[10]张彤,陈桂华.早产儿医院感染的临床分析[J].中华医院感染学杂志, 2012(16):35-51.
[11]王合丽,孙学梅,孙正芸,等.妊娠期糖尿病母亲新生儿T细胞亚群及NK细胞活性的变化及其与血糖相关的研究[J].山东大学学报, 2011( 4) : 4-6.
[12]时春艳,杨慧霞,谢翠英,等.妊娠期糖代谢异常对巨大儿发生率及其他相关问题的影响[J].中华围产医学杂志, 2005(8):9.
[13]邓笑梅,刘杰波,芦爱萍.妊娠期糖尿病胎盘功能变化特点及其与围产儿并发症关系现状研究[J].中国优生与遗传杂志, 2009( 9) :139-141.
[14]金文瑞,周小燕. 295例新生儿低血糖的临床观察及危险因素探讨[J]. 中国妇幼保健, 2012(14): 2131-2132.
[15]方炼砂.新生儿心肌损伤与妊娠高血压疾病的关系研究[J].中国医学报, 2014(18):151-154.
[16]张红茹,靳爱华.妊娠期糖尿病血糖水平与不良妊娠结局的临床分析[J]. 河北医学, 2014(10): 1693-1695.
(2016-02-23收稿,2016-07-11修回)
中文编辑: 文箐颍; 英文编辑: 刘华
Study of the Impact of Control the Blood Sugar on Neonatal Outcomes with Gestational Diabetes Mellitus
OUYANG Kai1, MU Xiaoping1, LI Yun2, LIU Yan1,QI Xiaolan3
(1.DepartmentofLaboratory,GuangdongWowenandChildrenHospital,Guangzhou510010,Guangdong,China; 2.DepartmentofObstetrics,GuangdongWowenandChildrenHospital,Guangzhou510010,Guangdong,China; 3.MolecularBiologyLaboratory,GuizhouMedicaiUniversity,Guiyang550004,Guizhou,China)
贵州省科技厅基金项目[黔科合SY(2013)3020]
R714
A
1000-2707(2016)08-0931-04
10.19367/j.cnki.1000-2707.2016.08.016
网络出版时间:2016-08-23网络出版地址:http://www.cnki.net/kcms/detail/52.5012.R.20160823.1343.010.html

