睡眠时间与2型糖尿病发病风险关系前瞻性研究的Meta分析
查龙肖,周 权,李风英,胡 波,徐复朕,刘静芳,李 菲,朱秀丽
·论著·
·医学循证·
睡眠时间与2型糖尿病发病风险关系前瞻性研究的Meta分析
查龙肖,周 权,李风英,胡 波,徐复朕,刘静芳,李 菲,朱秀丽
目的探究睡眠时间与2型糖尿病发病风险的关系,分析睡眠时间与2型糖尿病发病风险的剂量反应关系。方法计算机检索PubMed、Web of Science、中国知网、万方数据知识服务平台建库至2015-09-22有关睡眠时间与2型糖尿病发病风险的前瞻性研究,通过文献质量评价后,提取调整混杂因素后的相关数据,采用Stata 12.0和R 3.2.2软件分别对数据进行常规Meta分析和剂量反应Meta分析。结果共纳入15个研究,睡眠时间与2型糖尿病发病风险关系的常规Meta分析结果显示,与正常组比较,睡眠时间过短组2型糖尿病发病风险增加36%〔RR=1.36,95%CI(1.23,1.50),P<0.001〕,睡眠时间过长组2型糖尿病发病风险增加23%〔RR=1.23,95%CI(1.09,1.39),P=0.001〕。亚组分析结果显示,睡眠时间过短组在除欧洲地区亚组的其他亚组中均增加了2型糖尿病的发病风险(PZ<0.05);睡眠时间过长组在两种研究类型亚组、北美地区亚组及随访时间5~10年亚组中均增加了2型糖尿病的发病风险(PZ<0.05)。剂量反应Meta分析结果显示,睡眠时间与2型糖尿病发病风险呈非线性剂量反应关系,呈U型关系。与参照睡眠时间7.0 h/晚比较,睡眠时间5.5、6.0、6.5 h/晚2型糖尿病的发病风险为1.20〔95%CI(1.15,1.25)〕、1.10〔95%CI(1.08,1.13)〕、1.04〔95%CI(1.03,1.05)〕,睡眠时间7.5、8.0 h/晚2型糖尿病的发病风险为1.00〔95%CI(0.98,1.01)〕、1.02〔95%CI(0.99,1.06)〕,睡眠时间8.5、9.0、9.5 h/晚2型糖尿病的发病风险为1.07〔95%CI(1.01,1.14)〕、1.14〔95%CI(1.04,1.26)〕、1.23〔95%CI(1.07,1.40)〕。结论睡眠时间过短和过长与2型糖尿病发病风险增加密切相关;睡眠时间<7.0 h/晚是2型糖尿病发病风险的危险因素,睡眠时间7.0~8.4 h/晚对2型糖尿病发病风险的影响不明显,而睡眠时间≥8.5 h/晚将导致2型糖尿病发病风险增加。因此,合理的睡眠时间有利于预防2型糖尿病。
糖尿病,2型;睡眠时间;前瞻性研究;Meta分析
查龙肖,周权,李风英,等.睡眠时间与2型糖尿病发病风险关系前瞻性研究的Meta分析[J].中国全科医学,2016,19(26):3196-3203.[www.chinagp.net]
ZHA L X,ZHOU Q,LI F Y,et al.Relationship between length of sleep and incidence risk of type 2 diabetes:a meta-analysis of prospective studies[J].Chinese General Practice,2016,19(26):3196-3203.
糖尿病是当前威胁全球人类健康的最重要的非传染性疾病之一,根据国际糖尿病联盟(IDF)统计,2011年全球糖尿病患者人数已达3.7亿,其中80%在发展中国家,估计到2030年全球将有近5.5亿糖尿病患者[1]。糖尿病不仅给患病个体带来精神和肉体的损害及寿命的缩短,还给个人家庭和社会带来了沉重的负担。众所周知,糖尿病的发病与饮食、吸烟、肥胖、运动等因素密切相关。近年来,国外的一些研究逐步证实,睡眠与2型糖尿病的发病亦有关联[2-3]。而且大量的事实表明,睡眠与内分泌、代谢密切相关[4],睡眠时间长短影响2型糖尿病的发生和发展[5-7]。但国内外对于睡眠时间长短与糖尿病发病风险关系的研究并不一致,还存在争议[5,7-8]。部分研究也仅局限于二者之间是否相关,对于不同睡眠时间与2型糖尿病之间的关系没有进一步确定。虽然国外有Meta分析对其评价过[9-10],但因方法学并不完善或研究数量有限,仍不能提供明确的结果。本研究旨在明确睡眠时间与2型糖尿病发病风险的关系,并通过对两者进行剂量反应Meta分析,对能够引起2型糖尿病的睡眠时间进一步进行量化,绘制剂量反应关系图,以期为预防2型糖尿病发病提供依据。
1 资料与方法
1.1文献检索检索数据库为PubMed、Web of Science、中国知网、万方数据知识服务平台;英文检索词为(prospective study或cohort study或prospective observational study)和(diabetes mellitus 或 diabetes)和(sleep duration),中文检索词为睡眠时间和2型糖尿病;检索时间为建库至2015-09-22。为防止遗漏,同时追溯相关文献的参考文献。
1.2文献纳入、排除标准和文献质量评价严格按照PECOS(Participants:研究对象;Exposure:暴露因素;Comparison:对照;Outcome:结局;Study design:研究设计)原则,符合以下标准的文献被纳入:(1)研究对象基线为非糖尿病人群;(2)暴露因素为含有3组以上的睡眠时间;(3)研究结局为2型糖尿病;(4)研究类型为前瞻性队列研究;(5)提供睡眠时间与2型糖尿病发病风险关联的数据信息(RR值及95%CI)。排除标准包括:(1)文献重复或资料相似的研究;(2)内容不相关的研究;(3)综述、病例报道、病例对照研究及横断面研究;(4)数据信息不全的研究。文献质量评价采用纽卡斯尔-渥太华量表(the Newcastle-Ottawa scale,NOS)[11],NOS对文献质量的评价采用星级系统的半量化原则,满分为9分。
1.3资料提取由两位研究者对文献进行筛选和评价,并相互核对,对有异议的文献则与第3位研究者协商讨论解决。阅读全文后对资料及数据进行提取,内容包括:第一作者、发表时间、国家、研究人群的基本信息(性别和年龄)、研究样本量和发病例数、2型糖尿病测量方式、随访时间、睡眠时间及调整混杂因素后的效应指标(RR值和95%CI)、调整的混杂因素、NOS评分。
1.4统计学方法常规Meta分析使用Stata 12.0软件,剂量反应Meta分析使用R 3.2.2软件。由于糖尿病的发病率较低,文献中的效应指标OR、RR、HR值均直接视为RR值[12]。睡眠时间与2型糖尿病发病风险关系的常规Meta分析中,分别用睡眠时间最短组和睡眠时间最长组与正常组比较,合并其RR值及95%CI。采用Q检验和I2值对纳入文献进行统计学异质性分析,当P<0.1表明研究间存在统计学异质性,当I2>50%时,表明异质性较大,无论是否存在统计学异质性均采用随机效应模型。通过亚组分析探讨研究特征对结局变量的影响并分析产生异质性的原因。采用Egger检验和Begg检验检测发表偏倚,若存在发表偏倚,采用非参数剪补法估计发表偏倚对研究结果的影响。采用敏感性分析检验结果的稳定性。剂量反应Meta分析以睡眠时间7.0 h/晚为参照,利用限制性立方样条随机效应回归模型分析,使用RCS函数进行限制性立方样条拟合(区间分段节点采用0.1、0.5、0.9共3个节点),采用Wald χ2检验来确定剂量反应关系是否为线性,P<0.05表示二者可能存在非线性剂量反应关系,否则就进行线性剂量反应Meta分析[13]。对于暴露剂量通过每层暴露水平的上限与下限的中位数来计算,若最低剂量组的暴露水平为开区间则采用最低暴露水平上限减去临近区间宽度的一半计算,最高暴露水平的剂量与邻近剂量区间一致。以P<0.05为差异有统计学意义。
2 结果
2.1文献检索及筛查结果PubMed检索到文献131篇,Web of Science检索到文献177篇,中国知网检索到文献62篇,万方数据知识服务平台检索到文献129篇,共499篇。通过阅读题目排除重复文献53篇,进一步阅读题目和摘要排除不相关文献379篇,剩余67篇;阅读全文排除综述和报纸报道21篇、病例对照研究和横断面研究16篇、数据不全16篇,最终纳入14篇文献[5,14-26],其中1篇文献[18]按照基线有无糖尿病家族史独立报道两部分人群的结果,即共15个研究。文献筛选流程图见图1。
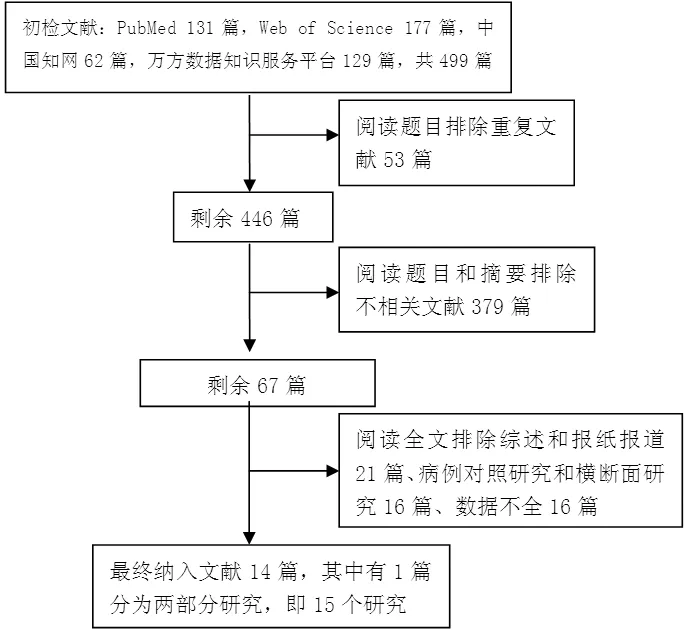
图1 文献筛选流程图
2.2纳入文献的基本特征文献发表时间为2003—2015年,来自北美[17,20,22,25-26]和亚洲[15-16,18-19,21]的文献各5篇,欧洲的文献3篇[14,23-24],澳洲的文献1篇[5]。共纳入样本量562 375例,发病例数21 403例(3.81%);2型糖尿病测量方式为WHO糖尿病诊断标准、住院诊断、体检及自我报告等方式;随访时间2~20年。其中属于累积发病率的研究有10篇[14-22],属于人年发病密度的研究5篇[5,23-26]。睡眠时间的测量方式均为自我报告,睡眠时间过短或过长的界值均参照每篇文献的标准。各研究调整的混杂因素多样,但大部分研究对性别、年龄、体质指数(BMI)、吸烟、饮酒和血压进行了调整。纳入研究的NOS评分为6~8分(见表1)。
2.3睡眠时间与2型糖尿病发病风险Meta分析结果
2.3.1睡眠时间过短与2型糖尿病发病风险共有15个研究[5,14-26]纳入此分析,总计562 375例,研究间存在统计学异质性(I2=36.9%,P=0.075),采用随机效应模型进行数据合并,Meta分析结果显示,与正常组比较,睡眠时间过短组2型糖尿病发病风险增加36%〔RR=1.36,95%CI(1.23,1.50),P<0.001,见图2〕。
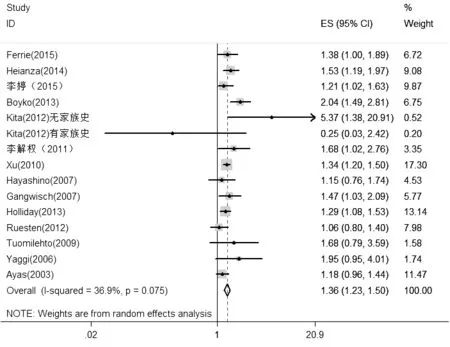
图2 睡眠时间过短与2型糖尿病发病风险关系森林图
2.3.2睡眠时间过长与2型糖尿病发病风险共有13个研究[5,14-17,19-26]纳入此分析,总计558 805例,研究间存在统计学异质性(I2=58.7%,P=0.004),采用随机效应模型进行数据合并,Meta分析结果显示,与正常组比较,睡眠时间过长组2型糖尿病发病风险增加23%〔RR=1.23,95%CI(1.09,1.39),P=0.001〕,见图3〕。
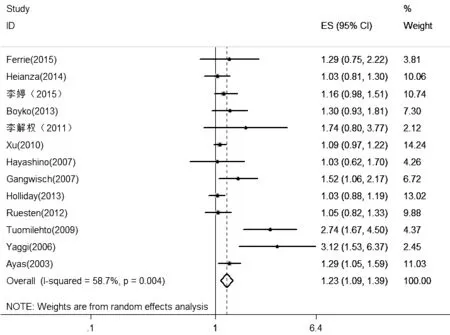
图3 睡眠时间过长与2型糖尿病发病风险关系森林图
2.3.3亚组分析以研究类型、研究地区及随访时间3个特征进行分层分析。睡眠时间过短组在除欧洲地区亚组[14,23-24]的其他亚组中均增加了2型糖尿病的发病风险,差异有统计学意义(PZ<0.05);睡眠时间过长组在两种研究类型亚组[5,14-17,19-26]、北美地区亚组[17,20,22,25-26]及5~10年亚组[15,17,20,22-24,26]中均增加了2型糖尿病的发病风险,差异有统计学意义(PZ<0.05)。进一步分析统计学异质性来源,睡眠时间过短组在5~10年亚组[15,17,20,22-24,26]存在统计学异质性(PI<0.05),其他亚组不存在统计学异质性(PI>0.05);睡眠时间过长组在人年发病率亚组[5,23-26]、欧洲和北美地区亚组[14,17,20,22-26],以及5~10年亚组[15,17,20,22-24,26]存在统计学异质性(PI<0.05),其他亚组不存在统计学异质性(PI>0.05,见表2)。
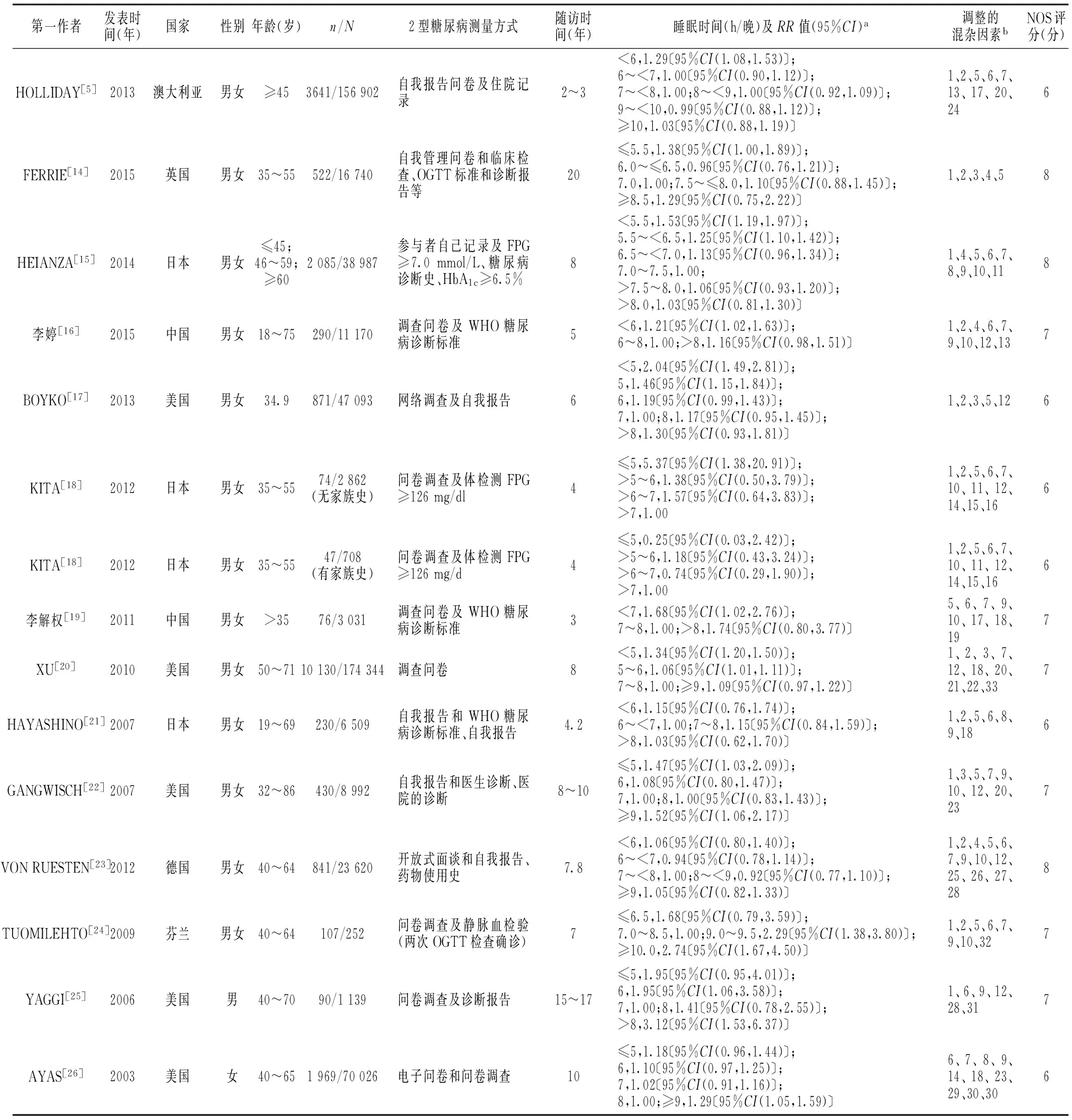
表1 纳入文献基本特征
注:n=发病例数,N=样本量;OGTT=口服葡萄糖耐量试验,HbA1c=糖化血红蛋白,FPG=空腹血糖,WHO=世界卫生组织,NOS=纽卡斯尔-渥太华量表;a:调整混杂因素后的值;b:1为性别,2为年龄,3为种族,4为职业,5为体质指数(BMI),6为吸烟,7为饮酒,8为血脂,9为血压,10为活动,11为空腹血糖受损,12为文化程度,13为基线身体状况,14为倒班,15为工作时间,16为职业压力,17为居住地区,18为糖尿病家族史,19为其他疾病史,20为婚姻,21为碳酸饮料,22为热量摄入,23为抑郁,24为收入,25为睡眠紊乱,26为生活满意度,27为抗抑郁药的服用,28为腰围比,29为打鼾,30为绝经后激素的使用情况,31为自感健康状况,32为1年的体质量变化,33为一般健康状况
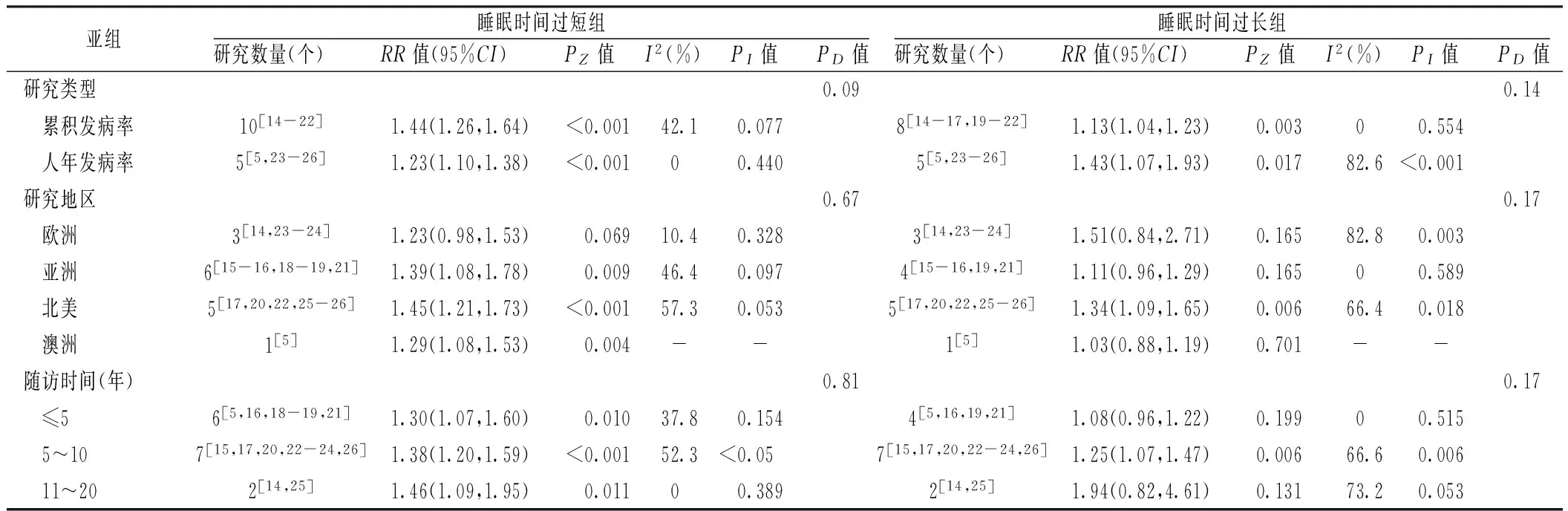
表2 睡眠时间与2型糖尿病发病风险的亚组分析
注:PZ值为统计学P值,PI值为异质性P值,PD值为亚组差异P值;-为无此项数值
2.3.4发表偏倚与敏感性分析睡眠时间过短组的Egger检验(P=0.346)和Begg检验(P=0.299)表明无发表偏倚,漏斗图基本对称(见图4)。睡眠时间过长组的Egger检验(P=0.009)和Begg检验(P=0.028)表明存在发表偏倚(见图5),剪补法合并效应RR=1.11〔95%CI(1.04,1.18)〕,与剪补前的结果相比,结果亦没有明显的逆转,提示此Meta分析的结果比较稳定。对纳入的研究逐个剔除后,睡眠时间最短组和睡眠时间最长组剔除前后结果变化不大,并没有发生逆转。说明整个研究结果较为可信。
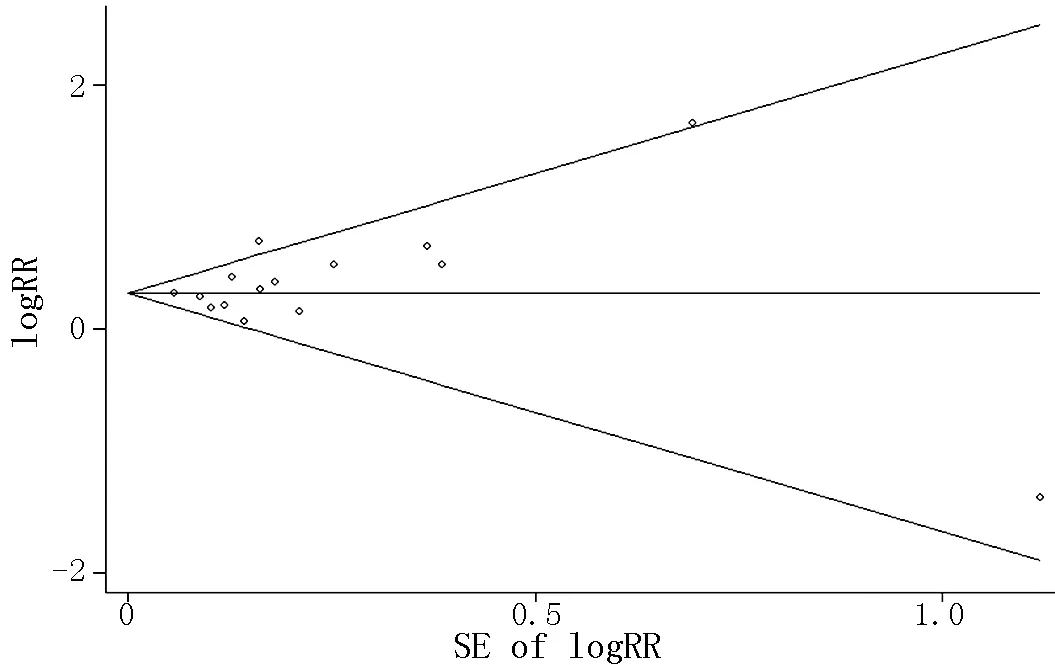
图4 睡眠时间过短组文献发表偏倚漏斗图
2.4剂量反应Meta分析结果剂量反应Meta分析共纳入15个研究[5,14-26],非线性检验结果显示:χ2=70.7,P=0.01,表明睡眠时间与2型糖尿病发病风险呈非线性剂量反应关系。以睡眠时间7.0 h/晚为参照,拟合睡眠时间与2型糖尿病发病风险关系,睡眠时间与2型糖尿病的发病风险呈U型关系(见图6)。与参照睡眠时间7.0 h/晚比较,睡眠时间5.5、6.0、6.5 h/晚2型糖尿病的发病风险为1.20〔95%CI(1.15,1.25)〕、1.10〔95%CI(1.08,1.13)〕、1.04〔95%CI(1.03,1.05)〕,睡眠时间7.5、8.0 h/晚2型糖尿病的发病风险为1.00〔95%CI(0.98,1.01)〕、1.02〔95%CI(0.99,1.06)〕,睡眠时间8.5、9.0、9.5 h/晚2型糖尿病的发病风险为1.07〔95%CI(1.01,1.14)〕、1.14〔95%CI(1.04,1.26)〕、1.23〔95%CI(1.07,1.40)〕。
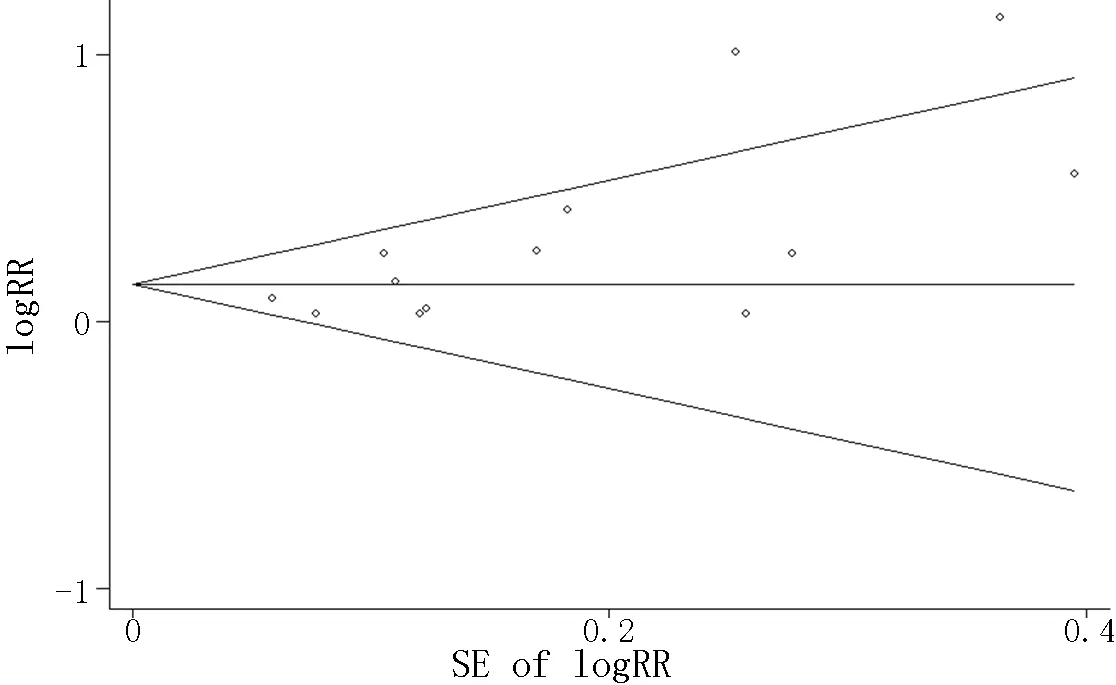
图5 睡眠时间过长组文献发表偏倚漏斗图
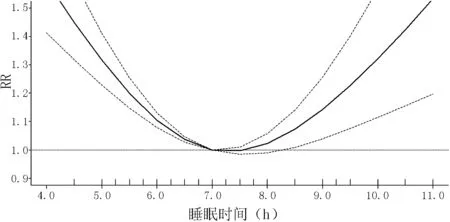
注:中间实线代表非线性关系,两条虚线代表95%CI;横坐标中间有小线代表的是实际的数据点,数据点越密集,表示这个范围的时间数据越多,模型拟合越可信
3 讨论
3.1睡眠时间与2型糖尿病发病的关系本研究结果表明,睡眠时间与2型糖尿病发病相关并存在一定的剂量反应关系。这与SHAN等[9]的Meta分析结果一致。对于睡眠时间与2型糖尿病发病风险的关联分析,本研究结果显示,与正常组比较,睡眠时间过短组2型糖尿病发病风险增加36%,睡眠时间过长组2型糖尿病发病风险增加23%。但本研究各研究间存在较明显的统计学异质性,可能与以下因素有关:(1)纳入各研究睡眠时间的分类和2型糖尿病测量方式的不同会增加其统计学异质性;(2)数据分析的统计方法不同(不同的模型),如Cox比例风险回归模型或Logistic回归模型等;(3)纳入人群的人种、国籍的差异及各研究混杂因素的不同等;(4)小样本研究的影响[18,24]。通过剂量反应分析可以更加明确哪个范围的睡眠时间是2型糖尿病的保护因素,以利于做好糖尿病的预防。本研究结果显示,睡眠时间在7.0~8.4 h/晚2型糖尿病发病风险最低,并提示睡眠时间<7.0 h/晚是糖尿病发病的危险因素,而且睡眠时间越短其发病率越高,睡眠时间≥8.5 h/晚2型糖尿病的发病风险亦增加。
3.2与其他Meta分析比较尽管本研究分析结果与之前的Meta分析[9-10]的结果大体一致,但亦有不同。首先,就研究样本量来说,SHAN等[9]的Meta分析纳入11个研究(共482 502例),CAPPUCCIO等[10]纳入13个研究(共107 756例),而本研究纳入了15个研究(共562 375例),相比之下,本研究样本量大,且纳入的研究为最新、质量较高的研究[14-16,19],这益于进一步证明睡眠时间与2型糖尿病发病风险的关系。第二,常规的Meta分析中,SHAN等[9]将睡眠时间分为睡眠时间次短、最短、次长、最长组与正常相比,而本研究和CAPPUCCIO等[10]研究一样仅分了睡眠时间过短、过长组与正常组相比。第三,剂量反应分析方面:CAPPUCCIO等[10]未做此分析,SHAN等[9]应用Stata软件采用广义线性模型GLST法对其进行线性估计,以7 h/晚为参考水平,对每减少1 h/晚和每增加1 h/晚进行了线性估计。而本研究运用R软件,采用限制性立方样条随机效应回归模型拟合,并通过检验其二者呈非线性关系,预测2型糖尿病发病风险的具体时间点,得出的结果具体明确。结论上,CAPPUCCIO等[10]仅表明睡眠时间长短与2型糖尿病相关,没有证明多长睡眠时间是其保护因素。SHAN等[9]认为7~8 h/晚为2型糖尿病的保护因素,而本研究认为7.0~8.4 h/晚为其保护因素,且因研究方法能够明确2型糖尿病发病的具体时间点,结论更为详细和具体(见表3)。
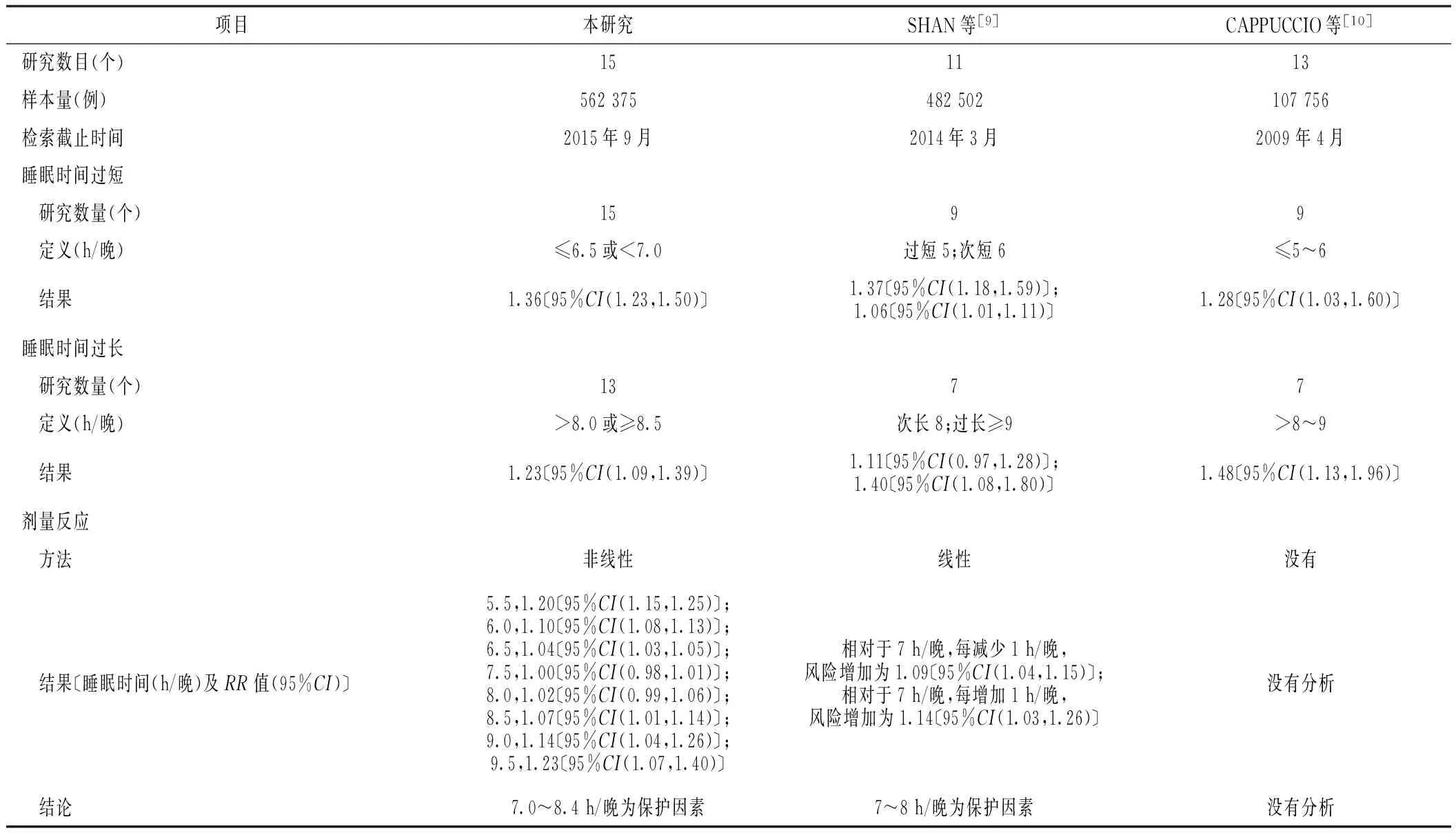
表3 本研究与既往Meta分析比较
3.3睡眠时间与2型糖尿病发病风险的可能机制国外多项研究结果表明,睡眠通过诸多机制对2 型糖尿病的发生、发展产生影响。有研究表明,褪黑素(MLT)在机体内由下丘脑视上核控制合成,呈昼低夜高的节律性,内源性的MLT起着保护机体神经内分泌损伤的作用[27],而且MLT对亢进下丘脑-垂体-肾上腺轴(HPA)有调节作用,对人和动物的糖稳态、T2DM有改善作用[28-29]。若夜间睡眠不足会引起MLT分泌不足,使得对神经内分泌的调节作用减弱,从而无法改善糖稳态。不仅如此,一项基于美国青年人的血浆瘦素水平和食欲评价的研究表明,睡眠不足会激活交感神经,使身体处于应激状态,机体为了维持自身的能量平衡,提高了皮质醇水平,使血中葡萄糖水平在较高水平,或减少了抑制食欲的瘦素激素,使食欲刺激激素增高,降低饱腹感,增加饥饿程度和食欲,从而摄入大量的高热量的碳水化合物,导致糖代谢紊乱[30]。此外,睡眠时间减少可引起白介素、C反应蛋白、肿瘤坏死因子等炎性递质的释放,这些炎性递质通过抑制胰岛素受体酪氨酸激酶活性和葡萄糖转运蛋白4的易位和表达,从而导致胰岛素抵抗[31-32]。关于睡眠时间过长会增加2型糖尿病发病风险的结论性研究也不乏,但目前为止,睡眠时间过长引起糖尿病发病的机制的研究尚少,其机制仍不明确,有学者认为睡眠呼吸窘迫综合征是睡眠时间过长的原因[33-34]。笔者猜测,睡眠时间过长可能会导致人体神疲、体倦、代谢率降低,继而使2型糖尿病的发生风险增加。总之,本研究结论在一定程度上支持了睡眠时间与2型糖尿病发病风险呈U型关系。
3.4本研究的优点和不足本研究的亮点就在于在证实了睡眠时间与2型糖尿病发病风险有关联的基础上,研究了睡眠时间与2型糖尿病发病风险的剂量反应关系,而且绘制出了剂量反应关系图。这不仅对引起2型糖尿病发病的睡眠时间进行了明确界定,为2型糖尿病的预防提供参考依据,还为健康的生活方式提供指导意义。但本研究也存在缺陷,首先,前瞻性研究属于观察性研究,仍然不能排除一些混杂偏倚。其次,睡眠时间的获得方式均是自我报告,缺乏客观评价。此外,各研究统计分析调整的混杂因素不统一,可能会对结果造成一定的影响。
综上所述,睡眠时间过短和过长均会增加2型糖尿病的发病风险,且睡眠时间越极端2型糖尿病的发病风险率越高。目前来说,适宜的睡眠时间还未作为预防和控制2型糖尿病的策略,因此医疗保健人员和健康教育者应对睡眠的干预引起足够的重视。
作者贡献:查龙肖进行课题设计与实施、文献检索、资料收集与数据分析、撰写论文、成文并对文章负责;周权进行课题实施、数据分析及论文修改;李风英进行资料收集与质量评价;胡波、徐复朕、刘静芳、李菲参与资料收集;朱秀丽进行质量控制及审校。
本文无利益冲突。
[1]WHITING D R,GUARIGUATA L,WEIL C,et al.IDF diabetes atlas:global estimates of the prevalence of diabetes for 2011 and 2030[J].Diabetes Res Clin Pract,2011,94(3):311-321.
[2]ZIZI F,JEAN-LOUIS G,BROWN C D,et al.Sleep duration and the risk of diabetes mellitus:epidemiologic evidence and pathophysiologic insights[J].Curr Diab Rep,2010,10(1):43-47.
[3]KNUTSON K L,SPIEGEL K,PENEV P,et al.The metabolic consequences of sleep deprivation[J].Sleep Med Rev,2007,11(3):163-178.
[4]BRIANCON-MARJOLLET A,WEISZENSTEIN M,HENRI M,et al.The impact of sleep disorders on glucose metabolism:endocrine and molecular mechanisms[J].Diabetol Metab Syndr,2015,7:25.
[5]HOLLIDAY E G,MAGEE C A,KRITHARIDES L,et al.Short sleep duration is associated with risk of future diabetes but not cardiovascular disease:a prospective study and meta-analysis[J].PLoS One,2013,8(11):e82305.
[6]WONG P M,MANUCK S B,DINARDO M M,et al.Shorter sleep duration is associated with decreased insulin sensitivity in healthy white men[J].Sleep,2015,38(2):223-231.
[7]张盼,娄培安,常桂秋,等.睡眠质量及时间与2型糖尿病风险交互作用的研究[J].中华流行病学杂志,2014,35(9):990-993.
ZHANG P,LOU P A,CHANG G Q,et al.Interaction between quality and duration of sleep on the prevalence of type 2 diabetes[J].Chinese Journal of Epidemiology,2014,35(9):990-993.
[8]吴洪敏,娄培安,陈培培,等.睡眠时间与高血压、糖尿病和冠心病关系的现况研究[J].中华全科医学,2013,11(9):1438-1439.
WU H M,LOU P A,CHEN P P,et al.A cross-sectional study on association of sleep duration with hypertension,diabetes and coronary heart disease[J].Chinese Journal of General Practice,2013,11(9):1438-1439.
[9]SHAN Z,MA H,XIE M,et al.Sleep duration and risk of type 2 diabetes:a meta-analysis of prospective studies[J].Diabetes Care,2015,38(3):529-537.
[10]CAPPUCCIO F P,D′ELIA L,STRAZZULLO P,et al.Quantity and quality of sleep and incidence of type 2 diabetes:a systematic review and meta-analysis[J].Diabetes Care,2010,33(2):414-420.
[11]STANG A.Critical evaluation of the Newcastle-Ottawa scale for the assessment of the quality of nonrandomized studies in meta-analyses[J].Eur J Epidemiol,2010,25(9):603-605.
[12]ORSINI N,LI R,WOLK A,et al.Meta-analysis for linear and nonlinear dose-response relations:examples,an evaluation of approximations,and software[J].Am J Epidemiol,2012,175(1):66-73.
[13]周权,李卉,罗美玲,等.剂量反应关系Meta分析在R软件中的实现[J].现代预防医学,2015,42(5):789-794.
ZHOU Q,LI H,LUO M L,et al.Implementation of dose-response for meta-analysis in R software[J].Modern Preventive Medicine,2015,42(5):789-794.
[15]HEIANZA Y,KATO K,FUJIHARA K,et al.Role of sleep duration as a risk factor for type 2 diabetes among adults of different ages in Japan:the Niigata wellness study[J].Diabet Med,2014,31(11):1363-1367.
[16]李婷,娄荷清,张盼,等.糖尿病家族史和睡眠时间对2型糖尿病罹患风险的交互作用[J].中华糖尿病杂志,2015,7(5):297-301.
LI T,LOU H Q,ZHANG P,et al.Interaction between family history of diabetes and sleep duration on prevalence of type 2 diabetes:a cohort study[J].Chinese Journal of Diabetes Mellitus,2015,7(5):297-301.
[17]BOYKO E J,SEELING A D,JACOBSON I G,et al.Sleep characteristics,mental health,and diabetes risk:a prospective study of U.S.military service members in the Millennium Cohort Study[J].Diabetes Care,2013,36(10):3154-3161.
[18]KITA T,YOSHIOKA E,SATOH H,et al.Short sleep duration and poor sleep quality increase the risk of diabetes in Japanese workers with no family history of diabetes[J].Diabetes Care,2012,35(2):313-318.
[19]李解权,洪忻,梁亚琼,等.睡眠时间与2 型糖尿病罹患风险之间关系的随访研究[J].现代预防医学,2011,38(18):3646-3648.
LI J Q,HONG X,LIANG Y Q,et al.The relationship between sleeping duration and type 2 diabetes mellitius among adults:a three-year community-based follow-up study in Nanjing[J].Modern Preventive Medicine,2011,38(18):3646-3648.
[20]XU Q,SONG Y,HOLLENBECK A,et al.Day napping and short night sleeping are associated with higher risk of diabetes in older adults[J].Diabetes Care,2010,33(1):78-83.
[21]HAYASHINO Y,FUKUHARA S,SUZUKAMO Y,et al.Relation between sleep quality and quantity,quality of life,and risk of developing diabetes in healthy workers in Japan:the High-risk and Population Strategy for Occupational Health Promotion(HIPOP-OHP) Study[J].BMC Public Health,2007,7:129.
[22]GANGWISCH J E,HEYMSFIELD S B,BODEN-ALBALA B,et al.Sleep duration as a risk factor for diabetes incidence in a large U.S.sample[J].Sleep,2007,30(12):1667-1673.
[23]VON RUESTEN A,WEIKERT C,FIETZE I,et al.Association of seep duration with chronic diseases in the European Prospective Investigation into Cancer and Nutrition(EPIC)-Potsdam study[J].PLoS One,2012,7(1):e30972.
[24]TUOMILEHTO H,PELTONEN M,PARTINEN M,et al.Sleep duration,lifestyle intervention,and incidence of type 2 diabetes in impaired glucose tolerance:the Finnish Diabetes Prevention Study[J].Diabetes Care,2009,32(11):1965-1971.
[25]YAGGI H K,ARAUJO A B,MCKINLY J B,et al.Sleep duration as a risk factor for the development of type 2 diabetes[J].Diabetes Care,2006,29(3):657-661.
[26]AYAS N T,WHITE D P,AL-DELAIMY W K,et al.A prospective study of self-reported sleep duration and incident diabetes in women[J].Diabetes Care,2003,26(2):380-384.
[27]PYTER L M,ADELSON J D,NELSON R J.Short days increase hypothalamic-pituitary-adrenal axis responsiveness[J].Endocrinology,2007,148(7):3402-3409.
[28]PESCHKE E,MÜHLBAUER E.New evidence for a role of meIatonin in glucose regulation[J].Best Pract Res Clin Endocrinol Metab,2010,24(5):829-841.
[29]SHIEH J M,WU H T,CHENG K C,et al.MelatoIlin ameliorates high fat diet-induced diabetes and stimulates glycogen synthesis via a PKCzeta-Akt-GSK3beta pathway in hepatic cells[J].J Pineal Res,2009,47(4):339-344.
[30]SPIEGEL K,TASALI E,PENEV P,et al.Brief communication:sleep curtailment in healthy young men is associated with decreased leptin levels,elevated ghrelin levels,and increased hunger and appetite[J].Ann Intern Med,2004,141(11):846-850.
[31]MANABE I.Chronic inflammation links cardiovascular,metabolic and renal diseases[J].Circ J,2011,75(12):2739-2748.
[32]周芳,傅君芬,王春林,等.儿童期肥胖与睡眠时间及胰岛素抵抗的关系[J].中华流行病学杂志,2007,28(9):910-913.
ZHOU F,FU J F,WANG C L,et al.Study on the relationships of childhood obesity and the duration of sleep as well as insulin resistance[J].Chinese Journal of Epidemiology,2007,28(9):910-913.
[33]徐春明,朱晔涵,王姝,等.慢性间歇低氧对阻塞性睡眠呼吸暂停低通气综合征患者胰岛素功能的影响[J].中华结核和呼吸杂志,2010,33(5):344-349.
XU C M,ZHU Y H,WANG S,et al.The influence of chronic intermittent hypoxia on insulin function in OSAHS patients[J].Chinese Journal of Tuberculosis and Respiratory Diseases,2010,33(5):344-349.
[34]LARCHER S,BENHAMOU P Y,PÉPIN J L,et al.Sleep habits and diabetes[J].Diabetes Metab,2015,41(4):263-271.
(本文编辑:陈素芳)
Relationship between Length of Sleep and Incidence Risk of Type 2 Diabetes:A Meta-analysis of Prospective Studies
ZHALong-xiao,ZHOUQuan,LIFeng-ying,HUBo,XUFu-zhen,LIUJing-fang,LIFei,ZHUXiu-li.DepartmentofNursing,QingdaoUniversityMedicalCollege,Qingdao266021,China
Correspondingauthor:ZHUXiu-li,DepartmentsofNursing,QingdaoUniversityMedicalCollege,Qingdao266021,China;E-mail:15820022927@163.com
ObjectiveTo investigate the relationship between length of sleep and incidence risk of type 2 diabetes and to analyze the dose-response relationship between these factors.MethodsPubMed,Web of Science,CNKI,and Wanfang Data Knowledge Service Platform were searched for prospective studies regarding the relationship between length of sleep and incidence risk of type 2 diabetes on September 22,2015.The quality of literature was evaluated,and relevant data were extracted after confounding factors were adjusted.Data were subjected to conventional meta-analysis and dose-response meta-analysis by using Stata 12.0 and R 3.2.2,respectively.ResultsFifteen studies were included.Conventional meta-analysis revealed that the incidence risk of type 2 diabetes group with very short sleep was 36%〔RR=1.36,95%CI(1.23,1.50),P<0.001〕 higher than that of the normal group.The incidence risk of type 2 diabetes group with very long sleep was 23%〔RR=1.23,95%CI(1.09,1.39),P=0.001〕 higher than that of the normal group.Subgroup analysis showed that all of the subgroups with very short sleep,except the subgroup in Europe,exhibited an increased risk of type 2 diabetes(PZ<0.05).The group with very long sleep in two types of research subgroups,in subgroups in North America,and in 5-10 year′s follow up subgroups also experienced an increased risk of type 2 diabetes(PZ<0.05).Dose-response meta-analysis demonstrated that the length of sleep and incidence risk of type 2 diabetes presented a nonlinear relationship,that was,a U-shaped relationship.Compared with the reference level of 7.0 h/night,the incidence risk of type 2 diabetes of 5.5,6.0,and 6.5 h/night were 1.20〔95%CI(1.15,1.25)〕,1.10〔95%CI(1.08,1.13)〕,and 1.04〔95%CI(1.03,1.05)〕,respectively.By comparison,the incidence risk of type 2 diabetes of 7.5 and 8.0 h/night were 1.00〔95%CI(0.98,1.01)〕 and 1.02〔95%CI(0.99,1.66)〕,respectively.Furthermore,the incidence risk of type 2 diabetes of 8.5,9.0,and 9.5 h/night were 1.07〔95%CI(1.01,1.14)〕,1.14〔95%CI(1.04,1.26)〕,and 1.23〔95%CI(1.07,1.40)〕,respectively.ConclusionExtremely short or long sleep is closely associated with the increased risk of type 2 diabetes.Less than 7.0 h/night of sleep is a risk factor of type 2 diabetes.Approximately 7.0 to 8.4 h/night of sleep is unlikely a contributing factor of the risk of type 2 diabetes.More than 8.5 h/night of sleep possibly causes an increased risk of type 2 diabetes.Therefore,a reasonable length of sleep is beneficial for the prevention of type 2 diabetes.
Diabetes mellitus,type 2;Sleep duration;Prospective studies;Meta-analysis
国家自然科学基金面上项目(81472983)
266021山东省青岛市,青岛大学护理学院(查龙肖,刘静芳,李菲,朱秀丽);常德市第一人民医院科教科(周权);即墨市人民医院内分泌科(李风英);青岛市立医院胸外科(胡波);山东中医药大学中医骨伤学(徐复朕)
朱秀丽,266021山东省青岛市,青岛大学护理学院;E-mail:15820022927@163.com
R 587.1
A
10.3969/j.issn.1007-9572.2016.26.014
2016-04-05;
2016-07-25)

