上海市浦东新区社区2型糖尿病患者糖尿病性视网膜病变的患病情况及影响因素调查
梁 辰,施 榕,朱静芬,张胜冰,宋道平,陈 黎,贾丽丽,冯 易,杨 辉,沙天宇
·调查研究·
上海市浦东新区社区2型糖尿病患者糖尿病性视网膜病变的患病情况及影响因素调查
梁 辰,施 榕,朱静芬,张胜冰,宋道平,陈 黎,贾丽丽,冯 易,杨 辉,沙天宇
【摘要】目的了解上海市浦东新区社区2型糖尿病患者糖尿病性视网膜病变(DR)的患病情况,并探讨其影响因素。 方法于2014年5月—2015年2月,在上海市浦东新区抽取社区卫生服务中心纳入管理的2型糖尿病患者2 083例。根据数字免散瞳眼底摄片,将患者的眼底病变分为无明显视网膜病变(NDR)、非增殖期视网膜病变(NPDR)轻度、NPDR中度、NPDR重度与增殖期糖尿病性视网膜病变(PDR)4类。比较并分析不同DR患病情况患者的基本资料、体格检查指标及实验室检查指标。 结果2 083例患者的DR患病率为21.4%(445/2 083),其中NPDR轻度、NPDR中度、NPDR重度和PDR的患病率分别为14.3(297/2 083),2.9%(60/2 083)、4.2%(88/2 083)。不同街道患者DR患病情况比较,差异无统计学意义(P>0.05)。不同DR患病情况患者的性别、体质指数(BMI)、腰臀比(WHR)、收缩压(SBP)、舒张压(DBP)、总胆固醇(TC)、三酰甘油(TG)、低密度脂蛋白胆固醇(LDL-C)、高密度脂蛋白胆固醇(HDL-C)及尿肌酐(UCr)比较,差异无统计学意义(P>0.05);而平均年龄、平均病程、平均发病年龄、空腹血糖(FPG)、餐后2 h血糖(2 hPG)、糖化血红蛋白(HbA1c)、尿微量清蛋白(UMA)及尿清蛋白与肌酐比值(ACR)比较,差异有统计学意义(P<0.05)。Logistic逐步回归分析显示,病程、发病年龄、2 hPG及HbA1c对2型糖尿病患者并发DR的影响有统计学意义(P<0.05)。 结论上海市浦东新区社区2型糖尿病患者的DR患病率低于既往研究,且主要为非增殖期轻度病变。病程、发病年龄、2 hPG及HbA1c是2型糖尿病患者并发DR的影响因素。
【关键词】糖尿病,2型;糖尿病视网膜病变;患病率;影响因素分析
梁辰,施榕,朱静芬,等.上海市浦东新区社区2型糖尿病患者糖尿病性视网膜病变的患病情况及影响因素调查[J].中国全科医学,2016,19(4):474-478.[www.chinagp.net]
Liang C,Shi R,Zhu JF,et al.Prevalence of diabetic retinopathy of type 2 diabetes mellitus patients in Shanghai Pudong New Area and influencing factors[J].Chinese General Practice,2016,19(4):474-478.
Prevalence of Diabetic Retinopathy of Type 2 Diabetes Mellitus Patients in Shanghai Pudong New Area and Influencing FactorsLIANGChen,SHIRong,ZHUJing-fen,etal.SchoolofPublicHealth,ShanghaiJiaotongUniversity,Shanghai200025,China
【Abstract】ObjectiveTo investigate the prevalence of diabetic retinopathy(DR) of type 2 diabetes mellitus(T2DM) patients in Shanghai Pudong New Area community and its influencing factors.MethodsA total of 2 083 T2DM patients included in the management of community health service centers selected in Shanghai Pudong New Area were enrolled from May 2014 to February 2015.The fundus lesions of patients were classified into non-obvious diabetic retinopathy(NDR),mild non-proliferative diabetic retinopathy(NPDR),moderate NPDR and severe NPDR and proliferation diabetic retinopathy(PDR) by figure nonmydriatic fundus photographs.Basic information,physical examination indicators and laboratory examination indexes of different DR patients were compared and analysed.ResultsThe DR prevalence of 2 083 patients was 21.4%(445/2 083);and the prevalence of patients with mild NPDR,moderate NPDR and severe NPDR and PDR were 14.3(297/2 083),2.9%(60/2 083),4.2%(88/2 083) respectively.The difference of DR prevalence among different streets was not significant(P>0.05). Patients with different DR conditions were not significantly different in gender,body mass index(BMI),waist-hip ratio(WHR),systolic blood pressure(SBP),diastolic blood pressure(DBP),total cholesterol(TC),triacylglycerol(TG),low density lipoprotein cholesterin(LDL-C),high density lipoprotein cholesterol(HDL-C) and urine creatinine(UCr)(P>0.05);while patients with different DR conditions were significantly different in average age,average disease duration,average onset age,fasting blood-glucose(FPG),postprandial blood glucose 2 h(2 hPG),glycosylated hemoglobin(HbA1c),urine microalbumin(UMA) and urinary albumin to creatinine ratio(ACR)(P<0.05).Logistic stepwise regression analysis showed that the effect of disease course,onset age,2 hPG and HbA1con DR in T2DM patients was significant(P<0.05).ConclusionThe DR prevalence rate of T2DM patients in Shanghai Pudong New Area community is lower than that of previous studies,with non-proliferative diabetic retinopathy as the main lesion.Disease course,onset age,2 hPG and HbA1care influencing factors for DR in T2DM patients.
【Key words】Diabetes mellitus,type 2;Diabetic retinopathy;Prevalence;Root cause analysis
糖尿病性视网膜病变(diabetic retinopathy,DR)是糖尿病患者高度特异性微血管并发症,影响糖尿病患者视力,严重者可致失明。DR是西方国家后天失明的主要原因,也是我国20~74岁成年人新发失明病例的较常见原因之一[1-2]。随着2型糖尿病患病率的增加,DR的疾病负担也逐渐增加。目前,我国关于DR的研究多采用医院来源的数据,样本量较小。本研究以社区为数据来源,旨在调查上海市浦东新区2型糖尿病患者的DR发病情况,以为DR的社区干预和管理提供依据。
1对象和方法
1.1调查对象于2014年5月—2015年2月,在上海市浦东新区,以街道为单位进行整群抽样,抽取塘桥、花木及金杨3个街道;在该3个街道社区卫生服务中心纳入管理的2 159例2型糖尿病患者中,抽取符合本研究纳入及排除标准的患者2 083例,其中塘桥街道274例、花木街道887例、金杨街道922例。2型糖尿病的诊断标准均参照《中国2型糖尿病防治指南(2013年版)》[3]。纳入标准:(1)在社区卫生服务中心进行慢性病管理,且临床资料完整;(2)眼底摄像图像清晰,可根据《糖尿病视网膜病变国际临床分级标准(2002年)》[3]进行明确分级。排除标准:(1)伴严重其他慢性病,如恶性肿瘤、肝硬化/肝衰竭、非糖尿病性肾脏病;(2)伴心血管系统疾病,如冠心病、心肌梗死及心力衰竭等。
1.2调查方法
1.2.1基本资料收集由经过统一培训的调查员通过面对面询问,填写自行设计的调查问卷,内容包括患者年龄、性别及患病情况及社区管理情况等。
1.2.2体格检查由经过统一培训的医护人员采用标准测量法,测量患者的身高、体质量、腰围、臀围及血压,并计算体质指数(BMI,参考值<24 kg/m2)和腰臀比(WHR,参考值男≤0.9、女≤0.8)。
1.2.3实验室指标检测由经过培训的护士在相应社区卫生服务中心,收集患者空腹静脉血、餐后静脉血及随机尿液。空腹静脉血取样当天即送至上海市瑞金医院卢湾分院检验科,采用低压离子交换液相色谱法通过Bio-Rad 糖化血红蛋白测试系统进行糖化血红蛋白(HbA1c)检测。其他检测指标由上海交通大学公共卫生学院实验室采用卓越320/330全自动生化分析仪及其配套科华试剂盒(上海科华生物工程股份有限公司生产)进行检测。其中空腹血糖(FPG)、餐后2 h血糖(2 hPG)、总胆固醇(TC)、三酰甘油(TG)、尿素氮(BUN)、尿肌酐(UCr)采用氧化酶法,低密度脂蛋白胆固醇(LDL-C)、高密度脂蛋白胆固醇(HDL-C)采用直接法,尿微量清蛋白(UMA)采用免疫比浊法。尿清蛋白与肌酐比值(ACR)=UMA/UCr。
其中,FPG<7.0 mmol/L、2 hPG<7.8 mmol/L、HbA1c<7.0%、TC<1.7 mmol/L、TG<4.5 mmol/L为控制达标,非冠心病患者LDL-C<2.6 mmol/L、冠心病患者LDL-C<1.8 mmol/L为控制达标,男性患者HDL-C>1.0 mmol/L、ACR<2.5 mg/mmol为控制达标,女性患者HDL-C>1.3 mmol/L、ACR<2.5 mg/mmol为控制达标[3]。
1.2.4数字免散瞳眼底摄片及图像分析采用Canon CR-2眼底摄像机(日本CANON公司生产),在患者进入暗室5 min后,由经过统一培训的项目组工作人员进行眼底摄片。摄片以视盘和黄斑中间点为中心点进行,先右后左。照片以JPG格式(2 592像素×1 728像素)保存,由1名眼科专家进行眼底图像分析,并根据《中国2型糖尿病防治指南(2013年版)》中《糖尿病性视网膜病变国际临床分级标准(2002年)》[3]进行诊断和分级。由于根据眼底图像不能明确非增殖期糖尿病性视网膜病变(NPDR)重度患者是否已发展为增殖期糖尿病性视网膜病变(PDR),因此将患者的眼底病变分为无明显视网膜病变(NDR)、NPDR轻度、NPDR中度、NPDR重度与PDR 4类。
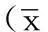
2结果
2.1患者基本资料2 083例患者中,男976例(占46.9%),女1 107例(占53.1%);年龄为17~89岁,平均年龄(66.1±6.9)岁;病程为新诊断~52年,平均病程(10.6±6.9)年;发病年龄为14~84岁,平均发病年龄(55.5±8.9)岁。BMI达标率为22.1%(620/2 083),WHR达标率为17.6%(366/2 083);FPG达标率为49.0%(1 020/2 083),2 hPG达标率为49.0%(1 020/2 083),HbA1c达标率为49.7%(1 036/2 083);TC达标率为53.0%(1 103/2 083),TG达标率为70.9%(1 476/2 083),LDL-C达标率为91.5%(1 906/2 083),HDL-C达标率为80.8%(1 684/2 083);ACR达标率为83.6%(1 742/2 083)。
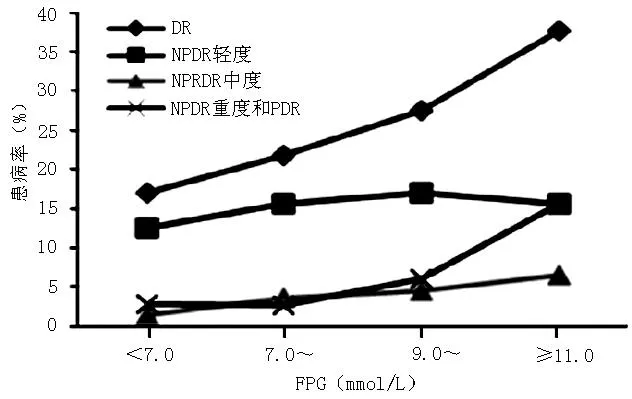
2.2DR患病率共有DR患者445例,DR患病率为21.4%。其中,NPDR轻度、NPDR中度、NPDR重度和PDR的患病率分别为14.3(297/2 083),2.9%(60/2 083)、3.7%(78/2 083)。不同街道DR患病情况比较,差异无统计学意义(χ2=4.606,P>0.05,见表1)。DR及其分型随病程、FPG、2 hPG、HbA1c及ACR变化的患病趋势见图1~5。

表1 各街道患者的DR患病情况〔n(%)〕
注:DR=糖尿病性视网膜病变,NPDR=非增殖期糖尿病性视网膜病变,PDR=增殖期糖尿病性视网膜病变

注:DR=糖尿病性视网膜病变,NPDR=非增殖期糖尿病性视网膜病变,PDR=增殖期糖尿病性视网膜病变
图1DR及其分型随病程变化的患病趋势图
Figure 1Morbidity trend chart of DR and subtypes with disease course
注:FPG=空腹血糖
图2DR及其分型随FPG变化的患病趋势图
Figure 2Morbidity trend chart of DR and subtypes with FPG changes
注:2 hPG=餐后2 h血糖
图3DR及其分型随2 hPG变化的患病趋势图
Figure 3Morbidity trend chart of DR and subtypes with 2 hPG changes

注:HbA1c=糖化血红蛋白
图4DR及其分型随HbA1c变化的患病趋势图
Figure 4Morbidity trend chart of DR and subtypes with HbA1cchanges

注:ACR=尿清蛋白与肌酐比值
图5DR及其分型随ACR变化的患病趋势图
Figure 5Morbidity trend chart of DR and subtypes with ACR changes
2.3不同DR患病情况患者的临床资料比较DR患者中,男206例(占46.3%),女239例(占53.7%);NDR患者中,男770例(占47.0),女868例(占53.0%)。不同DR患病情况患者性别比较,差异无统计学意义(χ2=0.071,P>0.05);BMI、WHR、收缩压(SBP)、舒张压(DBP)、TC、TG、LDL-C、HDL-C及UCr比较,差异亦无统计学意义(P>0.05);而平均年龄、平均病程、平均发病年龄、FPG、2 hPG、HbA1c、UMA及ACR比较,差异有统计学意义(P<0.05,见表2)。
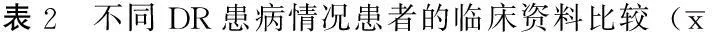
±s)
注:BMI=体质指数,WHR=腰臀比,SBP=收缩压,DBP=舒张压,FPG=空腹血糖,2 hPG=餐后2 h血糖,HbA1c=糖化血红蛋白,TC=总胆固醇,TG=三酰甘油,LDL-C=低密度脂蛋白胆固醇,HDL-C=高密度脂蛋白胆固醇,UCr=尿肌酐,UMA=尿微量清蛋白,ACR=尿清蛋白与肌酐比值,NDR=无明显视网膜病变;1 mm Hg=0.133 kPa
2.42型糖尿病患者并发DR的影响因素分析以是否患DR为因变量,以年龄、病程、发病年龄、FPG、2 hPG、HbA1c、UMA及ACR为自变量,进行Logistic逐步回归分析。结果显示,病程、发病年龄、2 hPG及HbA1c对2型糖尿病患者并发DR的影响有统计学意义(P<0.05,见表3)。
表32型糖尿病患者并发DR影响因素的Logistic逐步回归分析
Table 3Logistic stepwise regression analysis of influencing factors for DR in T2DM patients

自变量βSEWaldχ2值OR(95%CI)P值病程0.0230.0114.3201.023(1.001,1.045)0.038发病年龄-0.0350.00915.8830.966(0.950,0.983)<0.0012hPG0.0640.01518.5981.067(1.036,1.098)<0.001HbA1c0.0940.02910.1591.098(1.037,1.163)0.001
3讨论
3.1DR患病率分析1998年Klein等[4]公布的英国前瞻性糖尿病研究(UKPDS)数据显示,糖尿病患者的DR患病率为37.3%;2006年动脉粥样硬化的多民族研究(MESA)结果显示,糖尿病患者的DR患病率为33.2%,其中华人的DR患病率为25.7%,NPDR轻、中、重度患病率分别为14.9%、14.4%、3.9%[5];2002年,社区动脉粥样硬化的风险研究(ARICS)结果显示,糖尿病患者的DR患病率为20.5%,NPDR轻、中、重度患病率分别为6.5%、9.0%、6.0%,但该研究纳入患者的病程较短,结果缺乏可比性[6]。而本研究结果显示,上海市浦东新区社区2型糖尿病患者的DR患病率为21.4%,NPDR轻度、NPDR中度、NPDR重度和PDR患病率分别为14.3%、2.9%、3.7%。可见上海市浦东新区社区2型糖尿病患者的DR患病率低于既往研究,且以轻度病变为主。
国内关于DR患病率的研究多针对医院人群进行,2001年一项针对我国大城市2型糖尿病住院患者并发症的回顾性研究结果显示,其DR患病率为35.7%[7];针对北京市和沈阳市人群的研究结果显示,住院2型糖尿病患者的DR患病率分别为29.5%和32.3%[8-9];上海市2005—2009年住院2型糖尿病患者的DR患病率为26.9%[10]。可见,住院2型糖尿病患者的DR患病率高于社区患者,这可能是因为住院2型糖尿病患者的病情相对较重,以医院为基础的DR患病率可能高估了实际情况,而以社区为基础的人群调查更能反映2型糖尿病患者的真实DR患病情况。
另外,本研究得出的2型糖尿病患者的DR患病率低于胡海英等[11]于2006年对社区患者进行的调查结果,但与黄晓波等[12]于2008年的调查结果接近。分析其原因可能与近年来加强了对社区2型糖尿病患者的健康管理有关。
3.22型糖尿病患者并发DR的影响因素分析Logistic逐步回归分析显示,病程、发病年龄、2hPG及HbA1c是2型糖尿病患者并发DR的影响因素,这与既往研究结果一致[4,7,10]。UKPDS数据显示,NDR糖尿病患者3、6、9年后分别有0.2%、1.1%、2.6%需要接受眼科激光治疗[4]。Jones等[13]进行的样本量为16 444的随访研究显示,糖尿病患者基线NDR、NPDR重度、PDR患病率分别由36.0%、4.0%、0.7%上升至10年后的66.0%、16.0%、1.5%。本研究结果显示,2型糖尿病患者的DR患病率随病程增加而增长,且当病程>20年时,患病率有明显增加趋势。Liu等[14]进行了一项为期16年的队列研究,发现患病10、15年,2型糖尿病患者的DR患病率分别为25.0%、50.0%,同时NPDR中度、重度和PDR患者快速增加25.0%,这与本研究结果类似。同时,Liu等[14]的研究还显示,HbA1c与DR进展存在直线相关关系,HbA1c每升高1.4%,NDR发展为NPDR轻度、NPDR轻度发展为NPDR中度、NPDR中度发展为NPDR重度或PDR的危险度分别增加42.0%、32.0%、123.0%。本研究中也显示,2 hPG为10.0~15.0 mmol/L时患者的DR患病率较高,HbA1c>7.0%时患病率明显增加,FPG水平较高患者的DR患病率较高。
综上所述,上海市浦东新区社区2型糖尿病患者的DR患病率低于既往研究,且以轻度病变为主。建议加强对糖尿病患者的定期检查,避免错过DR的最佳治疗时期。病程、发病年龄、2 hPG及HbA1c是糖尿病患者并发DR的影响因素,建议有针对性地加强对病程较长、发病年龄较早、血糖控制不佳患者的社区干预和管理。DR是严重影响糖尿病患者生活质量的慢性并发症之一,而糖尿病患者中病程较长、血糖控制不佳的患者数较多,未来的社区DR防治形势仍十分严峻。
志谢:谨对本次社区DR流行病学调查期间,给予协助的上海市浦东新区花木社区卫生服务中心、金杨社区卫生服务中心、塘桥社区卫生服务中心医护工作人员和上海交通大学附属瑞金医院分院检验科医务人员表示诚挚的谢意。
作者贡献:梁辰进行试验设计与实施、撰写论文、成文并对文章负责;朱静芬、张胜冰、宋道平、陈黎、贾丽丽,冯易、梁辰、杨辉、沙天宇进行试验实施、资料收集;施榕负责研究设计、实施、质量控制与审校。
本文无利益冲突。
参考文献
[1]Bunce C,Wormald R.Leading causes of certification for blindness and partial sight in England and Wales[J].BMC Public Health,2006,3(6):58.
[2]Kempen JH,O′Colmain BJ,Leske MC,et al.The prevalence of diabetic retinopathy among adults in the United States[J].Arch Ophthalmol,2004,122(4):552-563.
[3]中华医学会糖尿病学分会.中国2型糖尿病防治指南(2013年版)[J].中华糖尿病学杂志,2014,30(10):347-398.
[4]Klein R,Klein BE.Are individuals with diabetes seeing better:a long-term epidemiological perspective[J].Diabetes,2010,59(8):1853-1860.
[5]The Diabetes Control and Complications Trial Research Group.The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus[J].N Engl J Med,1993,329(14):977-986.
[6]Klein R,Sharrett AR,Klein BE,et al.The association of atherosclerosis,vascular risk factors,and retinopathy in adults with diabetes:the Atherosclerosis Risk in Communities Study[J].Ophthalmology,2002,109(7):1225-1234.
[7]Wong TY,Klein R,Islam FM,et al.Diabetic retinopathy in a multi-ethnic cohort in the United States[J].Am J Ophthalmol,2006,141(3):446-455.
[8]杨榕.2型糖尿病患者糖尿病视网膜病变危险因素分析[J].中国卫生统计,2006,23(5):478.
[9]李霞.2型糖尿病视网膜病变患者危险因素分析[J].中华健康管理学杂志,2008,2(6):366-367.
[10]Chen H,Zheng Z,Huang Y,et al.A microalbuminuria threshold to predict the risk for the development of diabetic retinopathy in type 2 diabetes mellitus patients[J].PLoS One,2012,7(5):e36718.
[11]Hu HY,Lu B,Zhang CY,et al.An epidemiological study on diabetic retinopathy among type 2 diabetic patients in Shanghai[J].Chinese Journal of Epidemiology,2007,28(9):838-840.(in Chinese)
胡海英,鹿斌,张朝云,等.上海市中心城区2型糖尿病患者视网膜病变现况调查[J].中华流行病学杂志,2007,28(9):838-840.
[12]Huang XB,Zou HD,Wang N,et al.Epidemiology study on the occurrence of diabetic retinopathy in residents at the age of ≥60 years in Beixinjing Blocks,Shanghai[J].Chinese Journal of Ocular Fundus Disease,2010,26(2):105-108.(in Chinese)
黄晓波,邹海东,王宁,等.上海市北新泾街道60岁及其以上居民糖尿病视网膜便便患病情况调查[J].中华眼底病杂志,2010,26(2):105-108.
[13]Jones CD,Greenwood RH,Misra A,et al.Incidence and progression of diabetic retinopathy during 17 years of a population-based screening programin England[J].Diabetes Care,2012,35(3):592-596.
[14]Liu Y,Wang M,Morris AD,et al.Glycemic exposure and blood pressure influencing progression and remission of diabetic retinopathy:a longitudinal cohort study in GoDARTS[J].Diabetes Care,2013,36(12):3979-3984.
(本文编辑:王凤微)
(收稿日期:2015-10-30;修回日期:2015-12-25)
【中图分类号】R 587.26
【文献标识码】A
doi:10.3969/j.issn.1007-9572.2016.04.025
通信作者:施榕,200025上海市,上海交通大学公共卫生学院;E-mail:shirong@163.com
基金项目:上海市公共卫生重点学科(全科医学)建设项目(12GWZX1002)
作者单位:200025上海市,上海交通大学公共卫生学院(梁辰,施榕,朱静芬,冯易,杨辉,沙天宇);上海市浦东新区花木社区卫生服务中心(张胜冰),金杨社区卫生服务中心(宋道平),塘桥社区卫生服务中心(陈黎);上海市第六人民医院内分泌科(贾丽丽)

