妊娠期糖尿病影响因素的对照研究
侯雪晶 郭丽魁
妊娠期糖尿病影响因素的对照研究
侯雪晶郭丽魁
【摘要】目的研究妊娠期糖尿病(gestational diabetesmellitus,GDM)危险因素,对GDM的危险因素进行评估。方法采取病例对照研究方法,选取秦皇岛市第一医院2013年1月至2014年6月诊断GDM并已经分娩的孕妇78例作为研究组,随机选取同期分娩的健康产妇80例作为对照组进行病历对照分析,填写自行设计调查量表。结果
研究组和对照组孕产妇在怀孕年龄、身高、出生体重、孕前体重、孕前体重指数(bodymassindex,BMI)、产前体重、孕期增重;糖尿病家族史,高血压家族史,巨大儿分娩史;此次妊娠为辅助生育技术助孕,孕早期血压升高,早期先兆流产,高血红蛋白血症,孕期饱和脂肪酸摄入量2组间的差异分别有统计学意义(P<0.05)。经Logistic回归分析,有4项因素进入回归模型:孕产妇年龄,产前体重,早期先兆流产为GDM的危险因素(OR = 1.228,95% C.I.为1.036~1.456; OR =0.618,95%C.I.为1.403~2.454; OR = 2.627,95% C.I.为1.156~165.668);身高为GDM的保护因素(OR =0.002,95%C.I.为0.492~0.847)。结论经过多因素Logistic回归分析显示:孕产妇年龄,产前体重,早期先兆流产为GDM的危险因素(P<0.05)。
【关键词】妊娠期糖尿病(GDM);危险因素;病历对照研究
【中图分类号】R 714.25
【文献标识码】A
【文章编号】1002-7386(2015)16-2480-03
doi:10.3969/j.issn.1002-7386.2015.16.026
收稿日期:(2015-02-03)
项目来源:河北省秦皇岛市科技支撑计划项目(编号:201302A089)
作者单位: 066000河北省秦皇岛市第一医院产科
通讯作者:郭丽魁,066000河北省秦皇岛市第一医院产科; E-mail: glk99@126.com
妊娠期糖尿病(gestational diabetesmellitus,GDM)是指妊娠期发生或首次发现的不同程度的糖代谢异常,是妊娠期最常见的并发症之一。GDM发病机制目前尚不清楚,主要与胰岛素抵抗和胰岛素分泌障碍有关。目前国内有关GDM流行病学调查方面,对各种影响因素的争议较多,研究显示家族史、高龄、孕前肥胖等是GDM发生的主要危险因素。为探讨GDM可能的危险因素,本文通过收集秦皇岛市第一医院GDM孕产妇作为研究对象,参考国外对GDM危险因素流行病学调查所列入的调查项目及新近报道的一些可能危险因素,通过病例对照研究,对GDM的危险因素进行了重新评估。
1 资料与方法
1.1一般资料选取2013年1月至2014年6月诊断GDM并已经分娩的孕妇78例,病历完整,作为研究组,随机选取同期分娩的健康产妇80例作为对照组,排除GDM、孕前DM,产前空腹血糖、75g葡萄糖耐量检查未见异常。妊娠期糖尿病入组标准根据美国糖尿病协会(ADA)2011年GDM诊断标准:即空腹、1 h、2 h静脉血糖正常值分别为5.1mmo/L、10.0mmol/L、8.5mmol/L,任何一次血糖值大于正常值都可以诊断为GDM。
1.2研究方法自行设计调查表。内容包括孕妇的怀孕年龄、文化程度、身高,出生体重等一般情况进行分析;对孕产妇孕前体重指数、产前体重指数进行记录,婚育史、既往史以及家族史的比较,本次妊娠的情况。以现场询问和测量方式进行调查,并追踪她们的妊娠经过及妊娠结局。
1.3统计学分析应用SPSS 11.5统计软件,2组计数资料的组间比较采用χ2检验;计量资料采用独立样本t检验,正态分布的计量资料以来表示;从单因素分析中挑选出有统计学意义的变量,资料的多因素分析采用Logistic回归的方法进行分析,P<0.05为差异有统计学意义。
2 结果
2.1一般指标比较2组孕产妇怀孕年龄、文化程度、身高进行分析,研究结果显示: GDM组孕产妇的怀孕年龄、平均身高、孕妇出生体重与对照组相比差异有统计学意义(P<0.05); 2组孕产妇的文化程度相比较差异无统计学意义(P>0.05)。糖尿病家族史、高血压家族史、分娩过巨大儿均为妊娠期糖尿病危险因素。2组孕产妇孕前体重、孕前体重指数(BMI)、产前体重、孕期增重差异有统计学意义。见表1、2。
2.2病例组中7例孕产妇接受辅助生育技术助孕,与对照组相比差异无明显统计学意义(P>0.05)。孕早期的收缩期血压升高,孕期饱和脂肪酸摄入量、孕早期高血红蛋白水平为妊娠期糖尿病高危因素(P <0.05)。见表3。
2.3妊娠期糖尿病影响因素的多因素分析单因素分析结果显示:孕产妇怀孕年龄、身高、出生体重、孕前体重指数(BMI)、产前体重指数、孕期增重、糖尿病家
族史,高血压家族史、分娩过巨大儿;此次妊娠为多胎,辅助生育技术助孕,孕早期血压升高,早期先兆流产,高血红蛋白血症,孕期饱和脂肪酸摄入2组间的差异。分别有统计学意义。经过Logistic回归分析,有4项因素进入回归模型:孕产妇年龄,产前体重,早期先兆流产为GDM的危险因素(OR = 1.228,95% CI为1.036~1.456; OR =0.618,95% CI为1.403~2.454; OR = 2.627,95% CI为1.156~165.668);身高为GDM的保护因素(OR = 0.002,95% CI为0.492~0.847)。见表4。
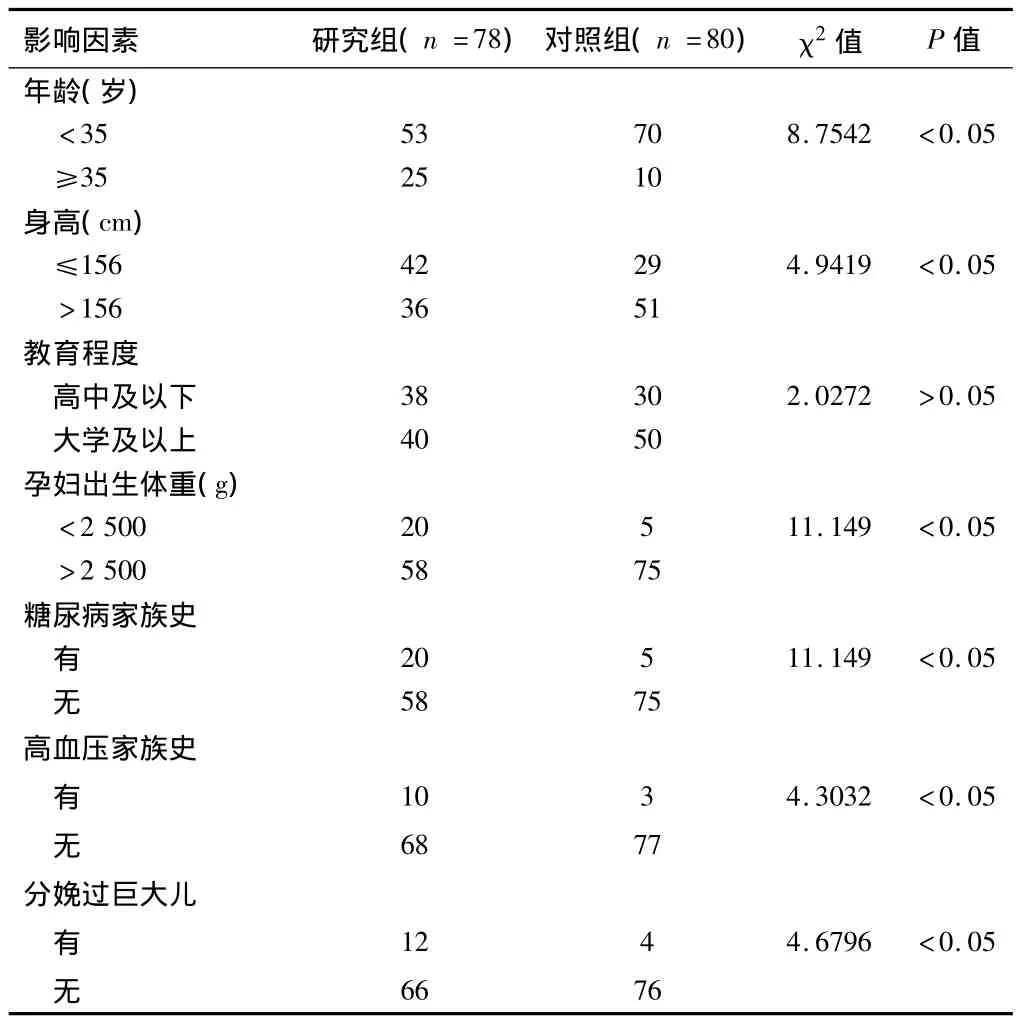
表1 2组二分类变量单因素分析 例
表2 2组孕前及孕期体重及BMI单因素分析 ±s

表2 2组孕前及孕期体重及BMI单因素分析 ±s
研究因素 病例组(n =78) 对照组(n =80) t值 P值孕前体重(kg)67.69±9.37 55.91±4.41 10.06 0.00孕前BMI(kg/m2) 27.63±3.72 22.06±1.06 12.73 0.00产前体重(kg) 89.42±10.68 71.75±5.54 13.01 0.00孕期增重(kg)22.04±5.25 16.05±2.30 9.25 0.00
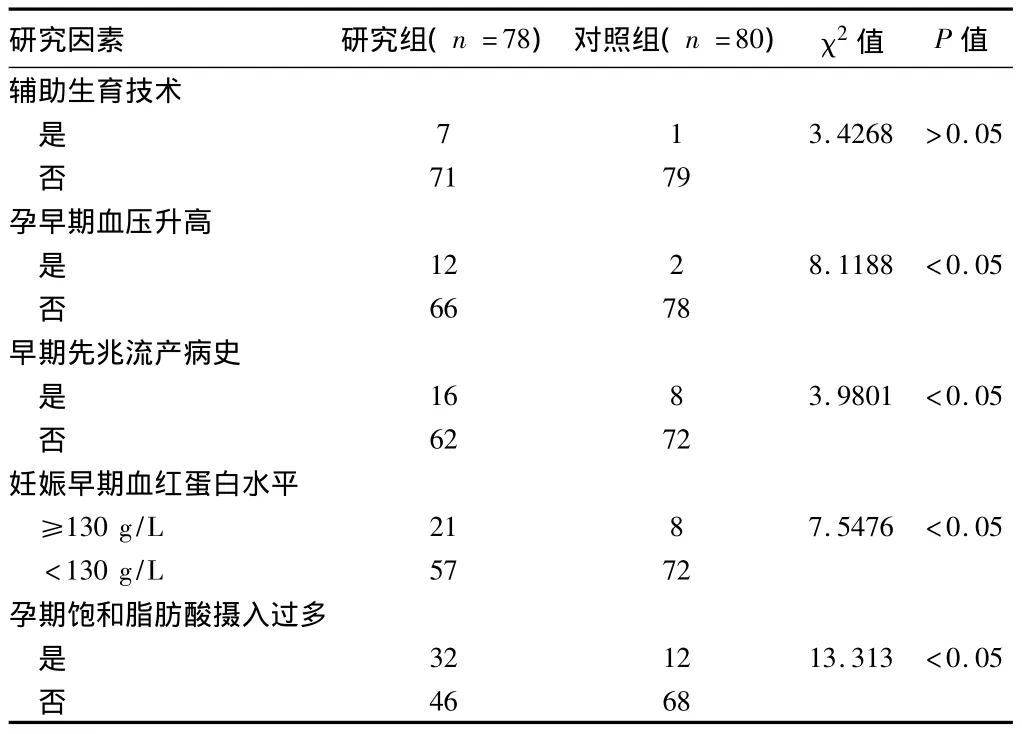
表3 2组先前产科结局单因素分析 例

表4 妊娠期糖尿病影响因素非条件Logistic回归分析结果
3 讨论
妊娠期糖尿病是妊娠期发生的由多种因素诱发的具有遗传倾向的内分泌代谢性疾病。国内外诸多学者对GDM发病的影响因素进行了研究,认为可能影响因素有糖尿病家庭史[1]、孕前体重指数、初孕年龄、本次怀孕年龄、妊娠期糖尿病史、种族因素、产科因素、孕妇低出生体重等。这些因素尚未经多因素分析验证,还不能确定其对妊娠期糖尿病发生的危险性。
笔者研究发现年龄、教育程度、出生体重是妊娠期糖尿病的高危因素,这与国内外大多的研究结论相同。本研究显示身材矮小是GDM高危因素,身高是妊娠期糖尿病的一个保护性因素。身高与GDM的相关性:其一认为是环境因素作用的结果,包括子宫内生长发育的情况以及儿童期社会经济条件的影响;其二认为是基因多效性作用的结果。孕妇孕前超重或肥胖是患GDM的高危因素之一[2],当体重指数(BMI)超过25 kg/m2时,GDM的发病风险增加[3,4]。对孕前肥胖及孕期体重增加过多的孕妇,应加强监护,及早识别和诊断GDM,降低母婴并发症。
在此次妊娠的高危因素中,本研究将辅助生育技术助孕,孕早期血压升高,早期先兆流产病史,妊娠早期血红蛋白水平,孕期饱和脂肪酸摄入过多列为妊娠期糖尿病的研究目标。以往研究结果显示孕妇接受辅助生育技术(assisted reproductive technology,ART)后其妊娠期糖尿病发生率较对照组增加。目前国内外对此研究很少,可能与孕妇接受诱导排卵受孕及IVF受孕者孕前大部分有不孕史,胰岛素抵抗,高雄激素水平,高龄等高危因素有关。本研究结果未提示孕妇接受辅助生育技术后糖尿病发病率增高,可能与样本量偏少有关,还有待以后扩大样本量等进一步的研究。本研究将孕早期血压升高标准为首次孕检12周与20周之间血压升高,收缩压≥110mm Hg,结果显示GDM组孕产妇在孕早期的收缩期血压明显高于对照组,即妊娠早期母亲收缩压≥110mm Hg是GDM的独立危险因素,这点与国内外文献结果相符合[5]。本研究显示早期先兆流产是妊娠期糖尿病的另一高危因素,这可能与妊娠期糖尿病胰岛素抵抗相关。已有研究显示妊娠期糖尿病患者胰岛素抵抗引起的代偿性高胰岛素
血症和高雄激素血症引起妊娠丢失率升高[6]。本研究显示妊娠早期高血红蛋白水平是妊娠期糖尿病的另一高危因素。一个回顾性研究发现,在妊娠早期出现高血红蛋白浓度>125 g/L者在之后更容易发生子痫前期和妊娠期糖尿病[7]。高浓度血红蛋白可能伴有血液稀释不良引起妊娠不良结局相关。孕期饱和脂肪摄入过多也是GDM的高危因素。
综上所述,GDM的病因是多源性的,是遗传因素和社会环境因素共同作用的结果。糖尿病家族史、肥胖、高龄产妇、高血压病史等是GDM发病的经典危险因素;孕妇本人的低出生体重、身高,孕早期血压升高,孕早期血红蛋白水平,应用辅助生育技术助孕等,是新近研究发现的GDM可能的危险因素,目前国内关注较少。本研究的结果在一定程度上也可以为临床工作提供参考。
参考文献
1 Detsch JC,Almeida AC,Bortolini LG,et al.Markers of diagnosis and treatment in 924 pregnancies with gestational diabetesmellitus.Arq Bras Endocrinolmetabol,2011,55:389-398.
2 Stothard KJ,Tennant PW,Bell R,et al.Maternal overweight and obesity and the risk of congenital anomalies: a systematic review andmeta-analysis.JAMA,2009,301: 636-650.
3王林琳,侯红瑛.妊娠期糖尿病研究进展.新医学,2009,40:271-273
4陈元元,陈丹青.妊娠期糖尿病孕妇体重指数变化与妊娠结局的关系.中国实用妇科与产科杂志,2010,26:119-121.
5 ma RM,Lao TT.Maternalmean arterial pressure and oral glucose tolerance test results.Relationship in normotensive women.J Reprodmed,2001,46:747-751.
6 maryam K,Bouzari Z,Basirat Z,et al.The comparison of insulin resistance frequency in patients with recurrent earlys pregnancy loss to normal individuals.BMC Res Notes,2012,9:133.
7 Phaloprakarn C,Tangjitgamol S.Impact of highmaternal hemoglobin at first antenatal visit on pregnancy outcomes: a cohort study.J Perinatmed,2008,36:115-119.

