放大胃镜对胃黏膜隆起病变定性诊断的临床研究*
曹 彬,胡宏艳,周永清,汤胜君,郜素琴,汪 洁,郭金枝,张元瑞,姜林昊
放大胃镜对胃黏膜隆起病变定性诊断的临床研究*
曹彬1,胡宏艳1,周永清2,汤胜君1,郜素琴1,汪洁1,郭金枝1,张元瑞1,姜林昊1
(安徽省铜陵市第四人民医院1.消化内科;2.病理科,安徽铜陵244000)
目的通过比较分析放大胃镜和普通胃镜下胃癌及癌前病变的胃黏膜病变的形态特征,评价放大胃镜对胃黏膜隆起病变定性诊断的临床价值。方法将2014年3月-2015年3月符合要求的291例患者分成两组。其中,148例行放大胃镜检查,观察胃小凹及微血管形态,指导靶向活检;143例行普通胃镜下的常规黏膜活检。结果放大胃镜组检出胃黏膜上皮内瘤变25例(16.9%),其中高级别瘤变1例(0.7%),早期胃癌5例,早期胃癌检出率3.4%,总的胃癌及癌前病变的检出率20.3%;与普通胃镜组比较差异具有统计学意义(P<0.05);癌变胃小凹分型为Ⅲ、Ⅳ、Ⅴ型;微血管形态主要为C型和D型。结论放大胃镜有助于发现早期胃癌及癌前病变。
放大胃镜;微黏膜相;早期胃癌;癌前病变;隆起病变
胃黏膜隆起病变在临床工作中很常见,主要类型有息肉、息肉样隆起、丘疹样隆起、黄(白)斑样微隆起和不规则隆起。其中,有良性(慢性炎)、有癌前病变(肠化、上皮内瘤变和腺瘤等)、也有恶性(早期胃癌或淋巴瘤),凭借普通胃镜很难进行鉴别诊断,即使同时进行组织病理学检查有时亦难定性。放大胃镜能将局部病灶放大80~400倍,以直接或借助电子染色和化学染色技术观察胃黏膜的微细结构,通过寻找不同类型隆起病变表面微细结构的变化特征,同时在表面结构最具病变可疑的部位活检(靶向活检),可较准确得出隆起性病变的定性诊断。
1 资料与方法
1.1一般资料
选取本院2014年3月-2015年3月胃镜检查的患者共291例。放大胃镜组148例,男85例,女63例;年龄22~77岁,平均(52.1±12.3)岁;普通胃镜组143例,男58例,女85例;年龄25~78岁,平均(55.1±11.4)岁。对普通胃镜检查发现的胃黏膜隆起病变患者,愿意继续选择放大胃镜检查者进入实验组,不愿意继续接受放大胃镜检查者进入对照组,两组均剔除有明显胃恶性病灶者。无论实验组或对照组均在病灶取活检送病理检查,实验组要详细描述病变黏膜的胃小凹及微血管形态。
1.2方法
1.2.1设备与器材普通胃镜采用Fujinon EC-4400型电子胃镜、放大胃镜采用Fujinon EG-590ZW型高清胃镜,以及配套设备;病理科相关实验室采用德国产RM2235-LEICA切片机、奥林巴斯BX显微镜及病理图文系统等。
1.2.2放大胃镜操作方法术前5 min受检者口服祛泡剂,左侧卧位,放大胃镜头端安装透明帽,常规进镜,依次观察食管-贲门-胃底-胃体-胃窦-幽门-十二指肠,再退镜至胃窦,倒镜观察胃角-胃体小弯-胃底-贲门,发现黏膜隆起病变后,局部冲洗黏膜面,对准病灶黏膜,调焦放大胃镜至300~400倍,仔细观察胃小凹和黏膜微血管情况,并进行电子染色,采集彩色照片。观察结束后调焦放大胃镜到60倍(该镜的最小倍数),对以上观察到的可疑病灶处(胃小凹不规则或破损或微血管紊乱)活检2~3块,送病理。
1.2.3病理诊断方法所选病例标本均以4%中性甲醛缓冲溶液固定,常规脱水,石蜡包埋切片,苏木精伊红(HE)染色。按照2010年版消化系统肿瘤WHO分类诊断[1],常规诊断中少数低分化癌病例,均行CKpan和LCA免疫组织化学标记确诊。
1.3诊断标准
1.3.1入选及剔除标准入选标准:①同1天由主治医师以上内镜医生操作并诊断的“息肉、息肉样隆起、丘疹样隆起、黄(白)斑样微隆起和不规则隆起”患者,继续接受放大胃镜检查者进入实验组,其余归入对照组;②有完整的疾病信息登记,且病理报告完善;③年龄在18周岁以上者。剔除标准:①凡有呕血或黑便者;②明显消瘦且有消化性溃疡病史者;③胃镜发现胃恶性病灶者-如火山口样隆起、皮革袋胃征象;④隆起病灶伴有明显溃疡者;⑤病理诊断单纯腺瘤者。
1.3.2放大胃镜诊断标准胃小凹分型标准(TANAKA分型[2]):Ⅰ型:圆形(大小形态均匀);Ⅱ型:细条状(或裂隙状);Ⅲ型:脑回形(或绒毛状);Ⅳ型:不规则形;Ⅴ型:结构紊乱或破坏。微血管分类标准(本组拟定):A型:微血管走向及粗细规则+有毛细血管网;B型:微血管走向及粗细规则+无毛细血管网;C型:微血管紊乱或中断+有毛细血管网;D型:微血管紊乱或中断+无毛细血管网。
1.3.3病理诊断标准参照文献[3]。
1.4统计学方法
采用SPSS 19.0软件进行数据处理与分析,组间显著性检验和组内占比采用χ2检验,对于等级资料,采用多组单向有序秩和检验,P<0.05为差异具有统计学意义。
2 结果
2.1放大胃镜组与普通胃镜组检出结果的比较
放大胃镜组胃黏膜慢性炎71例,肠上皮化生47例(31.8%),上皮内瘤变25例(16.9%)。其中,低级别上皮内瘤变24例(16.2%),高级别上皮内瘤变1例(0.7%),早期胃癌5例,早期胃癌检出率3.4%,总的胃癌及癌前病变检出率为20.3%。普通胃镜组胃黏膜慢性炎96例,肠上皮化生38例(26.6%),低级别上皮内瘤变9例(6.3%),没有检出高级别上皮内瘤变及早期胃癌。胃黏膜慢性炎及低级别上皮内瘤变率在两组的差异具有统计学意义(P<0.05)。见表1。
2.2胃小凹分型、微血管形态和放大胃镜诊断及病理诊断的相互关系
Ⅰ型胃小凹多见于胃黏膜慢性炎症(60.0%)及肠上皮化生(40.0%),Ⅱ型胃小凹除慢性炎外,另见31.1%的肠上皮化生,19.7%的上皮内瘤变。Ⅲ、Ⅳ和Ⅴ型胃小凹主要为肠上皮化生、低级别上皮内瘤变及早期胃癌,见附图。微血管形态A型和B型中,组织病理类型主要为黏膜慢性炎和肠上皮化生,而早期胃癌和上皮内瘤变主要见于C型和D型微血管形态。见表2和3。
2.3胃微黏膜相与放大胃镜诊断及病理诊断的关系
实验组148例出现微黏膜相形式18种,比较集中表现形式有8种。见表4。它们与胃镜诊断和病理诊断相关性比较均有统计学意义,按照占比进行χ2检验。胃镜诊断:n=42,χ2=100.09,P=0.005;病理诊断:n=56,χ2=81.17,P=0.025。
2.4胃小凹分型、微血管形态与Hp感染的关系
胃小凹分型与幽门螺旋杆菌(helicobacter pylori,Hp)感染情况经单向有序秩和检验,结果提示差异无统计学意义。微血管形态分型与Hp感染情况经单向有序秩和检验,结果提示不同微血管形态分型中,Hp感染情况差异有统计学意义,H=8.692,P= 0.025。见表5。

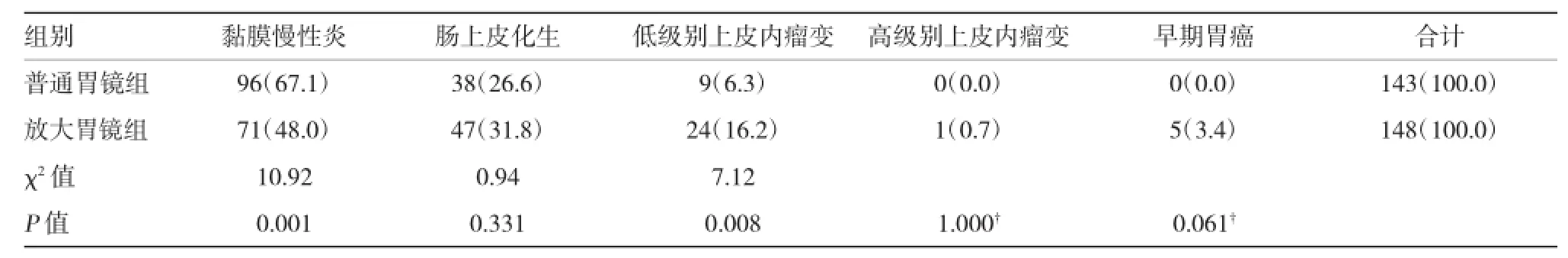
表1 两组癌前病变及胃癌总例数的对照比较例(%)

表2 病理诊断与胃小凹及微血管分型的关联性分析例(%)

表3 胃镜诊断与胃小凹及微血管分型的关联性分析例(%)

表4放大胃镜微黏膜相与胃镜诊断及病理诊断的关联性分析例

表5 Hp感染与胃小凹分型及微血管形态的关联性分析例(%)
3 讨论
3.1两组早期胃癌及癌前病变检出情况和病理诊断结果的比较
胃黏膜分子生物学与形态学改变是胃部疾病发生、发展与诊断的基础,黏膜的良性病变有可能转化为恶性病变[3-5]。胃黏膜上皮内瘤变(异型增生)作为胃癌的癌前病变已得到公认,而胃癌的诊断,内镜检查一直是最直接、准确的方法。目前普通胃镜作为诊断早期胃癌最常用最有效的方法,仍有1.0%~9.0%的假阴性率,由此导致胃癌诊断的延迟[6]。当胃黏膜发生病变时,首先发生变化的是胃小凹形态,在不同病理情况下胃小凹形态结构有一定的改变,而普通胃镜下难以观察到胃小凹的形态改变[7]。只有通过可以对分辨率进行数十倍及数百倍放大的新型内镜才能实现对胃小凹形态的观察。
本研究通过放大胃镜观察隆起病变的胃小凹形态、微血管(集合静脉和毛细血管网)的改变,并指导镜下活检,明显提高了早期胃癌和癌前病变的检出率[5,8]。本研究结果发现上皮内瘤变检出率16.9%,早期胃癌检出率3.4%,总的胃癌及癌前病变检出率为20.3%;虽低于发达国家水平[3-4],但远高于普通胃镜组(P<0.05)。
3.2胃小凹分型与放大胃镜诊断及病理诊断的关系
放大胃镜用于诊断早期胃癌的目的主要是判断病变的良恶性、区分其组织学类型以及判断恶性病变的浸润深度和广度[9]。由于黏膜的癌变一般是在有炎症浸润的基础上发生的,而炎症本身对胃黏膜的微细形态有一定的影响,所以有时要想判断出癌变的部位及界限是比较困难的。TANAKA认为在小凹未被破坏消失的情况下,乳头状早期胃癌常为红色病灶及不规则的C型小凹;高分化腺癌的特征为细条纹状背景萎缩的胃黏膜,粗糙,呈Ⅲ型;中分化管状腺癌的小凹与周围相似,不易鉴别;而印戒细胞癌和低分化腺癌不形成明显的腺管状外观,其主要部位一般为糜烂性改变,小凹消失,周围可出现各种形态的Ⅳ型。本组检出的5例早期胃癌(其中1例印戒细胞癌和1例低分化腺癌)与此观点基本一致。本研究同时发现:胃息肉和隆起糜烂灶主要表现为Ⅱ、Ⅲ型胃小凹,黄(白)斑主要表现为Ⅲ、Ⅴ型胃小凹,不规则隆起不表现为Ⅱ型胃小凹;肠上皮化生、上皮内瘤变和早期胃癌主要表现Ⅲ、Ⅳ、Ⅴ型胃小凹,比较胃镜诊断结果、病理诊断结果与胃小凹分型的关系,有统计学意义(P<0.01和P<0.05)。
3.3微血管形态与放大胃镜诊断及病理诊断的关系
胃黏膜表层有毛细静脉丛,其环绕胃小凹的颈部并彼此汇合形成下行性集合小静脉,在黏膜固有层内垂直或略斜下行至黏膜肌层,注入黏膜下层的静脉丛,每根集合小静脉引流收集来自环绕60个胃小凹的毛细血管环的血流。胃体部黏膜的集合小静脉分布均匀规则,用普通胃镜观察时表现为无数均匀一致的小红点,改换放大内镜观察时,可见此类无数的红点实为呈海星状。胃黏膜发生病变时,不论是水肿糜烂还是占位挤压,必然表现为微血管的走向改变、粗细紊乱甚至中断[10-11],只有当肿瘤生长至进展期则表现除外。本研究证实:胃息肉和隆起糜烂灶的微血管以A型为主,黄(白斑)以C型为主,而不规则隆起以D型为主,结果差异有统计学意义(P<0.05);A型和B型中,组织病理类型主要为黏膜慢性炎和肠上皮化生,而早期胃癌及上皮内瘤变主要见于C型和D型微血管形态,差异有统计学意义(P<0.05)。
3.4Hp感染与胃微黏膜相的关系
Hp感染因细菌附着于胃黏膜表面,继之分泌毒素,胃黏膜出现局部破损,胃小凹及周围微血管均会发生相应变化[12-15]。本组由于样本偏小,Hp感染与胃小凹分型差异无统计学意义,但多集中在Ⅱ、Ⅲ、Ⅳ和Ⅴ型胃小凹,严重感染多对应于Ⅲ、Ⅳ和Ⅴ型胃小凹,这也间接证明Hp感染与胃癌及癌前病变存在某种关系;但Hp感染特别是严重感染(+++)都集中在C和D两型微血管形态中,结果差异有统计学意义(P<0.05)。
3.5放大胃镜微黏膜相与放大胃镜诊断及病理诊断的关联性
尽管胃小凹和微血管分别与胃镜诊断和病理诊断均有较密切的相关性,但具体到某一个患者总会表现为不同的微黏膜相,即既有胃小凹的表型又有微血管的表象,按照排列组合理论上存在如下20种组合形式的微黏膜相:Ⅰ+A、Ⅰ+B、Ⅰ+C、Ⅰ+D、Ⅱ+A、Ⅱ+B、Ⅱ+C、Ⅱ+D、Ⅲ+A、Ⅲ+B、Ⅲ+C、Ⅲ+D、Ⅳ+A、Ⅳ+B、Ⅳ+C、Ⅳ+D、Ⅴ+A、Ⅴ+B、Ⅴ+C和Ⅴ+D。在本组中“Ⅰ+C(下称ⅠC,如此类推)”和“ⅣB”未出现,这从理论上能够解释[16-18],即胃小凹规则完整的病灶不可能发生微血管的明显变化,反之亦然。本研究样本中出现最多的(5例以上)微黏膜相是ⅡA、ⅢA、ⅡD、ⅠA、ⅤD、ⅢC、ⅢD和ⅣC等8种;高级别上皮内瘤变及早期胃癌均表现为ⅢC、ⅢD、ⅣC和ⅣD 4种微黏膜相,差异有统计学意义(P<0.01和P<0.05)。这与房殿春等[12,19-20]指出的条纹状、网格状的小凹以及肿瘤血管的出现和集合静脉、真毛细血管网的破坏或消失为放大胃镜下早期胃癌的特征性改变相符合。
综上所述,放大胃镜诊断胃黏膜隆起病变临床价值较高,在放大300倍以上时,可直接通过观察(结合染色)胃小凹及微血管的表象提出初步诊断,回缩到60倍进行靶向活检,诊断准确性更进一步提高,较普通白光胃镜能明显提升早期胃癌及癌前病变的检出率。本组认为(诊断思路):①圆形、条状、脑回状等均匀有序的胃小凹且微血管存在,多为单纯慢性炎性病变,微黏膜相表现为ⅠA、ⅡA和ⅢA;②胃小凹有局部变化如缺失或不均,微血管有走向紊乱,多为慢性炎伴有肠上皮化生,微黏膜相表现为ⅢB、ⅣA和ⅣB;③胃小凹结构紊乱或明显破坏,微血管有走向紊乱或中断或缺失,多出现上皮内瘤变甚至早期胃癌,微黏膜相表现为ⅢC、ⅢD、ⅣC、ⅣD和ⅤD。
致谢:安徽医科大学胡传来教授及其研究生田朝勤同学,他们为本课题的统计处理做了大量工作。
[1]周晓军,樊祥山.解读2010年消化系统肿瘤WHO分类[J].临床与实验病理学杂志,2011,27(4):344-346.
[2]TANAKA K,TOYODA H,KADOWAKI S,et al.Features of early gastric cancer and gastric adenoma by enhanced-magnification endoscopy[J].Gastroenterol,2006,41(4):332-338.
[3]INAGAKI H,KUMKAWA T,NONAMI T,et al.Handassisted laparoscopic left lateral segmentectomy of the liver for hepatocellular cacinoma with cirrhosis[J].J Hepatobiliary Pancreat Surg,2003,10(4):295-298.
[4]NAKAYOSHI T,TAJIRI H,MATSUDA K,et al.Magnifying endoscopy combined with narrow band imaging system for early gastric cancer[J].Endscopy,2004,36(12):1080-1084.
[5]张静洁,孟宪梅,党彤,等.胃小凹形态及微血管变化联合PCNA,p53检测在胃癌前病变诊断中的应用[J].山东医药,2013,53(30):9-12.
[6]赖四海,陈小燕,吴建维,等.胃小凹毛细血管环形态改变对早期胃癌及癌前病变的诊断价值[J].中国医学工程,2013,21(8):23-24.
[7]李亚俊,陶伟,杨力.窄带成像及放大胃镜观察胃小凹形态改变对胃黏膜病变诊断价值的研究[J].宁夏医科大学学报.2012,33(12):1153-1155.
[8]严山,凌红,徐永成.胃癌前病变黏膜微细结构形态变化与组织学改变相关性研究[J].临床消化病杂志,2011,23(3):160-162.
[9]林香春,顾雁,李玉红,等.放大胃镜对幽门螺杆菌相关性胃炎的诊断价值[J].中国内镜杂志,2007,13(8):789-791.
[10]李增山,李清.2010年版消化系统肿瘤WHO分类解读[J].中华病理学杂志,2011,40(5):351-354.
[11]徐雷鸣,陈惠芳,李定国.对照比较放大染色胃镜与普通胃镜检查对胃癌及癌前病变的诊断价值[J].中国内镜杂志.2005,11(2):119-121.
[12]TSUJI S,DOYAMA H,YAMADA S,et al.Endoscopic submucosal dissection of a squamous cell carcinoma in situ in the anal canal diagnosed by magnifying endoscopy with narrow-band imaging[J].Gastroenterol,2014,7(3):233-237.
[13]樊锦河,钱俊波,臧宏,等.放大染色胃镜对早期胃癌及癌前病变的诊断价值[J].中国内镜杂志,2011,17(4):351-353.
[14]张莹,张斌,李长锋,等.放大内镜对幽门螺杆菌感染性胃炎诊断的实用性[J].中国实验诊断学,2009,13(11):1552-1554.
[15]陈星,刘变英,汪嵘,等.放大胃镜下根除幽门螺杆菌前后胃粘膜分型的变化[J].中华消化内镜杂志,2004,21(5):336-337.
[16]王青釭,于永征.高清晰放大胃镜对幽门螺杆菌感染治疗前后胃粘膜的观察[J].北京医学,2003,25(5):348-349.
[17]于永征,王青忖,于中麟,等.高清晰放大胃镜对幽门螺杆菌相关性胃炎胃粘膜表现的临床研究[J].中华消化内镜杂志,2002,19 (5):274-277.
[18]房殿春.放大胃镜在胃癌及癌前病变诊断中的应用[J].现代消化及介入诊疗,2005,10(3):146-148.
[19]黄昌明,陆俊.胃癌癌前病变的诊断和处理[J].中国实用外科杂志,2014,34(1):30-33.
[20]吕培华,彭琳,徐阳,等.染色放大胃镜结合肾上腺素对微血管病变的诊断价值[J].胃肠病学和肝病学杂志,2014,23(5):523-525.
(曾文军编辑)
Clinical research of magnification endoscopy for the qualitative diagnosis of uplift of gastric mucosa lesion*
Bin CAO1,Hong-yan HU1,Yong-qing ZHOU2,Sheng-jun TANG1,Su-qin GAO1,Jie WANG1,Jinzhi GUO1,Yuan-rui ZHANG1,Lin-hao JIANG1
(1.Department of Gastroenterology;2.Department of Pathology,the Fourth People's Hospital,Tongling,Anhui 244000 P.R.China)
【Objective】By comparing detection rates of gastric cancer and precancerous lesions between amplification gastroscope and ordinary gastroscope,analysis on amplification characteristics of micro-endoscopic gastric mucosa and laws,evaluate the clinic value of magnification endoscopy for the qualitative diagnosis of uplift of gastric mucosa lesion.【Methods】291 patients during March 2014 and March 2015 who met the requirements were randomly divided into two groups.Of these,148 patients were detected with magnification endoscopy to observe gastric pits form and guiding target biopsy.Their specimens were sent to pathologic examination;Other 143 patients were undertaken ordinary endoscopic mucosal biopsy.Their specimens were sent to histological examination.【Results】Magnification endoscopy group found 71 cases of mucosa chronic inflammation,47(31.8%)cases of intestinal metaplasia(31.8%),25(16.9%)cases of intraepithelial neoplasia(24 cases of low-level intraepithelial neoplasia,1 cases of high-level intraepithelial neoplasia),5 cases of early gastric cancer.Overall detection rate of gastric carcinoma and precancerous lesions was 20.3%;differences of mucosa chronic inflammation and lower-level intraepithelial neoplasia rate between two groups were statistically significant(P<0.05).Gastric pit of precancerous lesions were divided into typeⅲ,ⅳ,ⅴ;Cancerous gastric pit were divided into typeⅲ,ⅳ,ⅴ(P<0.01).In micro-vascular-type A and type B,histopathological types mainly in mucosa of chronic inflammation and intestinal metaplasia,early gastric carcinoma and intraepithelial neoplasia occurred in c-type and d-type vessels(P<0.05);Micro-mucous membrane phase rule prompt high-level intraepithelial neoplasia and early gastric cancer showedⅱc,ⅲd,ⅳc andⅳd the four micro-Mucosa(P<0.05).【Conclusions】Magnification endoscopy in the diagnosis of early gastric carcinoma and precancerous lesions is superior to general endoscopy,magnification endoscopy is helpful to diagnose early gastric cancer and precancerous lesions.Characteristics of gastric micro-mucosa is helpful to set a diagnostic criteria ofmagnifying endoscopy for uplift of gastric mucosa lesion.
收稿日期:2015-08-13
*基金项目:铜陵市卫生局医学科学研究基金(No:卫科研[2014]24号)
magnification endoscopy;gastric micro-mucosa;early gastric cancer;precancerous lesions;uplift of gastric mucosa lesion
R573.3;R735.2
A
1007-1989(2015)11-1138-06