血液系统恶性肿瘤患者化疗后合并中性粒细胞减少性肠炎的诊治研究
谢亚萍 钱申贤 施鹏飞 黄细莲 高大泉 陈况 刘利蓉 谭俊峰 徐颖
血液系统恶性肿瘤患者化疗后合并中性粒细胞减少性肠炎的诊治研究
谢亚萍 钱申贤 施鹏飞 黄细莲 高大泉 陈况 刘利蓉 谭俊峰 徐颖
目的 分析成人血液系统恶性肿瘤患者接受强烈化疗后中性粒细胞减少性肠炎(NE)的发生率、危险因素及预后情况。方法 收集2004至2013年接受化疗的1 804例血液系统恶性肿瘤患者,记录患者血常规、凝血检测和血液生化检测结果,并记录患者年龄、性别、原发病、既往化疗次数、既往化疗方案中是否使用阿糖胞苷、临床症状、肠壁厚度、中性粒细胞最低计数、中性粒细胞缺乏持续时间、NE的治疗方法和预后等,探讨NE起病诱因、临床特征、腹部B超特点、症状的预后意义及化疗药物对发病的影响等。结果 1 804例患者中226例(12.5%)化疗后合并NE,化疗后10~19d起病,中位起病时间为化疗后第14天。发生NE后26例患者死亡,病死率11.5%。化疗药物包括阿糖胞苷、临床症状≥4项、中性粒细胞缺乏持续超过7d以及B超下肠壁厚度≥10mm的患者病死率相对较高。结论 NE是接受强烈化疗的血液系统肿瘤患者的严重的并发症,发生NE后患者病死率较高。
血液系统恶性肿瘤 中性粒细胞减少性肠炎 化疗
中性粒细胞减少性肠炎(NE)是严重骨髓抑制和免疫抑制患者发生的小肠和大肠的透壁性炎症,最常见于化疗后骨髓抑制期患者,其他原因引起的中性粒细胞减少和(或)免疫缺陷患者如AIDS合并NE也有较多报道[1-4],更有少数恶性肿瘤患者以NE为首发表现[2]。对于血液系统恶性肿瘤患者,NE是一种危及生命的并发症,致死率较高,而目前国内外关于NE的研究大部分是病例报道或者回顾性分析,关于成人血液系统恶性肿瘤合并NE的报道则较少。笔者对我科收治的血液系统恶性肿瘤合并NE的患者进行回顾性分析,进一步探讨NE的起病诱因、临床特征、腹部B超特点、症状的预后意义及化疗药物对发病的影响,以期提高临床医师对该病的认识。
1 对象和方法
1.1 对象 2004年1月至2013年12月杭州市第一人民医院血液科接受化疗的血液系统恶性肿瘤患者共1 804例。所有患者基础疾病均为血液系统恶性肿瘤,其中急性髓细胞白血病(AML)109例,急性淋巴细胞白血病(ALL)35例,非霍奇金淋巴瘤(NHL)37例,多发性骨髓瘤(MM)18例,骨髓增生异常综合征(MDS)难治性伴原始细胞增多转变型(RAEB-Ⅱ)27例。其中合并NE的患者共226例,男89例,女137例;年龄15~82岁,中位年龄47岁。
1.2 NE定义和诊断标准 外周血中性粒细胞绝对数<500/mm3定义为中性粒细胞缺乏,单次体温>38.3℃或体温≥38.0℃持续超过1h定义为发热。NE诊断标准参照Gorschlter等[5]报道的标准:中性粒细胞减少,同时出现感染性发热、腹部感染相关症状(如肠痉挛、腹痛、腹胀、腹泻、消化道出血等),腹部影像学检查提示肠壁厚度≥4mm,并排除其他诊断如难辨梭菌相关性结肠炎、移植物抗宿主病或其他腹部疾病。肠壁厚度根据腹部B超或CT检查结果分为:轻度(4~6mm)、中度(7~9mm)和重度(≥10mm)。
1.3 评估方法 收集并记录患者的基础情况:性别、年龄、基础疾病、接受化疗次数、化疗方案,同时记录NE相关临床症状(腹痛、腹泻、腹胀、发热、呕吐及消化道出血等)。实验室检测包括每周2~3次血常规检查评估中性粒细胞减少的程度及其持续时间;每周2次复查凝血及血液生化检测,包括肝肾功能和血液微生物培养;每周1次腹部B超或CT检查测定肠壁厚度。分析上述数据与患者死亡的相关性。
1.4 统计学处理 采用SPSS 19.0统计软件,计数资料组间比较采用χ2检验。
2 结果
2.1 血液系统恶性肿瘤患者并发NE的临床特征及预后情况 1 804例患者中共226例在化疗期间并发NE,发病率为12.5%,其中AML患者化疗后并发NE的概率最高,其次是ALL和MDS(RAEB-Ⅱ)患者,NHL患者并发NE的概率最低,见表1。NE起病于患者化疗后10~ 19d,中位起病时间为化疗后第14天,最常见的临床症状包括腹痛、腹泻、腹胀、发热、呕吐及消化道出血。NE治疗时间5~52d,中位治疗时间17d,其中26例患者治疗无效死亡,病死率11.5%。5例(2.2%)患者因为内科治疗疗效欠佳或发生急性肠穿孔而接受外科手术治疗,其中2例(40.0%)死亡。
2.2 血液系统恶性肿瘤患者并发NE预后相关因素分析 化疗后中性粒细胞减少持续时间>7d组患者病死率明显高于中性粒细胞减少持续时间≤7d组患者;影像学检查发现肠壁重度增厚组患者病死率明显高于轻度组及中度组;前期化疗使用含阿糖胞苷组患者病死率则高于未使用阿糖胞苷组患者(均P<0.05)。而不同年龄、性别、中性粒细胞计数、接受化疗次数、基础疾病类型的患者间比较,病死率均无统计学差异(均P>0.05)。进一步分析临床症状发现,伴有腹胀的患者病死率高于无腹胀患者(P<0.05),而有无出现腹痛、腹泻、发热、呕吐及消化道出血的患者间比较,病死率均无统计学差异(均P>0.05),见表2。但同时存在≥4项上述症状的患者病死率(30.8%)高于仅出现1~3项症状的患者(10.3%),比较有统计学差异(P<0.05)。

表1 不同类型血液系统恶性肿瘤并发NE情况比较
3 讨论
NE是恶性肿瘤患者化疗后中性粒细胞缺乏期最常见的腹腔感染,在恶性肿瘤放化疗患者中的发病率远远高于非恶性肿瘤人群。NE的诊断标准基于患者的临床症状和影像学检查,临床症状包括发热、腹痛、腹泻、呕吐、消化道出血,影像学检查则提示肠壁增厚[5]。NE病因尚不清楚,但目前研究认为可能与以下几点有关:(1)中性粒细胞减少本身就是NE发病的一个重要因素,肠道微生物侵入局部肠壁组织引起炎症反应时,中性粒细胞减少导致保护性免疫应答反应存在缺陷;(2)细胞毒药物或放疗对肠黏膜的直接损伤,以及肠壁细胞修复功能的减弱;(3)白血病或淋巴瘤等肿瘤细胞对局部肠壁的浸润;(4)严重血小板减少导致肠壁出血;(5)肠道内细菌移位,尤其容易发生在住院患者使用广谱抗细菌或抗真菌药物后[6]。
目前国内极少有关于成人血液系统恶性肿瘤患者合并NE的相关报道,在本单中心临床回顾性分析中,接受化疗后的血液系统恶性肿瘤患者并发NE的发病率为12.5%,高于Gorschlütter等[5]研究报道的成人恶性肿瘤患者NE的发病率5.3%,这与血液系统肿瘤化疗方案通常强度较大,骨髓抑制作用强于实体肿瘤化疗方案有关。而且阿糖胞苷在血液系统恶性肿瘤的化疗中广泛应用,有研究报道阿糖胞苷是与NE发病关系最为密切的化疗药物[5]。不同的疾病类型中,AML患者化疗后并发NE的概率最高(20.5%),与文献报道基本接近[1,7-9]。可能与以下机制相关:患者免疫功能缺陷导致黏膜屏障防御功能下降;白血病细胞直接浸润肠壁引起黏膜溃疡导致局部出血、穿孔;白血病导致的骨髓造血异常及高强度化疗引起的持续性粒细胞缺乏;阿糖胞苷、甲氨蝶呤等化疗药物对肠黏膜的直接损伤[10-12]。
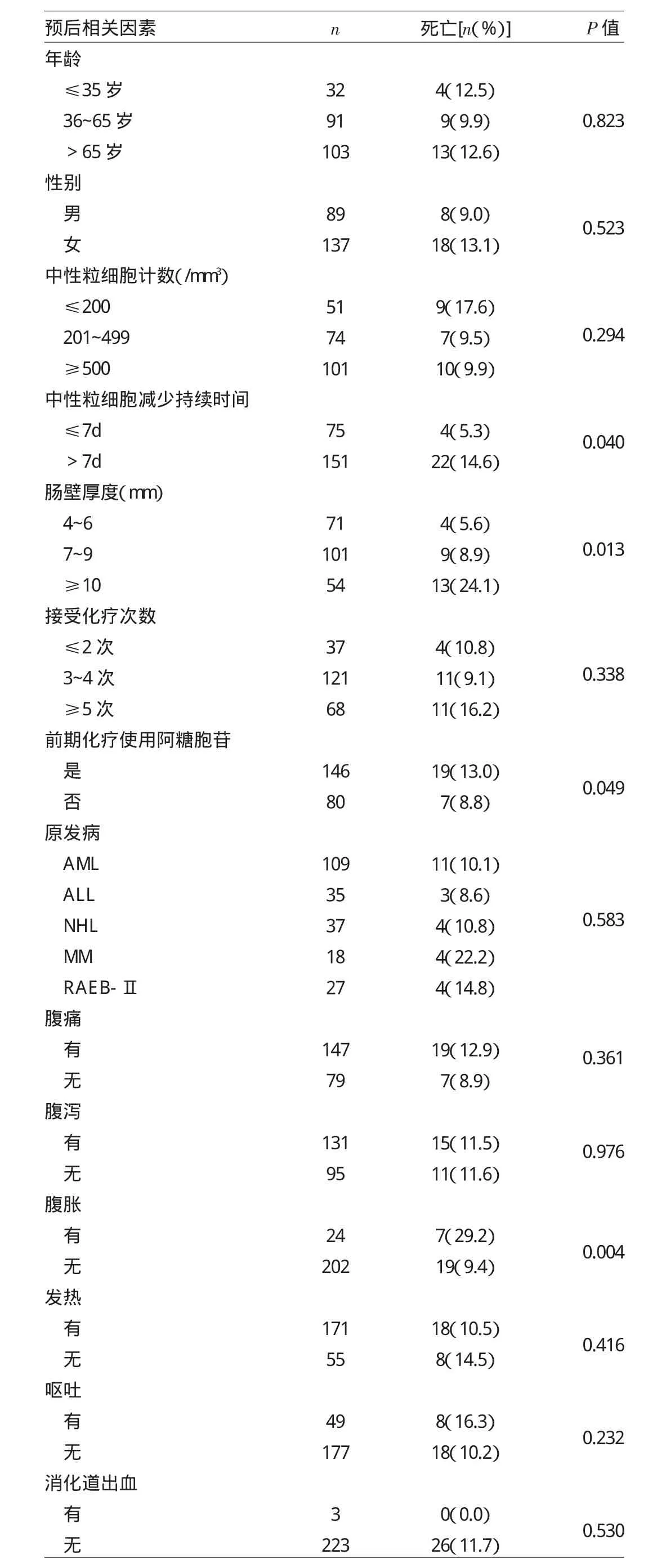
表2 血液系统恶性肿瘤患者并发NE预后相关因素分析
文献报道严重NE相关病死率为50.0%~100.0%,患者主要死因为其并发症如肠穿孔、难以纠正的肠出血或败血症等[5,13-14],因此早期诊断对改善患者预后有重要意义。随着现代影像学技术的进展,高分辨超声或CT对腹部病灶检查的精确性逐渐提高,使得NE的鉴别诊断及早期诊断率进一步提高[15-16];其次,床边腹部B超的普及使得NE患者能够得到更早期的诊断[17]。本研究中NE患者病死率仅11.5%,这可能与评估病情危险因素时充分考虑患者的临床表现及肠壁厚度有关[18]。而且由于得到及时的诊断和治疗,本研究中大部分患者病情均为轻度或中度,因此保守治疗的成功率通常较高。本研究还发现,既往化疗采用含阿糖胞苷方案的患者病死率高于未使用阿糖胞苷者,与文献报道基本一致[9-11,19],可能的原因为使用阿糖胞苷化疗的多为AML患者,AML患者并发NE的概率相对较高;而联合阿糖胞苷的化疗方案通常骨髓抑制作用较强;阿糖胞苷还能直接导致胃肠道黏膜损伤,减弱其修复功能[5,20]。
NE病变部位包括空肠、回肠、结肠,甚至可能涉及全消化道,临床症状缺乏特异性,主要为发热、腹痛、腹胀、腹泻、便血、呕吐等非特异性症状,化疗后患者出现发热、腹痛、腹泻三联征即应考虑NE的可能[5]。本研究中血液系统恶性肿瘤患者化疗后合并NE时常见的临床症状也是腹痛、腹泻和发热,尤其以腹痛最常见,这与其他文献报道一致[1,8-9]。腹胀发生率仅10.6%,但出现腹胀的患者预后较差,腹胀患者病死率增高的原因是腹胀通常提示存在腹膜炎或肠穿孔[19]。本研究结果还提示,如出现≥4项NE相关临床症状往往提示病情复杂,患者病死率较高。通过腹部B超或CT检查发现如肠壁厚度超过10mm,则提示肠道病变严重[21],患者病死率也明显增高。根据外周血中性粒细胞绝对计数,将患者分为3组:≤200/mm3、201~499/mm3和≥500/mm3组,≤200/mm3组患者的病死率较高,但与其他两组相比无统计学差异。而随着中性粒细胞缺乏期的延长,由于细胞免疫功能缺乏,病原菌相对复杂,感染部位不易局限,感染的症状和体征常不典型、不明显,往往以发热为唯一症状,不利于早期诊治[22],故中性粒细胞缺乏持续时间超过7d则提示不良预后,患者病死率明显增加。
NE是血液系统恶性肿瘤患者诊治期间一少见而严重的并发症,及时行腹部超声检查有利于患者得到早期诊断和治疗,可使大部分患者避免手术治疗。在本研究中,接受含阿糖胞苷化疗的患者NE发病率及病死率均相对偏高,提示NE与部分化疗药物的特性相关,但其中的具体机制仍需要进一步深入研究。
[1] Mc Carville M B,Adelman C S,Li C,et al.Typhlitis in childhood cancer[J].Cancer,2005,104(2):380-387.
[2] Schlatter M,Snyder K,Freyer D.Successful nonoperative management of typhlitis in pediatric oncology patients[J].J Pediatr Surg,2002,37(8):1151-1155.
[3] Mc Carville M B,Thompson J,Li C,et al.Significance of appendiceal thickening in association with typhlitis in pediatric oncology patients[J].Pediatr Radiol,2004,34(3):245-249.
[4] Davila M l.Neutropenic enterocolitis[J].Curr Treat Options Gastroenterol,2006,9(3):249-255.
[5] Gorschlüter M,Mey U,Strehl J,et al.Neutropenic enterocolitis in adults:systematic analysis of evidence quality[J].Eur J Haematol,2005,75(1):1-13.
[6] Gomez L,Martino R,Rolston K V.Neutropenic enterocolitis: spectrum of the disease and comparison of definite and possible cases[J].Clin In fect Dis,1998,27(4):695-699.
[7] Katz J A,Wagner M l,Gresik M V,et al.Typhlitis.An 18-year experience and postmortem review[J].Cancer,1990,65(4):1041-1047.
[8] Baerg J,Murphy J J,Anderson R,et al.Neutropenic enteropathy:a 10-year review[J].J Pediatr Surg,1999,34(7):1068-1071.
[9] LiK,Zheng S,Dong K,et al.Diagnosis and outcome ofneutropenic enterocolitis:experience in a single tertiary pediatric surgical center in China[J].Pediatr Surg Int,2011,27(11):1191-1195.
[10] Colovic N,Rajic Z,Sretenovic M,et al.Neutropenic enterocolitis in acute myeloid leukemia[J].Acta Chir Iugosl,2004,51(2):127-131.
[11] Gil L,Pop lawski D,Mol A,et al.Neutropenic enterocolitis after high-dose chemotherapy and autologous stem cell transplantation:incidence,risk factors,and outcome[J].Transpl Infect Dis,2013,15(1):1-7.
[12] Vehreschild M J,Weitershagen D,Biehl L M,et al.Clostridium difficile infection in patients with acute myelogenous leukemia and in patients undergoing allogeneic stem cell transplantation: epidemiology and risk factor analysis[J].Biol Blood Marrow Transplant,2014,20(6):823-828.
[13] Nesher L,Rolston K V.Neutropenic enterocolitis,a growing concern in the era of widespread use of aggressive chemotherapy[J].Clin In fect Dis,2013,56(5):711-717.
[14] Wade D S,Nava H R,Doug lass H O Jr.Neutropenic enterocolitis.Clinical diagnosis and treatment[J].Cancer,1992,69(1):17-23.
[15] Cronin C G,O'Connor M,Lohan D G,et al.Imaging of the gastrointestinal complications of systemic chemotherapy[J].Clin Radiol,2009,64(7):724-733.
[16] Dietrich C F.Significance of abdominal ultrasound in inflammatory bowel disease[J].Dig Dis,2009,27(4):482-493.
[17] Picardi M,Camera A,Pane F,et a l.Improved management of neutropenic enterocolitis using early ultrasound scan and vigorous medical treatment[J].Clin Infect Dis,2007,45(3):403-404.
[18] Cartoni C,Dragoni F,Micozzi A,et a l.Neutropenic enterocolitisin patients with acute leukemia:prognostic significance of bowel wall thickening detected by ultrasonography[J].J Clin Oncol,2001,19(3):756-761.
[19] Rizzatti M,Brandalise S R,de Azevedo A C,et al.Neutropenic enterocolitis in children and young adults with cancer:prognostic value of clinical and image findings[J].Pediatr Hematol Oncol,2010,27(6):462-470.
[20] 周海霞,李原,阮积晨,等.大剂量阿糖胞苷治疗儿童白血病的不良反应防治[J].浙江医学,2005,27(4):299-300.
[21] Cartoni C,Dragoni F,Micozzi A,et al.Neutropenic enterocolitis in patients with acute leukemia:prognostic significance of bowel wall thickening detected by ultrasonography[J].J Clin Oncol,2001,19(3):756-761.
[22] 张荣莉,韩明哲.中性粒细胞缺乏伴发热血液病患者感染治疗指南解读[J].中国循证医学杂志,2015,15(7):764-766.
(本文编辑:胥昀)
《浙江医学》对图表的要求
稿件中若有图表,分别按其在正文中出现的先后次序连续编码。每幅图应冠有图题。说明性的文字应置于图下方注释中,并在注释中标明图表中使用的全部非公知公用的缩写。线条图应墨绘在白纸上,高宽比例以5∶7为宜。以计算机制图者应提供激光打印图样。照片图要求有良好的清晰度和对比度;图中需标注的符号(包括箭头)请用另纸标上,不要直接写在照片上。每幅图的背面应贴上标签,注明图号、方向及作者姓名。若刊用人像,应征得本人的书面同意,或遮盖其能被辨认出系何人的部分。大体标本照片在图内应有尺度标记。病理照片要求注明染色方法和放大倍数。图表中如有引自他刊者,应注明出处。电子版投稿中图片建议采用JPG格式。表格建议采用三横线表(顶线、表头线、底线),如遇有合计和统计学处理内容(如t值、P值等),则在此行上面加一条分界横线;表内数据要求同一指标有效位数一致,一般按标准差的1/3确定有效位数。
本刊编辑部
Neutropenic enterocolitis in adult patients with hematological malignancy after intensive chemotherapy
XIE Yaping,QIAN Shenqian, SHI Pengfei,et al.Department of Hematology,Hangzhou First People's Hospital,Hangzhou 310006,China
Hematological malignancy Neutropenic enterocolitis Chemotherapy
2015-04-08)
2014年浙江省重大科技专项社会发展项目(2014C03042-2)
310006杭州市第一人民医院血液科
钱申贤,E-mail:sxqian@hotmail.com
【 Abstract】 Objective To review the clinical features,risk factors and outcome of neutropenic enterocolitis(NE)in adult patients with hematological malignancy after intensive chemotherapy. Methods The medical records of 226 adult patients with hematological malignancy and neutropenic enterocolitis receiving intensive chemotherapy from 2004 to 2013 were reviewed.NE was diagnosed based on the symptoms of neutropenic fever,abdominal pain and/or diarrhea,and bowel wall thickening≥4mm on a bdominalsonography or CT.Results Among 1804 patients with hematological malignancy NE was diagnosed in 226 cases (12.5%),the median onset time was 14 days(10~19)after chemotherapy,with a death rate of 11.5%.Previous therapy with cytarabine,the clinical findings of 4 or more symptoms,the duration of neutropenia>7 days,and an intestinal wall thickness≥10 mm on ultrasonography were associated with case fatality. Conclusion Neutropenic enterocolitis is a rare but severe complication in patients with hematological malignancy undergoing intensive chemotherapy.

