天疱疮和类天疱疮患者发生糖皮质激素诱导性糖尿病的风险和危险因素分析
孙祖凤 顾宁琰 周敏 温志华 陈京京 姚煦
·论著·
天疱疮和类天疱疮患者发生糖皮质激素诱导性糖尿病的风险和危险因素分析
孙祖凤 顾宁琰 周敏 温志华 陈京京 姚煦
目的探讨天疱疮和类天疱疮患者糖皮质激素诱导性糖尿病(GDM)的发生情况和相关危险因素。方法收集2011年12月至2013年1月接受糖皮质激素(激素)治疗的天疱疮和类天疱疮住院患者,比较发生GDM和未发生GDM两组患者的年龄、性别、体质指数(BMI)、病理类型、糖皮质激素的起始剂量、日激素最大剂量、糖尿病家族史、免疫抑制剂治疗等因素的差异。组间比较采用独立样本t检验,应用χ2检验和Fisher确切概率法对计数资料进行分析;用Logistic回归模型进行危险因素分析。结果经糖皮质激素治疗的68例天疱疮和类天疱疮患者中,26例(38.2%)发生了GDM。在发生和未发生糖尿病两组患者间进行单因素分析,结果显示:激素起始量(P<0.05;OR1.023;95%CI1.002~1.044)、日激素最大剂量(P<0.01;OR1.037;95%CI1.013~1.062)、激素治疗时间(P< 0.05;OR1.143;95%CI1.028~ 1.271)、BMI(P< 0.01;OR1.265;95%CI1.080~1.481)、地塞米松使用(P<0.01;OR6.0;95%CI1.887~19.076)是天疱疮和类天疱疮患者发生GDM的危险因素。多因素Logistic回归分析显示:BMI(P<0.05;OR1.223;95%CI1.017~1.471)和日激素最大剂量(P<0.05;OR1.037;95%CI1.009~1.065)是GDM发生的独立危险因素。结论38.2%的天疱疮和类天疱疮患者经糖皮质激素治疗后发生了GDM,BMI和日激素最大剂量可能是GDM发生的独立危险因素。
天疱疮;类天疱疮,大疱性;糖皮质激素;糖尿病
作者单位:210042南京,中国医学科学院北京协和医学院皮肤病研究所
糖皮质激素(简称激素)诱导性糖尿病(glucocorticoid-induced diabetes mellitus,GDM)作为一种特殊类型糖尿病,主要由于内源性肾上腺皮质类固醇分泌增多或外源性激素应用所导致的一种继发性糖尿病。随着激素在多种疾病中的广泛运用,GDM的发生率不断上升。研究发现,经激素治疗的系统性红斑狼疮、类风湿关节炎、原发性肾小球疾病患者GDM的发生率分别为12.6%[1],8.8%[2]和40.0%[3]。天疱疮和类天疱疮属于自身免疫性大疱性疾病,激素是治疗的首选,但对于天疱疮和类天疱疮患者使用激素所致GDM的发生率及相关因素,文献报道尚不多。我们报道68例天疱疮或类天疱疮患者在激素治疗后发生GDM的情况。
对象与方法
一、对象
为确保资料的准确性和完整性,本研究选取自2011年12月至2013年1月期间在中国医学科学院皮肤病医院住院患者78例,均经临床、病理和(或)直接免疫荧光确诊为天疱疮和大疱性类天疱疮。入选标准:①确诊为天疱疮或类天疱疮,住院期间接受激素治疗;②既往无糖尿病史,激素治疗前血糖正常;③治疗期间有血糖、血脂、血压等监测。排除标准:①因病情较轻未用激素治疗;②合并严重内科疾病中途终止治疗;③激素治疗前有血糖升高或糖尿病史;④治疗过程中未监测血糖。经过筛选和审核,10例患者被排除,68例患者入选,其中男43例(63.2%),女25例(36.8%),年龄16~ 77岁,平均(55.36±2.38)岁。所有患者均接受激素治疗,激素类型包括泼尼松、泼尼松龙、地塞米松、氢化可的松等,为了研究方便将它们统一换算成泼尼松剂量,30.9%患者在泼尼松或泼尼松龙治疗期间因病情控制不佳而改用地塞米松和(或)丙种球蛋白静脉滴注。为了减少激素用量和相关副作用,85.3%患者同时接受一种或多种免疫抑制剂(吗替麦考酚酯、环磷酰胺、硫唑嘌呤、甲氨蝶呤、雷公藤等)治疗。利用Excel表格记录所有患者姓名、年龄、性别、身高、体重、体质指数(BMI)、激素治疗情况、免疫抑制剂的使用、合并疾病(高血压、高血脂等)、激素治疗前后血糖监测情况等。
二、GDM的诊断
由于GDM有其自身特点如起病快,病情相对较轻,多数患者没有明显的糖尿病症状;血糖特点主要以餐后血糖升高为主,若激素剂量过大(>30mg/d)或每日多次给药将会引起空腹血糖升高[4]。本研究中将至少两次空腹血糖≥7.0 mmol/L,和(或)餐后2 h血糖≥11.1 mmol/L作为GDM诊断标准[5]。
三、统计学方法
所有数据采用SPSS18.0软件进行统计分析。正态分布计量资料以±s表示,组间比较采用独立样本t检验,应用χ2检验和Fisher确切概率法对计数资料进行分析;用Logistic回归模型进行危险因素分析;P<0.05为差异有统计学意义。
结 果
一、一般资料
68例入选患者中26例经激素治疗后发生GDM,其中男17例(65.4%),女9例(34.6%),平均年龄(55.23±2.45)岁;未发生GDM组男26例(61.9%),女16例(38.1%),平均年龄(55.40± 2.32)岁;两组间年龄和性别差异均无统计学意义(P>0.05)。病程、病理类型、免疫抑制剂的使用、高脂血症、糖尿病家族史在两组间比较差异均无统计学意义,而BMI、高血压、激素起始剂量、日激素最大剂量、激素治疗时间及地塞米松的使用在两组间差异有统计学意义(表1)。
二、天疱疮和类天疱疮患者激素治疗后发生GDM临床特点和治疗
26例在激素治疗过程中血糖升高且确诊为GDM,6例临床上有明显口干、多饮、多尿表现,有典型“三多一少”症状者1例。尿糖阳性(+~+++)11例,无1例患者尿酮体阳性。其中9例患者仅通过饮食、运动控制血糖,血糖控制不理想(指空腹及餐后血糖平均在10 mmol/L以上),4例单独予胰岛素治疗,5例在胰岛素治疗基础上加二甲双胍和(或)阿卡波糖,8例单纯口服一种或两种降糖药物治疗,通过胰岛素或口服降糖药物或药物联合胰岛素治疗的患者,血糖水平控制较理想。
三、GDM相关因素分析
表2显示,BMI、激素起始量、日激素最大剂量、激素治疗时间及地塞米松使用是天疱疮或类天疱疮患者发生GDM的危险因素。调整年龄、性别因素影响后,仅日激素最大剂量(P<0.05;OR1.037;95%CI1.009~1.065)和BMI(P<0.05;OR1.223;95%CI1.017~1.471)与GDM的发生显著相关。
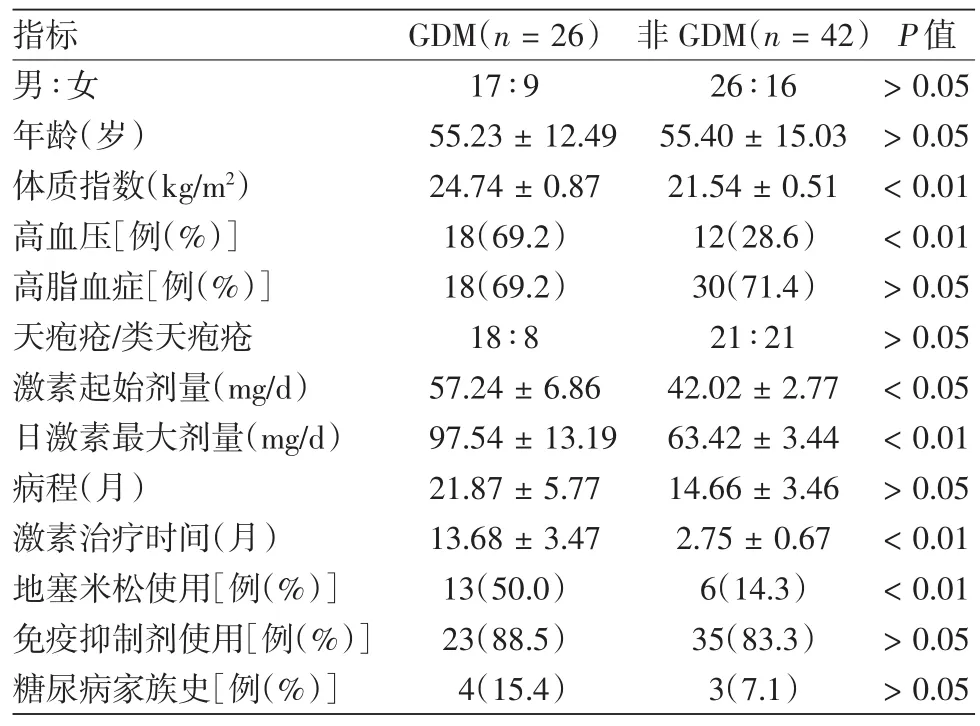
表1 临床资料在糖皮质激素诱导性糖尿病(GDM)与非GDM患者之间的比较
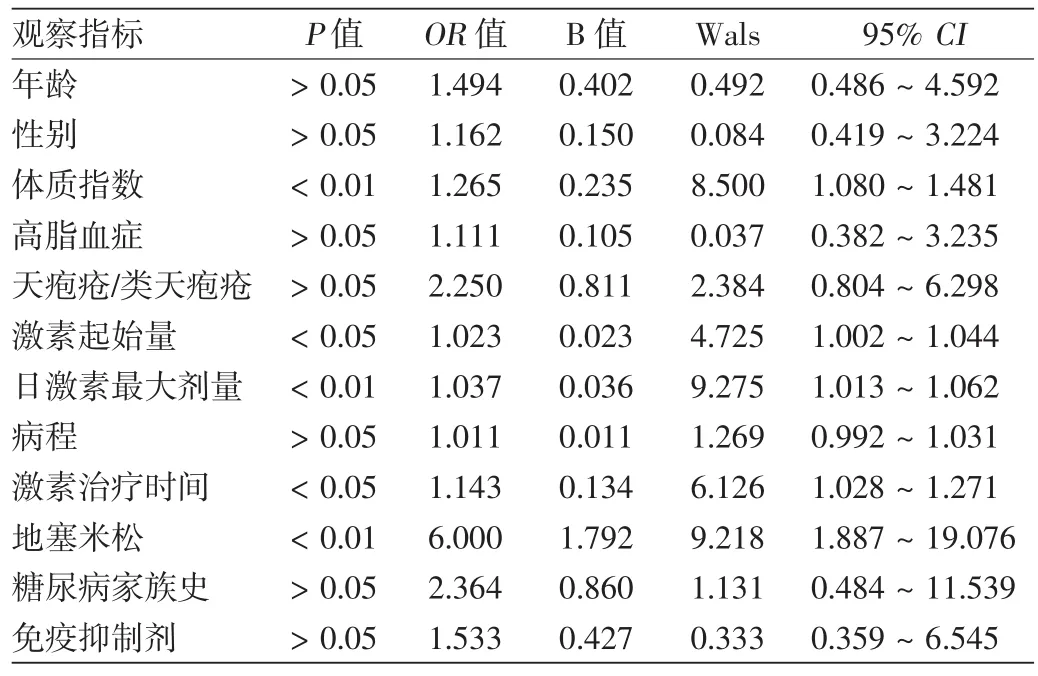
表2 单因素Logistic回归分析发生糖皮质激素诱导性糖尿病的相关因素
讨 论
我们研究发现,68例天疱疮或类天疱疮患者经激素治疗过程中有26例患者(38.2%)发生GDM,日激素最大剂量和BMI是GDM发生的独立危险因素。糖尿病是心血管疾病发生的重要危险因素,而研究发现伴有心血管疾病的天疱疮和类天疱疮患者有更高的死亡风险[6-7]。因此在接受激素治疗的天疱疮和类天疱疮患者中,预测GDM的发生对生存预后至关重要。
GDM的诊断并不难,对于既往无糖尿病病史,在使用激素治疗过程中出现血糖升高,且达到糖尿病诊断标准即可诊断为GDM。与2型糖尿病不同,GDM有其自身特点,它发展快,病情较轻,多以餐后血糖升高为主,具有可逆性。临床上GDM发生的时间可以在治疗的任何时候,平均时间为6周,国内研究发现最短为7.7 d[8]。激素升高血糖的机制有:①促进肝脏中糖原异生;②降低外周组织对葡萄糖的摄取与利用,诱发胰岛素抵抗;③增强其他升糖激素(如生长激素、肾上腺素、胰高糖素等)的作用。目前认为胰岛素抵抗是GDM发生的主要机制[4]。此外,近来研究发现激素对胰岛细胞功能有损害,呈剂量依赖性[9]。GDM的治疗与2型糖尿病类似,可选择口服降糖药物和(或)胰岛素治疗。与2型糖尿病不同的是,随着激素的减量或停用,部分患者的高血糖可以逐渐减轻或消失,在选择降糖药物治疗后需加强血糖监测及时调整治疗方案。本研究26例GDM患者中有9例仅通过饮食、运动控制血糖,血糖控制不理想,一方面可能因为激素治疗期间大多患者病情较重,导致活动受限,另一方面可能因为大剂量激素会增加患者食欲,因此对于GDM患者,单纯通过饮食、运动控制血糖是不够的。
GDM在不同疾病中的发生率报道不一,考虑主要与以下几方面有关:①原发疾病不同,决定了激素用量和时间的不同;②GDM诊断标准不同,有部分仅以空腹血糖升高为诊断标准;③不同研究设计的差异。国外文献报道GDM发生的危险因素包括:高龄、糖尿病家族史、肥胖、免疫抑制剂(霉酚酸酯)、高剂量激素应用等[1,10-11]。国外大样本研究发现日激素量越大,发生糖尿病的风险越高[12]。国内研究认为日激素剂量过大和疗程过长都是发生GDM的危险因素,在调整了年龄和性别影响因素后,仅日激素最大剂量与糖尿病发生显著相关[8]。我们的结果也证明,日激素最大剂量是GDM发生的独立危险因素。其机制一方面与胰岛素抵抗有关,另一方面可能是高剂量激素损伤胰岛细胞,导致胰岛素分泌减少[13]。此外,我们还发现BMI也是GDM发生的危险因素之一,BMI反映人体脂肪总量,可筛查超重、肥胖,与胰岛素抵抗有很好的相关性,BMI值越高,代表胰岛素抵抗越明显,而最新研究表明胰岛素抵抗正是GDM发生的主要机制。此外,胰岛素抵抗不仅引起糖调节受损和糖尿病,同时与高血压、血脂异常、肥胖等密切相关,也是代谢综合征发病机制的中心环节[14]。本研究发现在GDM组中,69.2%的患者合并有高血压,明显高于非GDM组(P<0.01),而高脂血症在两组中的发生差异无统计学意义,说明GDM组代谢综合征的发生可能更常见。代谢综合征和糖尿病都是心血管疾病的重要危险因素,因此在激素治疗前评价患者BMI水平,可以帮助我们慎重选择激素剂量,减少日后心血管疾病的发生。除了日激素最大剂量和BMI外,由于地塞米松作用时间长(生物半衰期36~54 h),与泼尼松和泼尼松龙相比,对血糖的影响可能更大。本研究26例GDM患者中,50%治疗过程中使用了地塞米松,与非GDM组(13%)比较,差异有统计学意义(P<0.01)。但多因素回归分析结果未发现地塞米松使用在两组中的差异,可能与我们的样本量较小、随访时间短有关。今后要进行大样本、长时间的临床随访研究。
志谢 本所病案室老师和龚向东老师
[1]Ha Y,Lee KH,Jung S,et al.Glucocorticoid-induced diabetes mellitus in patients with systemic lupus erythematosus treated with high-dose glucocorticoid therapy[J].Lupus,2011,20(10):1027-1034.
[2]Panthakalam S,Bhatnagar D,Klimiuk P.The prevalence and management of hyperglycaemia in patients with rheumatoid arthritis on corticosteroid therapy[J].Scott Med J,2004,49(4):139-141.
[3]Uzu T,Harada T,Sakaguchi M,et al.Glucocorticoid-induced diabetes mellitus:prevalence and risk factors in primary renal diseases[J].Nephron Clin Pract,2007,105(2):c54-c57.
[4]Lansang MC,Hustak LK.Glucocorticoid-induced diabetes and adrenal suppression:how to detect and manage them[J].Cleve Clin J Med,2011,78(11):748-756.
[5]American Diabetes Association.Diagnosis and classification of diabetes mellitus[J].Diabetes Care,2007,30(Suppl 1):s42-s47.
[6]Huang YH,Kuo CF,Chen YH,et al.Incidence,mortality,and causes of death of patients with pemphigus in Taiwan:a nationwide population-based study[J].J Invest Dermatol,2012,132(1):92-97.
[7]Roujeau JC,Lok C,Bastuji-Garin S,et al.High risk of death in elderly patients with extensive bullous pemphigoid[J].Arch Dermatol,1998,134(4):465-469.
[8]萧建中,马丽,高捷,等.超大剂量糖皮质激素治疗重症急性呼吸综合征致糖尿病的风险和对策[J].中华内科杂志,2004,43(3):179-182.
[9]van Raalte DH,Kwa KA,van Genugten RE,et al.Islet-cell dysfunction induced by glucocorticoid treatment:potential role for altered sympathovagal balance?[J].Metabolism,2013,62(4):568-577.
[10]Mazali FC,Lalli CA,Alves-Filho G,et al.Posttransplant diabetes mellitus:incidence and risk factors[J].Transplant Proc,2008,40(3):764-766.
[11]Ersoy A,Ersoy C,Tekce H,et al.Diabetic ketoacidosis following development ofde novodiabetes in renal transplant recipient associated with tacrolimus[J].Transplant Proc,2004,36(5):1407-1410.
[12]Gurwitz JH,Bohn RL,Glynn RJ,et al.Glucocorticoids and the risk for initiation of hypoglycemic therapy[J].Arch Intern Med,1994,154(1):97-101.
[13]Matsumoto K,Yamasaki H,Akazawa S,et al.High-dose but not low-dose dexamethasone impairs glucose tolerance by inducing compensatory failure of pancreatic beta-cells in normal men[J].J Clin Endocrinol Metab,1996,81(7):2621-2626.
[14]严晓伟.代谢综合征(4)代谢综合征与Ⅱ型糖尿病(续完)[J].中国循环杂志,2011,26(5):328-330.
2013-06-21)
(本文编辑:尚淑贤)
Glucocorticoid-induced diabetes mellitus in patients with pemphigus or pemphigoid:prevalence and risk factors
Sun Zufeng,Gu Ningyan,Zhou Min,Wen Zhihua,Chen Jingjing,Yao Xu.Institute of Dermatology,Chinese Academy of Medical Sciences and Peking Union Medical College,Nanjing 210042,China
Yao Xu,Email:dryao_xu@126.com
ObjectiveTo investigate the prevalence of and risk factors for glucocorticoid-induced diabetes mellitus(GDM)in patients with pemphigus or pemphigoid receiving glucocorticoid therapy.MethodsThis study included 68 hospitalized patients with pemphigus or pemphigoid receiving glucocorticoid therapy in the Institute of Dermatology,Chinese Academy of Medical Sciences and Peking Union Medical College from December 2011 to January 2013.Comparisons were carried out between patients with GDM and those without regarding multiple parameters,including age,sex,body mass index(BMI),pathological type,initial dose and maximum daily dose of glucocorticoids,family history of diabetes mellitus,immunosuppressive treatment,etc.Independent samplesttest was used for intergroup comparisons,Chi-square test and Fisher exact probability test for the analysis of count data,and a logistic regression model for the determination of risk factors.ResultsAmong the 68 patients,26(38.2%)developed GDM during glucocorticoid therapy.Univariate logistic regression analysis showed that the initial dose of glucocorticoids(P<0.05,OR1.023,95%CI1.002-1.044),maximum daily dose of glucocorticoids(P<0.01,OR1.037,95%CI1.013-1.062),duration of glucocorticoid treatment(P<0.05,OR1.143,95%CI1.028-1.271),BMI(P<0.01,OR1.265,95%CI1.080-1.481)and dexamethasone use(P<0.01,OR6.0,95%CI1.887-19.076)were risk factors for GDM in these patients.Multivariate logistic regression analysis showed that BMI(P<0.05,OR1.223,95%CI1.017-1.471)and maximum daily dose of glucocorticoids(P<0.05,OR1.037,95%CI1.009-1.065)were independent risk factors for GDM.ConclusionsIn this study,38.2%of the patients with pemphigus or pemphigoid developed GDM during glucocorticoid therapy.BMI and maximum daily dose of glucocorticoids seem to be independent risk factors for GDM.
Pemphigus;Pemphigoid,bullous;Glucocorticoids;Diabetes mellitus
10.3760/cma.j.issn.0412-4030.2014.06.001
姚煦,Email:dryao_xu@126.com

