颈脊髓损伤并发低钠血症的临床分析
陈磊,荆珏华,田大胜,钱军,许新忠,张积森
(安徽医科大学第二附属医院骨科,安徽 合肥 230601)
颈脊髓损伤患者常出现低钠血症,不同文献报道其发生率在45%~100%之间[1-3]。其发生率、严重程度和以下因素相关:颈脊髓损伤的高平面、损伤严重程度、损伤范围、感染、高龄等[4]。如严重低钠血症不及时纠正可加重脊髓损伤,诱发新的神经系统损伤,甚至脑水肿,产生严重的临床后果[5-6]。不同患者并发低钠血症的原因有所区别,其治疗方式常常有明显的不同[7]。颈脊髓损伤后低钠血症的发生机制十分复杂,目前尚无某一个单独的理论可以完全解释其发生机制[8]。目前被学术界较多认可的机制有以下几种[9-10]:抗利尿激素异常分泌综合征(syndrome of inappropriate secretion of antidiuretic hormone,SIADH)、脑耗盐耗综合征(cerebral salt-wasting syndrome,CSWS)、摄入不足或脱水利尿性低钠血症(又称单纯性低钠血症)。本研究收集2011年1月至2013年12月安徽医科大学第二附属医院骨科治疗的颈脊髓损伤并发低钠血症患者64 例临床资料,现总结如下。
1 资料与方法
1.1 一般资料 共检索出不合并明显内科基础疾病或严重脑、胸、腹外伤的可获得完整随访资料的颈脊髓损伤病例121 例,其中并发低钠血症64 例,发生率53.7%。本组65 例,男42 例,女22 例;年龄19~74 岁,平均53.6 岁。Frankel分级,A级21 例,B级15 例,C级16 例,D级12 例,E级0 例。
1.2 临床表现 表现为浅昏迷者(均排除颅脑问题)3 例;表现为精神萎靡、淡漠、嗜睡者24 例;表现烦躁者7 例;表现为厌食、恶心者9 例;表现为头痛者5 例;表现为谵妄、精神行为异常者4 例。部分患者同时有以上多种表现。无明显症状,因多次查电解质发现低钠血症者16 例。
1.3 辅助检查 颈脊髓损伤患者入院当天或第2天开始检测血电解质、血常规、肾功能、血糖并隔日复查。发现低钠血症者予以连续记24 h尿量,同时监测尿钠、尿渗透压、尿比重。单纯补钠无法纠正低钠血症者再行中心静脉压监测。本组64 例患者血钠均有两次以上检查结果低于135 mmol/L。以监测到的较低一次血钠浓度为指标,血钠浓度130~134 mmol/L即轻度低钠血症13 例,120~129 mmol/L即中度低钠血症35 例,小于120 mmol/L即重度低钠血症16 例。合并低氯血症21 例,低钾血症12 例。
1.4 临床处理 对于轻、中度低钠血症(134~120 mmol/L)一般先考虑因摄入钠盐不足或甘露醇利尿脱水(即单纯性低钠血症)所致,予以补充钠盐。根据公式(血钠正常值-血钠测定值)×体重×0.6(女性×0.5)/17计算出补钠量,第1天先补给所需补钠量的一半加每天生理需要量4.5 g,一般常用3%~5%高渗盐水。血钠低于120 mmol/L时,如果经单纯补钠得不到纠正或好转,则要考虑到CSWS和SIADH等可能。SIADH诊断标准[11-12]:血钠小于135 mmol/L、血浆渗透压小于280 mmol/L、尿渗透压大于血浆渗透压、24 h尿钠大于20 mmol/d、中心静脉压大于2 cm水柱、红细胞压积下降、临床上无脱水表现(皮肤干燥、眼窝下陷)。CSWS诊断标准[13]:血钠小于135 mmol/L、24 h尿量大于3 000 mL/d、24 h尿钠大于20 mmol/d、尿比重正常、中心静脉压小于6 cm水柱、红细胞压积上升、明显脱水表现。对于SIADH则严格限制摄水量,在补钠同时摄水量限制在每日1 000 mL以内,必要时给予速尿等利尿剂,低钠血症逐渐得到纠正。而CSWS患者在补钠同时加强补充血容量为主,早期可给予适当输血、补充蛋白等治疗,并辅以口服补液盐治疗[14]。对同时伴有低钾、低氯等电解质紊乱的,要同时予以纠正。
2 结 果
摄入不足或甘露醇脱水后引起低钠血症共7 例,补钠并改善饮食2~3 d后血钠均恢复正常。单纯补钠不易纠正者多属于SIADH和CSWS两种类型之一,按诊断标准进行鉴别分类治疗。SIADH患者45 例经严格限水治补钠治疗后2~3 d后血钠回升,症状逐步改善,血钠均在住院期间恢复正常。CSWS患者12 例补充高渗盐水及血容量,低钠血症也逐渐得到纠正。低钠血症纠正后,患者存在的精神萎靡、烦躁、厌食、谵妄等症状均得到明显改善(见表1)。
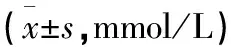
表1 64 例患者治疗前后血钠水平比较
3 讨 论
颈脊髓损伤并发低钠血症除单纯性低钠血症外多数属于中枢性低钠血症范畴。包括SIADH、CSWS,其机制、诊疗均不同[15]。
SIADH是指由于抗利尿激素(anti diuretic hormone,ADH)分泌不按血浆渗透压进行调节而导致的分泌异常增多,致使体内水潴留,相对的尿钠排出增加,体内相应的血钠量没有和体内血容量成比例的增加,产生稀释性低钠血症[11]。SIADH常见报道于颅脑疾病继发的低钠血症中:颅脑疾病刺激下丘脑—垂体轴兴奋,引起抗利尿激素过度释放,出现水钠潴留,导致稀释性低钠血症[12]。而颈脊髓损伤后低钠血症的患者血液中也常被检测出明显浓度偏高的ADH,而尿钠浓度偏高。颈脊髓损伤后产生SIADH机制尚未完全明确,可能的机制如下[16]:a)颈脊髓损伤特别是高平面的颈脊髓损伤常合并一定程度的无影像学表现的颅脑损伤,下丘脑也常收到刺激或轻微损伤,同样可引起下丘脑—垂体轴兴奋,产生ADH的过度释放。b)颈脊髓损伤后产生截瘫,截瘫平面以下血管张力下降,患者有效血容量减少,血压下降,刺激压力感受器,反馈性引起ADH分泌增加,以增加血容量,升高血压。有效血容量减少而总血容量增加,刺激分布在大静脉中的容量感受器,肾素—血管紧张素—醛固酮系统受抑制,醛固酮的保钠作用下降,进一步增加了血钠的流失。c)颈脊髓损伤后自主神经系统调节紊乱,迷走神经系统占优势,ADH分泌的阈值下降,ADH分泌增加,增加对水的重吸收。
CSWS是指中枢神经系统损伤或其他疾患抑制了交感神经系统活性,肾素—血管紧张素—醛固酮系统受抑制,肾脏保钠保水作用下降,引起体内水和钠的丢失,产生的低血容量型低钠血症[13]。有学者研究亦发现多数完全性颈脊髓损伤患者血浆肾素活性、醛固酮浓度均降低。CSWS被较多的报道于颅脑疾病中。近来的临床研究及实验表明颈脊髓损伤和颅脑损伤对肾素—血管紧张素—醛固酮系统有着相同的影响[17]。
SIADH和CSWS都可导致颈脊髓损伤后的低钠血症,其主要区别在于体内水相对的过多或过少[15]。SIADH引起的是高容量的低钠血症,而CSWS引起的是低容量的低钠血症。两者的治疗方法,除了高渗盐水的输入是相同的以外,前者需限制水入量,后者需加大补液量。治疗方法的不同使得对两者的鉴别十分重要,可主要通过以下方法鉴别[14,18]。a)尿量不同:CSWS尿量明显增多,SIADH尿量通常减少。b)血容量不同:可通过检查中心静脉压鉴别。SIADH中心静脉压增高,CSWS中心静脉压降低。c)水肿或脱水的临床不同:SIADH主要表现为周围水肿,CSWS主要表现为皮肤干燥、眼窝下陷等全身脱水。d)限水试验:适当限制水的摄入,如症状好转,血钠升高,则为SIADH,反之则为CSWS。e)补液试验:静滴等渗盐水,如症状改善,则为CSWS,如症状无改善则为SIADH。临床研究表明,颈脊髓损伤后出现的低钠血症多数是由SIADH引起的。
此外,尚有一些其他理论被用来解释颈脊髓损伤后的低钠血症。如不合理饮食与临床用药:患者及家属过度追求清淡饮食,患者食欲不佳,食物中含钠过低。颈脊髓损伤患者住院后应激状态下内生水大量增加,大量不合理的葡萄糖等低张液体的输入,大量甘露醇等脱水机的使用都可导致电解质的紊乱[19]。
颈脊髓损伤后低钠血症对患者的预后产生不利影响,及时而有效的纠正低钠血症是十分必要的[5]。对其机制的理解有助于正确的选择纠正低钠血症的方法[15]。对SIADH的治疗以限水为主,也有报道使用抗利尿激素拮抗剂治疗SIADH是十分有效的[20]。CSWS的治疗以积极的扩容为主。本组患者根据不同病因采取了不同的治疗方法,均获得满意疗效。
参考文献:
[1]杨茂伟,吕刚,范广宇,等.急性颈椎脊髓损伤后低钠血症的临床特点及治疗[J].中华外科杂志,2003,41(8):639-640.
[2]姜永庆,董大明,王岩松,等.急性颈脊髓损伤后的低钠血症[J].中国矫形外科杂志,2006,14(24):1858-1859.
[3]Wu Q,Li YL,Ning GZ,etal.Epidemiology of traumatic cervicalspinalcord injury in Tianjin,China[J].Spinalcord,2012,50(10):740-744.
[4]刘伟,幸永明,王杰,等.不同程度颈脊髓损伤后低钠血症的临床分析[J].中华骨科杂志,2012,32(4):299-303.
[5]Sterns RH,Hix JK,Silver SM.Management of hyponatremia in the ICU[J].Chest,2013,144(2):672-679.
[6]Leng YX,Nie CY,Yao ZY,etal.Analysis of the risk factors for early death in acute severe traumatic cervical spinal cord injury[J].Zhonghua Wei Zhong Bing Ji Jiu Yi Xue,2013,25(5):294-297.
[7]Edmonds ZV.Pathophysiology,impact,and management of hyponatremia[J].J Hosp Med,2012,7(Suppl 4):1-5.
[8]Kageyama K,Suda T.A case of hyponatremia after cervical spinal cord injury[J].Endocr J,2011,58(5):369-372.
[9]Furlan JC,Fehlings MG.Hyponatremia in the acute stage after traumatic cervical spinal cord injury:clinical and neuroanatomic evidence for autonomic dysfunction[J].Spine(Phila Pa 1976),2009,34(5):501-511.
[10]Cherpillod A,Vollenweider P.Differential diagnosis and management of hyponatremia[J].Rev Med Suisse,2011,7(294):1054-1055.
[11]Holm EA,Bie P,Ottesen M,etal.Diagnosis of the syndrome of inappropriate secretion of antidiuretic hormone[J].South Med J,2009,102(4):380-384.
[12]Siragy HM.Hyponatremia,fluid-electrolyte disorders,and the syndrome of inappropriate antidiuretic hormone secretion:diagnosis and treatment options[J].Endocr Pract,2006,12(4):446-457.
[13]Cerda-Esteve M,Cuadrado-Godia E,Chillaron JJ,etal.Cerebral salt wasting syndrome:review[J].Eur J Intern Med,2008,19(4):249-254.
[14]Frey FJ.Hyponatraemia in patients with neurosurgical disorders:SIADH or cerebral salt wasting syndrome[J].Ther Umsch,2009,66(11):769-772.
[15]Wang H,Hu Y.Analysis of mechanisms and treatment of hyponatremia in acute spinal cord injuries[J].Zhongguo Gushang,2012,25(4):306-309.
[16]Furlan JC,Fehlings MG.Hyponatremia in the acute stage after traumatic cervical spinal cord injury:clinical and neuroanatomic evidence for autonomic dysfunction[J].Spine(Phila Pa 1976),2009,34(5):501-511.
[17]Leblanc PE,Cheisson G,Geeraerts T,etal.Does cerebral salt wasting syndrome exist[J].Ann Fr Anesth Reanim,2007,26(11):948-953.
[18]John CA,Day MW.Central neurogenic diabetes insipidus,syndrome of inappropriate secretion of antidiuretic hormone,and cerebral salt-wasting syndrome in traumatic brain injury[J].Crit Care Nurse,2012,32(2):1-8.
[19]郑光峰,赵汉平.脊髓损伤并发低钠血症的预防及护理进展[J].中国矫形外科杂志,2012,20(14):1311-1313.[20]Lehrich RW,Ortiz-Melo DI,Patel MB,etal.Role of vaptans in the management of hyponatremia[J].Am J Kidney Dis,2013,62(2):364-376.

